Абсцесс после прививки что делать
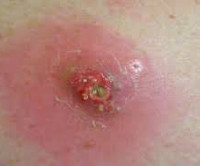
Постинъекционный абсцесс – это ограниченный гнойно-воспалительный очаг в месте инъекционного введения лекарственного препарата. Для абсцесса характерно появление локального отека и покраснения кожи, постепенно увеличивающегося в объеме уплотнения, нарастание болей распирающего характера, флюктуация. Диагноз ставится на основании анамнеза и клинической картины (появление гнойно-воспалительного очага в месте проведения внутримышечных и внутривенных инъекций), данных УЗИ, МРТ мягких тканей. На стадии инфильтрации эффективно консервативное лечение. Сформировавшийся абсцесс вскрывают хирургическим путем и дренируют.
Общие сведения
Случаи постинъекционного абсцедирования мягких тканей встречаются у лиц всех возрастов, чаще у тучных, полных пациентов. Большая часть постинъекционных гнойников развивается в области ягодиц, так как для парентерального введения лекарственных средств ягодичную мышцу используют чаще всего. У детей велика доля абсцессов плеча как следствие проведения прививок. Внутривенное введение наркотиков – наиболее частая причина формирования очага нагноения в области локтевой ямки. Постинъекционные абсцессы этой локализации составляют 69% всех случаев гнойно-воспалительных процессов мягких тканей у наркозависимых.

Постинъекционный абсцесс
Причины
Для формирования постинъекционного очага нагноения недостаточно одного лишь попадания бактерий в ткани. Иммунная система человека способна справиться с незначительным количеством патогенных и условно-патогенных микроорганизмов, преодолевших защитный барьер кожи. Для развития абсцесса должны присутствовать другие способствующие факторы:
- Высокая патогенность микроорганизмов. Разные виды бактерий имеют различную скорость деления клеток и способность противостоять иммунной системе. Золотистый стафилококк или синегнойная палочка чаще вызывают формирование постинъекционного абсцесса, чем условно-патогенные виды, составляющие микрофлору кожи.
- Ослабление иммунитета. Может быть следствием банального сезонного ОРВИ или серьезного сопутствующего заболевания. Вероятность развития абсцессов выше у больных сахарным диабетом, тяжелыми сердечно-сосудистыми, эндокринными, инфекционными заболеваниями.
- Локальное нарушение кровообращения. Этому способствует одномоментное введение значительных объемов раствора в мышцу (более 5 мл), одновременное введение нескольких препаратов в одну ягодицу. Первым признаком абсцедирования является значительное уплотнение в месте уколов. Риск постинъекционного нагноения повышается у лежачих больных, пациентов с пролежнями.
- Местнораздражающее действие лекарств. Спровоцировать гнойное расплавление тканей способны не только бактерии, но и химические вещества. Ошибочное внутримышечное введение препаратов, предназначенных для внутривенных или подкожных вливаний, может вызвать некроз и воспаление. Индивидуальную реакцию может дать препарат, который разрешен для внутримышечного применения, но не подходит конкретному пациенту.
- Нарушение техники инъекций. Факторами развития постинъекционных осложнений служат несоблюдение правил асептики и антисептики, использование неправильного растворителя, слишком быстрое введение растворов, несовместимость разных лекарственных средств. Одним из последствий неправильной техники может стать повреждение сосудов различного диаметра иглой. Сгустки крови являются субстратом для размножения микроорганизмов и формирования постинъекционного абсцесса.
Патогенез
В основе развития воспалительной реакции лежит выход из поврежденных и погибших клеток во внеклеточную среду большого количества лизосомальных ферментов, которые изменяют обмен веществ в патологическом очаге. В зоне некроза обмен веществ замедляется, а в прилегающих к нему областях резко усиливается, что приводит к повышению потребления кислорода и питательных веществ, развитию ацидоза вследствие накопления недоокисленных продуктов: молочной, пировиноградной и других кислот.
Кровоснабжение патологического очага изменяется: усиливается приток крови и замедляется отток. Этим объясняется покраснение пораженной области. Кровеносные сосуды расширяются, повышается проницаемость капилляров для плазмы крови и клеток. В ткани выходят лейкоциты, макрофаги. Локальный приток жидкости приводит к формированию отека. Сдавливание нервных окончаний провоцирует болевые ощущения. Это этап инфильтрата, когда в очаге воспаления гноя еще нет. При благоприятных условиях на этапе инфильтрации изменения обратимы.
На этапе абсцедирования отмершие ткани и погибшие клетки иммунной системы образуют гной. Постинъекционный абсцесс располагается в центре очага воспаления. Сгустки гноя отграничены от здоровых тканей грануляционным валом. Гной не рассасывается. Устранить воспаление можно лишь в том случае, если создать условия для оттока содержимого абсцесса.
Симптомы постинъекционного абсцесса
Патологический очаг формируется в течение нескольких дней. Начало заболевания может пройти незамеченным для пациента в связи с незначительной степенью выраженности симптомов. Замаскировать первые проявления развивающегося гнойного воспаления могут боли и припухлость мест инъекции, обусловленные физиологической реакцией на введение лекарств. Разграничить формирование воспалительного инфильтрата и нормальную для внутримышечных инъекций реакцию можно при внимательном отношении к своим ощущениям.
Боль после укола сразу резкая распирающая, затем ноющая. Интенсивность ее достаточно быстро уменьшается. Боль при зреющем абсцессе постоянно усиливается. В норме уплотнение после уколов достаточно равномерное, температура его не отличается от температуры окружающих областей, кожа над уплотнением обычного цвета. Присоединение воспалительной реакции знаменуется заметным локальным повышением температуры. Нарастание отека и болей в ягодице приводит к тому, что на пораженной стороне невозможно сидеть. Неприятные ощущения усиливаются при ходьбе и выполнении других движений. Надавливание на область абсцесса резко болезненно, тогда как обычное уплотнение можно ощупать, не провоцируя у пациента выраженных неприятных ощущений.
Для постинъекционного абсцесса характерна лихорадка с повышением температуры тела до 39-40оС. Однако ориентироваться только на этот симптом не стоит. Если воспалительный очаг развивается на фоне продолжающихся инъекций нестероидных противовоспалительных средств, обладающих обезболивающим и жаропонижающим действием, то гипертермия отсутствует.
Осложнения
Бурное развитие инфекции в очаге может спровоцировать образование затеков гноя в межмышечные пространства. Распространение бактерий в тканях вызывает развитие обширных флегмон ягодицы, бедра, плеча. Существует опасность формированием длительно незаживающих свищей мягких тканей и прямокишечных фистул. Прорыв гноя в кровеносное русло становится причиной сепсиса, перикардита, остеомиелита, ДВС-синдрома – в этих случаях даже при назначении адекватного лечения исход для пациента может быть неблагоприятным.
Диагностика
Постановка диагноза не вызывает у консультирующего хирурга сложностей. Характерная пентада признаков воспаления (покраснение, отек, боли, повышение температуры, нарушение функции) в месте выполнения инъекций позволяет быстро определиться с характером патологического процесса. Положительный симптом флюктуации свидетельствует о наличии жидкости в очаге, что является показанием к проведению хирургической операции. Для подтверждения диагноза постинъекционного абсцесса в сомнительных случаях проводят:
- УЗИ абсцесса. В трех случаях из четырех скопление гноя локализуется в толще мышцы и межмышечных промежутках и только в 25% случаев в подкожной клетчатке. Форма гнойной полости овальная. Ее наибольший радиус расположен параллельно оси тела. УЗИ мягких тканей позволяет разграничить инфильтрацию и нагноение при глубоком расположении патологического очага в тканях, выявить затеки и «карманы», которые могут остаться незамеченными в ходе хирургической операции.
- МРТ пораженной области. Назначается в тех случаях, когда информативность УЗИ недостаточна для постановки правильного диагноза. На снимках, полученных методом магнитно-резонансной томографии, визуализируются мягкие ткани, кости, внутренние органы исследуемой области. Это позволяет обнаружить патологические изменения, провести дифференциальную диагностику, выявить осложнения.
- Лабораторные тесты. С целью подбора эффективного антибактериального препарата может быть выполнен посев содержимого гнойника на флору и ее чувствительность к антибиотикам. В обязательном порядке выполняется общий и биохимический анализы крови, общий анализ мочи для исключения патологии со стороны внутренних органов.
Лечение постинъекционного абсцесса
Подходы к лечению абсцессов на этапах инфильтрации и нагноения кардинально различаются. В первом случае показана консервативная терапия, во втором – хирургическая операция. Основные принципы консервативного местного лечения инфильтратов могут быть с успехом применены для быстрого рассасывания постинъекционных уплотнений, не имеющих признаков воспаления.
- Общее лечение. Его объем определяется врачом исходя из клинической картины. Противовоспалительные препараты и антибиотики нацелены на разрешение воспалительного процесса. Дополнительно может быть назначена инфузионная терапия для борьбы с интоксикацией.
- Местная терапия. Предполагает нанесение на пораженную область мази Вишневского или использование компрессов с димексидом. На начальных этапах допускается выполнение йодной сетки. Если улучшения состояния не наступает в течение суток, целесообразно использовать более эффективные препараты.
- Физиотерапия. Все тепловые воздействия под запретом. Эффективны электрофорез противовоспалительных средств, диадинамические токи. Физиотерапевтические процедуры назначаются одновременно с местным и общим противовоспалительным лечением.
- Хирургическая операция. Вскрытие и дренирование гнойной полости проводится под местным обезболиванием. Под общим наркозом операция выполняется при расположении постинъекционного абсцесса глубоко в тканях. В послеоперационном периоде проводится общее и местное консервативное лечение, назначаются физиотерапевтические процедуры.
Прогноз и профилактика
Прогноз постинъекционного нагноения благоприятный при условии своевременного обращения за медицинской помощью. В противном случае возможно развитие осложнений заболевания. Самопроизвольное вскрытие и опорожнение глубокого абсцесса невозможно, а без эвакуации гноя из полости выздоровление не наступает. Хирургическое вскрытие гнойника позволяет решить проблему за один день.
Профилактика постинъекционных осложнений предполагает введение лекарств парентерально в условиях лечебных учреждений медицинским персоналом, отказ от самолечения. Места введения растворов при курсовом назначении целесообразно менять: если на ягодицах уже сформировались уплотнения, можно вводить лекарства в мышцы передней поверхности бедра. Нельзя вводить средства для в/в инфузий в мышцы, даже если вены тонкие и ломкие. Инъекционный курс желательно сделать максимально коротким, продолжив лечение приемом таблеток.
Литература 1. Хирургическое лечение постинъекционных абсцессов мягких тканей и фармакологические возможности в повышении эффективности и безопасности инъекций: Автореферат диссертации/ Елхов И.В. – 2007. 2. Постинъекционные кровоподтеки, инфильтраты, некрозы и абсцессы/ Ураков А.Л., Уракова Н.А.// Современные проблемы науки и образования. – 2012 – №5. 3. Локальные постинъекционные осложнения или медикаментозноеятрогенное заболевание – инъекционная болезнь/ Уракова Н.А., Ураков А.Л.// Проблемы экспертизы в медицине. – 2014. 4. Лечение постинъекционных инфильтратов, абсцессов и флегмон/ Колб Л.И.// Военная медицина. – 2009 – №1. | Код МКБ-10 L02.3 L02.4 |
Постинъекционный абсцесс – лечение в Москве
Источник
Неделю назад моему младшему десятимесячному сыну Савелию в детской поликлинике №4 г.Нижневартовска медицинской сестрой процедурного кабинета была сделана прививка АКДС (третья по счету) в левое бедро, прививка от полиомелита в правое бедро и прививка от гриппа в правое предплечье.
Медицинская сестра нашего участка предупредила, что третья прививка АКДС переносится сложнее двух предыдущих (первые две привики АКДС прошли у нас безболезненно). И посоветовала сразу по приезду домой дать ребенку нурофен и супрастин.
После прививки ребенок себя чувствовал удовлетворительно, аппетит был в норме, высокой температуры тела на ощупь не наблюдалось. Но ночью спал беспокойно.
На следующий день к нам домой пришла медицинская сестра с нашего участка. В месте инъекции на левом бедре у ребенка было покраснение и небольшое уплотнение вокруг. Медсестра осмотрела и сказала, что это нормальная реакция организма и порекомендовала делать йодную сетку на место укола. Последующие ночи сын продолжал беспокойно спать, часто просыпался и плакал.
Дважды в день, утром и вечером, супруга, по рекомендации медсестры, делала ему йодную сетку на опухоль в месте инъекции. Но уплотнение не уменьшалось, к тому же на месте уплотнения и в месте инъекции появилось покраснение, при незначительном надавливании на которое ребенок сжимался и кряхтел от боли.
Через день после прививки супруга со старшим сыном Егором пошла в детскую поликлинику №4 на плановый прием. Во время визита к врачу она пожаловалась на то, что уплотнение и отёк у младшего сына не уменьшается. Врач посоветовала делать водочные компрессы на место опухоли. Вечером четвертого дня в связи с тем, что все оставалось без изменений, а температура тела сына оказалась 37,3°С, супруга вызвала бригаду «Скорой неотложной медицинской помощи», ведь говорят, что если температурная реакция возникает через 24 часа после прививки или длится более суток, то считается, что она не связана с прививкой и вызвана другой причиной. Врач-педиатр осмотрев ребенка сказал, что необходимо ехать в Окружную детскую клиническую больницу г.Нижневартовска, показаться хирургу, чтобы исключить абсцесс. В больнице ребенка осмотрела врач-хирург и сказала, что у ребенка постпрививочный абсцесс и его необходимо срочно оперировать. Через час ребенок был прооперирован под общим наркозом.
Сегодня я, как рядовой родитель, позвонил в территориальный отдел Управления Роспотребнадзора по ХМАО- Югре г.Нижневартовска к Даниловой Юлии Михайловне (курирует вопросы эпидемиологического надзора, советник государственной гражданской службы 3 класса) по поводу проверки в отношении поствакционального абсцесса у моего сына.
Данилова Ю.М. пояснила, что идёт проверка, но её итоги территориальным отделом Управления Роспотребнадзора по ХМАО- Югре г.Нижневартовске на руки мне (родителю) выданы не будут, т.к. они проводят проверку в отношении поликлиники и итоги проверки будут выданы поликлинике, а я как отец смогу, по утверждению Даниловой, запросить их у них и если они сочтут нужным, то ознакомят меня. С её слов Роспотребнадзор не выдаёт никаких документов гражданам. Хотя потом, когда я сказал, что Роспотребнадзор присылал мне официальные ответы на мои обращения в течениие 30 дней, как положено по Закону, Данилова поправилась, сказав, что пришлёт мне ответ по итогам проверки, добавив, что она не понимает на что я жалуюсь. Я объяснил непонятливой.
В продолжении разговора я сказал, что по моим сведениям, это уже десятый в Нижневартовске постпрививочный абсцесс у детей за короткий период. Данилова ответила, десятого случая нет, что это слухи, но уточнять сколько абсцессов было не стала. Отсюда, сделал вывод я, в качестве вакцины АКДС сомневаться не приходится, иначе проверок по абсцессам у Роспотребнадзора было бы масса. И значит это вина медицинской сестры, которая занесла заразу в организм малыша.
Представитель Роспотребнадзора не согласилась со мной, настаивая “на индивидуальной особенности детей, когда у них не рассасывается вакцина”, заявив, что персонал опытный и сколько у них проверок не было, ни разу не было выявлено нарушения техники инъекций медицинским персоналом. На что я ответил ей, что у моих знакомых постинъекционная шишка после АКДС не рассасывалась месяц, но не загноилась, а прошла после назначения физиолечения и компрессов.
На мой вопрос, куда мне обратиться и в какую инстанцию, чтобы было проведено объективное расследование этого случая, Данилова Юлия Михайловна ответила (дословно): “Аааа, вы что хотите крови? Что вы хотите? Расследование и так проводится. Что хотите, возмещения или что вы хотите? Смотря какую цель вы преследуете. В плане соблюдения законодательства санитарного – мы проводим”.
Ну а цель у меня одна – чтобы с другими детьми Нижневартовска такого не повторилось. Будь-то некачественная вакцина, изготовленная производителем или нарушение норм при её транспортировке или хранении, или нарушение требований безопасности при вакцинации, или нарушение техники инъекций медицинской сестрой процедурного кабинета, вплоть до передозировки препарата или вместо внутримышечного введения, введение подкожно, пусть теперь разбирается прокуратура. Плюсом к этому неадекватное наблюдение за детьми в постпрививочный период медицинскими работниками поликлиники, которые вместо обращения к хирургу назначают водочные компрессы при гнойных абсцессах и как итог вот такие случаи в Нижневартовске (рассказ подруги супруги):
Примечание: В окружной клинической детской больнице с супругой лежала мамочка с ребенком с таким же диагнозом – постпрививочный абсцесс после АКДС. Но сделана была прививка в детской поликлинике № 3, а не № 4. Врачи ОКДБ уверяют, что это вина медсестер, занёсших инфекцию детям при инъекциях.
.
Источник
Местные поствакцинальные реакции
Небольшие покраснение, болезненность и отек в месте укола прививки обычно не требуют активного лечения. «Холодные» подкожные инфильтраты текут торпидно, их рассасывание иногда ускоряется местными процедурами («медовые лепешки», бальзамические мази). Абсцессы и нагноения требуют антибактериальной терапии (оксациллин, цефазолин и др.), а по показаниям – хирургического вмешательства.
Гипертермия
Повышение температуры можно легко предупредить парацетамолом или ибупрофеном – ввести их до введения инактивированной вакцины.
При температуре 38-39° назначают парацетамол в разовой дозе 15 мг/кг внутрь, доза ибупрофена – 5-7 мг/кг. При упорной гипертермии выше 40° вводят 50%-ный Анальгин в/м (0,015 мл/кг); внутрь его, как и нимесулид (Найз, Нимулид) не используют вообще ввиду токсичности. На фоне жаропонижающих при хорошем кровоснабжении (покраснение кожи) раскрывают ребенка, направляют на него струю вентилятора, обтирают водой комнатной температуры.
При гипертермии с резкой бледностью кожи, ознобом для устранения спазма периферических сосудов растирают кожу теплой водой, 40% спиртом, раствором уксуса (1 ст. ложка на стакан воды), дают внутрь эуфиллин (0,008-0,05), никотиновую кислоту (0,015-0,025). Ребенок должен пить – 80-120 мл/кг/сутки – глюкозо-солевой раствор (Регидрон, Оралит) пополам с другими жидкостями – сладким чаем, соками, морсом.
Острый вялый паралич
Диагноз вакцино-ассоциированного полиомиелита (ВАП) вероятен при развитии его с 4-го до 36-го дня после ОПВ, до 60-го дня (редко больше) у контактного с привитым и до 6 мес. и более у иммунодефицитного контакта. Критерии ВАП: остаточный парез через 60 дней, отсутствие контакта с больным полиомиелитом, вакцинный вирус в 1 или 2 пробах кала (берут как можно раньше с интервалом 1 день) и отрицательный результат 2 проб на дикий вирус. Лечение проводится в стационаре.
Изолированный парез лицевого нерва (паралич Белла) в качестве ОВП не регистрируется. Травматические повреждения седалищного нерва при инъекции в ягодицу проходят спонтанно за нескольких дней и лечения не требуют.
[1], [2], [3], [4], [5], [6], [7], [8], [9]
Судороги
Кратковременные судороги, как правило, не требуют терапии. При непрекращающихся и повторных судорогах показана люмбальная пункция. Для купирования судорог применяется диазепам 0,5% р-р в/м или в/в по 0,2-0,4 мг/кг на введение (не быстрее 2 мг/мин) или ректально – 0,5 мг/кг, но не более 10 мг. При отсутствии эффекта можно ввести повторную дозу диазепама (макс. 0,6 мг/кг за 8 ч) или в/в натрия оксибутират (ГОМК) 20% р-р (на 5% р-ре глюкозы) 100 мг/кг или дают наркоз.
[10], [11], [12], [13], [14], [15], [16], [17], [18]
Энцефалопатия
Энцефалопатия (энцефалический синдром) – это не просто судороги (хотя они часты при энцефалопатии), но и другие нарушения функции ЦНС, в том числе расстройства сознания (>6 часов). Возможности лечения: дегидратация: 15-20% р-р маннитола в/в в (1-1,5 г/кг сухого вещества), мочегонные в/м или в/в – фуросемид (1-3 мг/кг/сутки в 2-3 приема) с переходом на ацетазоламид (Диакарб внутрь 0,05-0,25 г/сут в 1 прием), действующий медленнее. При более стойких изменениях со стороны ЦНС -стероиды.
[19], [20], [21], [22], [23], [24], [25], [26], [27], [28]
Аллергические реакции
У склонных к аллергическим реакциям детей их предупреждают введением анти-гистаминных средств до и после прививки. На первом году жизни из новых поколений пока используют только Зиртек.
В тяжелых случаях аллергических осложнений назначают преднизолон внутрь (в дозе 1-2 мг/кг/сут) или парентерально – 2-5 мг/кг/сут, дексаметазон внутрь (0,15-0,3 мг/кг/сут) или парентерально (0,3-0,6 мг/кг/сут). По эффективности 0,5 мг дексаметазона (1 табл.) соответствует примерно 3,5 мг преднизолона или 15 мг гидрокортизона.
[29], [30], [31], [32], [33], [34], [35]
Анафилактический шок
Анафилактический шок является основной формой предотвратимой летальности, связанной с вакцинацией, в его лечении решающей является готовность оказать помощь. В прививочном кабинете (или в наборе для вакцинации) должен быть противошоковый набор. При шоке немедленно вводят дозу адреналина (эпинефрина) гидрохлорид (0,1%) или норадреналина гидротартрат (0,2%) п/к или в/м 0,01 мл/кг, максимально 0,3 мл, повторно при необходимости каждые 20 мин до выведения больного из тяжелого состояния. При развитии реакции на подкожное введение вторую дозу адреналина вводят в место инъекции для сужения подкожных сосудов. Если препарат был введен внутримышечно, то вводить симпатомиметики в место инъекции нельзя, так как они расширяют сосуды скелетных мышц. Для снижения поступления антигена при возможности накладывают жгут (на плечо).
Если состояние больного не улучшается, то симпатомиметик вводят внутривенно в 10 мл 0,9% раствора натрия хлорида (0,01 мл/кг 0,1% раствора адреналина, или 0,2% раствора норадреналина, или 0,1-0,3 мл 1% раствора мезатона). Одновременно в/м вводится антигистаминный препарат в возрастной дозе.
Более эффективно капельное в/в введение этих средств, что способствует и коррекции гиповолемии. Для этого 1 мл 0,1% раствора адреналина разводят в 250 мл 5% раствора глюкозы, что дает его концентрацию 4 мкг/мл. Инфузию начинают с 0,1 мкг/кг/мин и доводят до требуемой для поддержания кровяного давления – не более 1,5 мкг/кг/мин. В ряде случаев для поддержания кровяного давления требуется введение инотропного средства, например, дофамина в/в в дозе 5-20 мкг/кг/мин.
Ребенка укладывают на бок (рвота!), обкладывают грелками, старшим дают горячий чай или кофе с сахаром и обеспечивают доступ свежего воздуха; по показаниям – О2 через маску; кофеин п/к или в/м; внутривенно коргликон или строфантин.
При развитии бронхоспазма ингалируют бета2-миметик через дозированный ингалятор или через небулайзер или внутривенно вводят эуфиллин в дозе 4 мг/кг в 10-20 мл физраствора. При коллапсе переливают плазму или ее заменители. При остром отеке гортани показана интубация или трахеотомия. При нарушениях дыхания – ИВЛ.
Кортикостероидные препараты для борьбы с первыми проявлениями шока не за: меняют адреналин, их введение, однако, может снизить в течение последующих 12-24 часов тяжесть более поздних проявлений – бронхоспазма, уртикарий, отеков, спазма кишечника и других гладкомышечных органов. В/в или в/м вводят половину суточной дозы раствора преднизолона (3-6 мг/кг/сут) или дексаметазона (0,4-0,8 мг/кг/сут), при необходимости эту дозу повторяют. Дальнейшее лечение, если необходимо, проводят оральными препаратами (преднизолон 1-2 мг/кг/сут, дексаметазон 0,15-0,3 мг/кг/сут). Целесообразно назначение комбинации Н1 и Н2 – блокаторов (Зиртек 2,5-10 мг/сут или Супрастин 1-1,5 мг/кг/сут в комбинации с циметидином 15-30 мг/кг/сут).
Всех больных после оказания им первой помощи и выведения из угрожающего состояния следует срочно госпитализировать, лучше специальным транспортом, так как в пути состояние их может ухудшиться и потребовать срочных лечебных мер.
При коллаптоидных (гипотензивно-гипореспонсивных) реакциях вводят адреналин, стероиды. Более легкие формы анафилактоидных реакций – зуд, сыпи, отек Квинке, крапивница требуют введения адреналина подкожно (1-2 инъекции) или Н1 блокаторана 24 часа – лучше в сочетании с Н2-блокаторами внутрь (циметидин 15-30 мг/кг/сут, ранитидин по 2-6 мг/кг/сут).
Инструкции по лечению шока должны быть в каждом прививочном кабинете.
[36], [37], [38], [39], [40]
Терапия при неправильном введении вакцин
Ошибочное подкожное или внутримыщечное введение БЦЖ требует специфической химиотерапии (см. ниже), и наблюдения противотуберкулезного диспансера. Увеличение дозы ЖПВ, ЖКВ, ОПВ, парентеральное введение последней, а также разведение живой коревой вакцины инактивированной {АКДС, АДС) обычно не дает клинических проявлений и не требует терапии. При ошибочном подкожном введении живых вакцин против чумы и туляремии, разведенных для накожной аппликации показан 3-дневный курс антибиотика. При увеличении дозы АКДС, АДС иАС, ВГА и ВГВ, других инактивированных вакцин, показаны антипиретики и антигистаминные препараты в первые 48 ч. При увеличении дозы живых бактериальных вакцин показаны соответствующие антибиотики в течение 5-7 дней в лечебной дозе.
Источник
