Что мы знаем о прививках
Тема прививок часто поднимает нешуточные споры, особенно если это касается детей. С одной стороны, вакцинация − самый эффективный и безопасный способ защиты от заразных болезней. С другой — родителей беспокоят побочные эффекты и множество предубеждений, возникших из-за страха и недоверия к традиционной медицине.
Мы в AdMe.ru вычитали на форумах самые распространенные вопросы и опасения родителей и подготовили ответы на них, опираясь на мнения врачей и научные исследования.
В каждой стране свой календарь прививок. Например, в США 16 обязательных вакцин, в Великобритании и России — 12. В Германии вакцинация — это личная ответственность каждого родителя. В Италии за отказ от прививок можно получить штраф в € 7 500, а в Китае — даже сесть в тюрьму.
Календарь прививок для детей, актуальный в России в 2019 году
- Прививки, внесенные в российский календарь, обязательны по закону для всех детей и требуются при поступлении в дошкольные и школьные учебные учреждения как свидетельство того, что ребенок защищен от этих инфекций и не представляет угрозы для других детей.
- Вирусный гепатит В — одно из самых распространенных инфекционных заболеваний в мире (несмотря на то что передается через кровь или половым путем), поэтому практически во всех странах детей прививают с первых месяцев жизни.
- Прививка от туберкулеза исключена из календарей США, Англии или Германии, потому что в этих странах низкий шанс подхватить болезнь. В России, к сожалению, дела обстоят хуже, поэтому ребенка нужно обязательно защитить. Более того, Всемирная организация здравоохранения включила Россию в число стран, где рекомендована обязательная вакцинация против туберкулеза.
- От прививки АКДС (комбинированная вакцина против дифтерии, столбняка и коклюша) осложнения бывают чаще всего, поэтому многие родители ее опасаются, особенно если иммунитет ребенка ослаблен. Существуют более совершенные аналоги, которые воздействуют более мягко, их могут предложить в поликлинике в составе платных услуг.
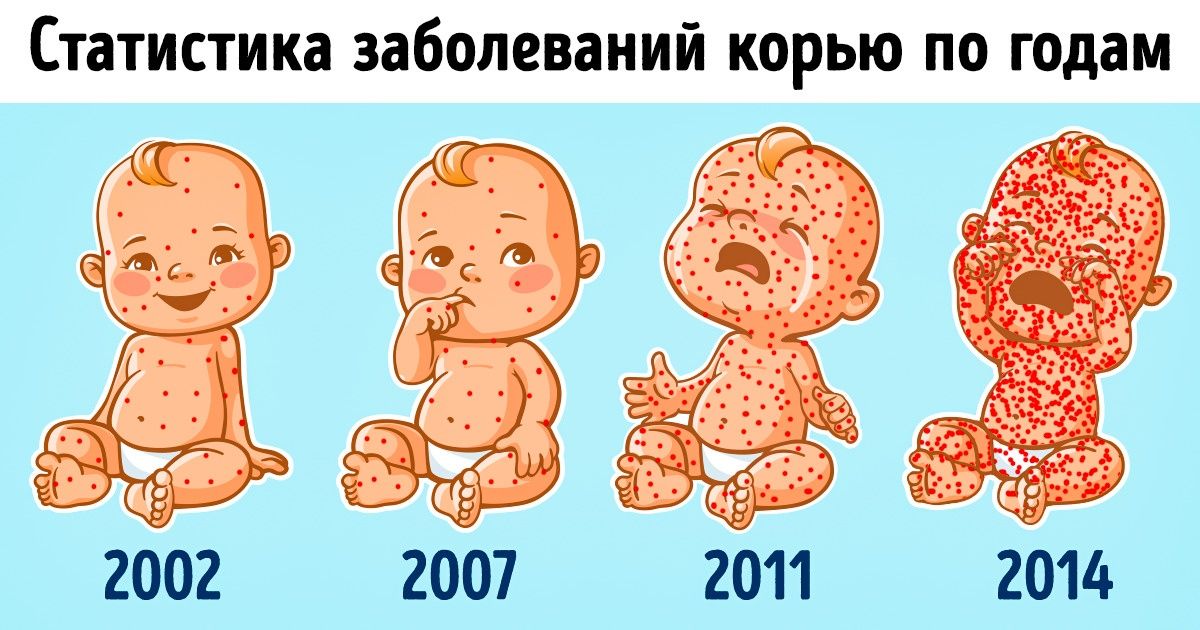
- Корь считалась почти побежденной болезнью, которая могла уйти в историю, как некогда это случилось с оспой, уносившей миллионы жизней. Но на сегодняшний день проблема снова стала актуальной из-за антипрививочной пропаганды. Дело в том, что восприимчивость к кори составляет почти 100 %, болезнь быстро распространяется и может привести к летальному исходу.
Статистика заболеваемости корью в США по годам
- В российском перечне нет прививок от гепатита А, ветряной оспы, вируса папилломы человека, менингококковой и ротавирусной инфекции, которые считаются обязательными во многих странах. Но эти вакцины можно поставить по желанию за свой счет.
- Ряд вакцин нужно применять по эпидемическим показаниям, например от клещевого энцефалита, гриппа и др. Здесь нужно все взвесить и посоветоваться с доктором, учесть все индивидуальные особенности и заболевания. Например, если вы планируете путешествие в горы Алтая, то прививку от клещевого энцефалита нужно сделать обязательно. Полный список эндемичных районов можно увидеть по ссылке.
- Если вы часто путешествуете или просто выезжаете в другие страны с ребенком, необходимо поставить дополнительные прививки от тех болезней, которые с большой вероятностью встречаются на территории страны.
- Ученые доказали, что многокомпонентные вакцины в целом дают меньшую нагрузку на иммунную систему, чем однокомпонентные. Любая вакцинация, как и любое инфекционное заболевание, приводит к активации иммунной системы. Чем чаще она мобилизуется, тем выше риск неблагоприятных реакций.
- Несмотря на то что число обязательных прививок увеличилось, в современных вакцинах содержится меньше белков и полисахаридов возбудителей, чем, скажем, 40 лет назад. Поэтому они легче переносятся и вызывают меньше осложнений.
- Многие родители не ставят прививки младенцам и ждут, пока малыш вырастет и его организм окрепнет. Некоторые начинают вакцинацию в 1 год, кто-то — в 2 года, а кто-то терпит до школы. Но такая тактика ошибочна. С возрастом повышается риск возникновения непредсказуемых реакций на введение вакцины. Это подтвержденная многочисленными исследованиями и статистикой закономерность.
- Любая вакцина может вызвать естественные реакции: боль, припухлость или зуд в месте инъекции, небольшое повышение температуры тела. Некоторые прививки могут вызывать потерю аппетита и головную боль. Это нормальная реакция организма, которая со временем проходит.
- Родителям важно помнить, что преимущества прививок намного важнее временного и слабовыраженного недомогания. Осложнения встречаются гораздо реже естественных реакций. Они тщательно отслеживаются и исследуются. Например, крапивница и мышечные боли — сильное осложнение после прививки от гепатита В, но встречается оно 1 раз на 600 тыс. процедур вакцинации. Все тяжелые случаи можно найти на сайте PubMed по запросу case reports по прививкам.
- Бытует мнение, что ребенок на грудном вскармливании надежно защищен от самых опасных недугов иммуноглобулинами, которые содержатся в мамином молоке. Более того, в грудном молоке присутствуют антитела к тем инфекциям, которыми переболела мама. Это так, но подобная защита эффективна лишь в первые месяцы жизни. Со временем мамины иммуноглобулины перерабатываются и выводятся из организма. На смену им должны прийти антитела, которые вырабатывает организм ребенка. Вакцинация как раз и дает возможность в сильно ослабленной форме перенести недуг и сформировать собственную защиту от него.
- В состав многих вакцин в качестве консерванта входит мертиолят — этил ртути. Принципиально важно разделять этил ртути и метил ртути. Метил ртути аккумулируется в организме и остается в крови достаточно долгое время — до 1,5 месяцев. А вот этил ртути (мертиолят), используемый как консервант, полностью выводится из организма менее чем за неделю. К слову, метил ртути есть в тунце.
- Вакцинация не дает 100 %-ной защиты от инфекций. Да, некоторые прививки (например против полиомиелита, кори) защищают почти на 100 %, но другие (против туберкулеза, коклюша) вводятся для того, чтобы заболевание протекало нетяжело и без осложнений.
- Современные вакцины делятся на 2 большие группы: живые и неживые. От живых вакцин иммунитет вырабатывается почти в 100 % случаев, то есть их эффективность максимальна. Но для этого организму приходится переболеть инфекцией в легкой форме. Неживые вакцины содержат кусочки ДНК, а также другие фрагменты вирусов и бактерий, против которых нужно натренировать иммунитет. После такой прививки заболевание не развивается даже в легкой форме. Это, например, вакцины от гепатита В, гриппа, столбняка, дифтерии.
- Неживые вакцины бывают с большей или меньшей степенью очистки. Чем выше степень очистки, тем меньше фрагментов возбудителя инфекции содержит вакцина. С одной стороны, благодаря этому прививка легче переносится. С другой стороны, так вырабатывается менее полноценный иммунитет: он зачастую позволяет инфекции проникнуть в организм, но заболевание переносится в облегченной форме, а риск осложнений намного ниже. Для детей-аллергиков обычно применяются более легкие, очищенные неживые вакцины.
Эксперты советуют за 5 дней до и в течение 5 дней после прививки не вводить в рацион новые продукты, чтобы не спровоцировать аллергическую реакцию. Также можно дать ребенку антигистаминное или жаропонижающее средство для облегчения реакции на прививку, проконсультировавшись с врачом.
Согласно научным исследованиям, интервал между введением вакцин должен составлять не менее 1 (иногда 3) месяца. Это учтено в календарях многих стран.
После первого введения вакцины защитные реакции развиваются медленно, память о них хранится несколько месяцев. При повторном введении защитные реакции развиваются быстро, а память сохраняется в течение нескольких лет. Поэтому для создания крепкой защиты нужно несколько введений вакцины, а для поддержания стойкого иммунитета проводят ревакцинации. Прививка против столбняка — чемпион, защищает более 20 лет. Иммунитет к гепатиту В сохраняется примерно 10 лет. Поэтому взрослым тоже следует следить за календарем прививок.
- Многие врачи считают, что перед тем, как ставить прививки, каждому ребенку необходимо делать обследование его иммунного статуса. Это позволило бы свести к минимуму осложнения, но массовое обследование не могут себе позволить даже экономически развитые страны. Поэтому при желании каждый родитель может обратиться к иммунологу за этой услугой и консультацией.
- Граждан призывают прививаться не только ради собственного здоровья, но и ради здоровья общества. Известно понятие коллективного иммунитета — способности сообщества противостоять инфекционным болезням. Например, взрослые начинают заболевать детскими инфекциями (такими как краснуха) лишь тогда, когда привито менее 80–90 % детей.
А вы соблюдаете календарь прививок или у вас есть на это свой собственный взгляд?
Источник
Все мы знаем, что такое прививки, большинству из нас их даже делали. Когда же людей стали прививать? Какие существуют виды прививок и чем они могут быть опасны?
Первые эксперименты по вакцинированию людей от болезней были предприняты еще в первом тысячелетии н.э. Вариоляция – втирание жидкости из пузырьков больных оспой людей в кожу здоровым упоминается в индийских трактатах VIII века, в работах персидских ученых Авиценны и Абу́ ар-Рази́ в IX веке. С X века вариоляция была известна в Китае. В результате процедуры здоровый человек заболевал легкой формой оспы и приобретал иммунитет. В Европе об этом не знали вплоть до XVII века, и лица многих королевских особ носили следы этой ужасной болезни.
О смелой Екатерине
В XVIII веке в 1717 году в Стамбуле вспыхнула эпидемия оспы. Ее удалось остановить с помощью вариоляции, и вскоре метод уже испытывали в Англии – сначала на приговоренных к смерти и малоимущих. Неизвестно, получил бы метод широкое распространение, если бы не императрица Екатерина II, которая в 1768 году позволила привить себя, а после выздоровления привила сына Павла и весь двор.
В 1769 году английский врач Эдуард Дженнер изобрел первую в мире вакцину: он ввел подопытному мальчику (сыну бедного фермера) жидкость из оспенных пузырьков коровы. Мальчик заболел, но вскоре выздоровел.
Следом за дело взялся французский микробиолог Луи Пастер, который доказал, что человек после контакта с ослабленными возбудителями болезни приобретает иммунитет. Благодаря ему была создана вакцина от бешенства, которую используют до сих пор, а в XX веке были созданы вакцины от сибирской язвы, кори, туберкулеза, паротита, дифтерии и даже от бубонной чумы.
Как это работает
Главным компонентом вакцины был и остается антиген. Это может быть ослабленный или нежизнеспособный возбудитель заболевания или даже его фрагмент, запускающий иммунную реакцию человеческого организма. В ответ на антиген иммунитет вырабатывает белки-антитела, которые убивают инфекцию. Организм «запоминает» возбудителя болезни и готов с ней бороться.
Иногда для выработки иммунитета достаточно одной прививки, а иногда приходится прививать человека несколько раз, а в некоторых случаях – каждый год. Так, например, людей, находящихся в группе риска, ежегодно прививают от клещевого энцефалита, а работников противочумных станций – каждые полгода.
Чем прививают?
Вакцины бывают разными. Бывает живая вакцина – препарат с ослабленным инфекционным агентом. Например, вакцины от краснухи, кори, полиомиелита и гриппа.
Бывают инактивированные вакцины, они содержат убитый патогенный микроорганизм. Таковы вакцины от клещевого энцефалита, от чумы, от брюшного тифа, гепатита А и менингококковой инфекции.
Химическая вакцина создается из антигенных компонентов, извлеченных из микробной клетки. Это вакцины от дифтерии, гепатита B, краснухи, коклюша.
Рекомбинантную вакцину получают методом генной инженерии, когда гены болезнетворного организма, отвечающие за синтез антигенов, встраивают в геном безвредного организма, который развивается и накапливает нужный антиген. Вакцинами такого типа являются препараты против гепатита B, ротавируса и герпеса.
Вакцины бывают и поливалентными: они содержат компоненты сразу нескольких вакцин.
Результаты прививок
В результате массовой вакцинации были побеждены эпидемии, и почти все появившиеся на свет дети стали выживать. За сто лет население Земли увеличилось почти в пять раз: если в начале XX века на планете жило около полутора миллиардов человек, то к концу века население «перевалило» за 6 миллиардов. По сути, люди устранили ограничитель роста популяции.
Национальный календарь прививок
Вакцинация населения в России регламентируется Национальным календарем профилактических прививок. Согласно ему, иммунитет младенца до полугода должен «познакомиться» с туберкулезом – один раз, с гепатитом B– три раза, так же по три раза – с коклюшем, с дифтерией и со столбняком, а кроме этого – с полиомиелитом (минимум дважды) и с гемофильной инфекцией (для групп риска). Далее малыша ждут «приятные свидания» с корью, с краснухой, с паротитом и гриппом. Большинство прививок придется повторить. Некоторые – на втором году жизни, другие – в школе. Не избежать прививок и взрослым. Количество процедур будет зависеть от условий работы и поездок в дальние страны. Согласно календарю каждый взрослый человек должен раз в 10 лет прививаться от столбняка и дифтерии.
Движение против вакцинации
Движение против прививок родилось еще в XIX веке и сначала основывалось на религиозных убеждениях. В 1866 в Англии была основана Национальная лига Антивакцинации. В 1879 году такая же организация возникла в США. Современные активисты движения апеллируют к теории заговора фармацевтических компаний, отрицают действие вакцин и запугивают людей, указывая на побочные или отрицательные действия препаратов, мотивируют родителей тем, что дети от вакцин здоровее не становятся.
Медики считают, что подобные движения выгодны гомеопатам и целителям, и без вакцин эпидемии средних веков могут вернуться с удвоенной силой. Ученые указывают на то, что в прошлые века население Земли было более здоровым, так как дети со слабым иммунитетом просто не выживали.
В современной России родители имеют полное право без указания причин отказаться от вакцинации ребенка. В США такими причинами могут стать религиозные и философские убеждения родителей.
Борьба продолжается
В результате отказов от прививок в 2000 году в Нидерландах вспышка обычной кори унесла жизнь ребенка, 68 детей были госпитализированы. В Ирландии в больницу попали 100 детей, трое скончались. В 2001 году в Нигерии из-за отказа чиновников вакцинировать население произошло 20 000 случаев кори, 600 детей умерли. Там же, в июне 2007 года от кори скончались 50 детей. В 2010 году в Таджикистане зарегистрирована вспышка полиомиелита. 171 ребенок остался парализованным.
До сих пор нет прививок от онкологических болезней, нет вакцины от СПИДА. От малярии каждый год умирает 1 000 000 человек. Ежегодно 160 000 детей гибнут от
синцитиального вируса. 500 000 людей в год погибают от ротавирусной инфекции. 650 000 – от дизентерии. Ученым есть над чем работать.
Источник
privivka.ru, 13 сентября 2019
В новостях все чаще появляется слово «корь», родительские ресурсы публикуют памятки на случай столкновения с вирусом, а ВОЗ говорит о том, что отказ от вакцинации без медицинских причин — одна из главных угроз глобальному здоровью в 2019 году.
А между тем, антипрививочные взгляды продолжают распространяться среди современных родителей с дикой скоростью. Именно поэтому мы считаем крайне важным распространение научно обоснованной информации о прививках и их эффективности. Это необходимое условие в деле создания критически важного для групп риска коллективного иммунитета.
Сегодня мы публикуем интервью, которое дала педиатр, автор множества статей в детско-родительских СМИ Суламифь Вольфсон.
Давайте сразу начнем вот с чего: многие медики отказываются прививать своих детей и открыто говорят об этом в своих интервью, книгах, да и просто на консультациях. Скажите, среди ваших коллег много антипрививочников? Это веяние – врач, не прививающий своих детей?
Статистики на эту тему у меня нет, поэтому все, что я могу сказать, – это только мое личное мнение. С моей точки зрения, врачей, которые говорят и пишут о пользе и необходимости вакцинации, гораздо больше, чем тех, кто агитирует против.
Ну а если говорить о веяниях, так массивный отказ от прививок – и среди врачей, и среди родителей – начался отнюдь не сегодня, а еще в 70-е годы прошлого века.
Вы, как врач и как человек, – за вакцинацию? Говорите ли вы с родителями своих маленьких пациентов о прививках?
Странный вопрос. Нельзя быть как врач за прививки, а как человек – против, это лицемерие. Я сторонник вакцинации, мои дети привиты, и да, конечно, я говорю о прививках со всеми, кто хочет это слушать.
Должна честно признаться, активной агитации не веду. Я рассказываю то, что знаю, отвечаю на вопросы, но не настаиваю на каком-то конкретном решении и не осуждаю, и не ругаю тех, кто от вакцинации отказывается.
Родители малышей сами часто спрашивают вас о вакцинации? Какой самый частый вопрос о прививках, который задают родители?
Да, это одна из самых актуальных тем о детях до года. Второй, столь же актуальной темой являются, кстати, вопросы прикорма. Самый частый вопрос… Вероятно, «где лучше прививаться?» и «какая вакцина самая лучшая?».
Сейчас многие родители выбирают вакцинацию по индивидуальному графику – даже если ребенок абсолютно здоров. Это нормально, разумно? Или вы считаете, что оптимально прививать ребенка по календарю вакцинации?
Если понимать под индивидуальным графиком тот же самый национальный календарь, но смещенный на год или более – это, на мой взгляд, не очень хорошо. Ребенок в этом случае рискует заболеть в самый уязвимый период, а частоту осложнений и поствакцинальных реакций откладывание прививок не снижает, а наоборот, повышает.
В остальных случаях календарь вакцинации не противоречит индивидуальному графику, одно другого не исключает. Более того, даже если ребенок прививается в обычной поликлинике, строго в соответствии с календарем вакцинации, – его график в итоге станет индивидуальным! Потому что здесь прийти не смогли, там зубы прорезывались, решили чуть подождать, потом был отпуск или каникулы – и какие-то прививки все равно немного смещаются.
Могу добавить, что, с моей точки зрения, вакцинацию по российскому национальному календарю имеет смысл дополнять некоторыми другими прививками – от гемофильной палочки, от менингококка, от ротавирусной инфекции и т.д. Это всегда оговаривается и обсуждается индивидуально. Тоже индивидуальный график получается.
Много споров вокруг БЦЖ. Некоторые считают, что смысла в ней в XXI веке не очень-то много. Что вы думаете на этот счет?
Факты:
- ВОЗ считает туберкулез одной из 10 ведущих причин смерти в мире, причем 95 процентов случаев смерти от туберкулеза происходит в странах с низким и средним уровнем дохода;
- В РФ общая заболеваемость туберкулезом около 60 человек на 100 тысяч населения (для того, чтобы не делать БЦЖ, необходима заболеваемость менее 5 человек на 100 тыс населения);
- До 15 процентов больных туберкулезом одновременно страдают и от ВИЧ-инфекции. Предполагается, что число таких пациентов в РФ будет расти.
По-моему, этого достаточно. Можно также отметить, что от туберкулеза, помимо РФ, бывших республик СССР и стран Варшавского договора, прививают еще в Сингапуре, Японии, Южной Корее, Франции, Кипре, Монако, ОАЭ, Аргентине и т.д.
Сама вакцинация обычно переносится хорошо, проблемы могут быть связаны только с нарушением техники введения вакцины. Ее надо вводить строго внутрикожно, иначе могут возникать осложнения. Поэтому – на мой взгляд! – лучше всего делать БЦЖ в роддоме, где рука у медсестер набита именно на эту прививку.
Среди родителей бытует мнение, что комплексные вакцины, вроде АКДС, самые жуткие, и поэтому надо делать их как можно позже. Прокомментируйте, пожалуйста, эту позицию и скажите, как правильно?
Мне кажется, что это уже слегка устаревший миф. Сегодня многие родители неоднократно уже читали и хорошо знают о том, что использование комплексных вакцин имеет целый ряд преимуществ перед моновакцинами:
- Сокращается количество визитов к врачу;
- Уменьшается количество болезненных инъекций;
- Число осложнений и поствакцинальных реакций при использовании комплексных вакцин меньше, чем эти показатели при использовании моновакцин, входящих в состав комплексной вакцины.
- Другой вопрос, что, например, клеточная вакцина от коклюша, входящая в состав вакцины АКДС является весьма реактогенной. Соответственно, высокая реактогенность АКДС обусловлена не тем, что это вакцина комплексная, а тем, что там коклюшный компонент клеточный. Комплексные вакцины, в которых коклюшный компонент бесклеточный (Инфанрикс, Пентаксим и т.д.) переносятся лучше, чем АКДС. Несмотря на комплексность.
Нужно ли сдавать анализы всякий раз перед прививкой?
Нет.
Какие состояния в целом здорового ребенка считаются показаниями к медотводу от прививок?
Острые инфекционные заболевания являются временным медотводом от вакцинации, на две-четыре недели. Хронические заболевания – в период обострения! – тоже являются временным медотводом.
Для вакцинации против гепатита В постоянным медотводом является аллергическая реакция на дрожжи; для вакцинации против гриппа и против кори-краснухи-паротита – анафилактическая реакция на белки куриного яйца и непереносимость аминогликозидов.
Также противопоказанием к вакцинации являются сильные реакции (температура выше 40°С и/или отек/покраснение в месте инъекции больше 8 сантиметров) и поствакцинальные осложнения на введение предыдущей дозы той же вакцины.
Можно ли делать прививки детям с неврологическими заболеваниями? А тем, у кого диагностированы РАС?
Можно и нужно. При неврологических заболеваниях необходимо добиться максимальной ремиссии, выйти из обострения – потом прививать. Расстройства аутистического спектра вообще не являются противопоказанием к вакцинации.
Это вечный камень преткновения, я понимаю. Ребенок серьезно болен, а тут еще и прививка! «Зачем нагружать организм, зачем рисковать?!»
Сомнения родителей понять можно, но… как ребенок с эпилепсией перенесет коклюш, с его изматывающим спастическим кашлем, от которого даже здоровые дети порой в больницу попадают? Как ребенок-аутист, который и родителей-то к себе почти не подпускает, перенесет госпитализацию в инфекционное отделение из-за тяжелой бактериальной пневмонии?
Это звучит шокирующе, но дети с хроническими заболеваниями нуждаются в вакцинации сильнее, чем здоровые. Именно потому, что они – с эпилепсией, астмой, аритмией, хроническим пиелонефритом и т.д. – относятся к группе риска, и любая инфекционная болезнь для них опаснее, чем для изначально здорового ребенка.
Как правильно подготовить ребенка к прививке?
Оставить его в покое. Никакой специальной подготовки не требуется. Исключение – некоторые хронические заболевания, но в этом случае подготовкой занимается врач, который наблюдает ребенка.
Что спросить у педиатра перед прививкой и как вести себя в процедурном кабинете?
Вначале надо обсудить с врачом график прививок для малыша и уточнить все интересующие вопросы: надо или не надо делать ту или иную прививку, почему, как можно сочетать разные вакцины и т.д. Непосредственно перед вакцинацией надо:
- уточнить, какие возможны поствакцинальные реакции;
- что делать в случае возникновения поствакцинальной реакции;
- какие могут быть осложнения, на что обратить внимание и что делать, если состояние ребенка вызывает тревогу;
- когда нужна будет следующая прививка.
Можно – при желании – посмотреть упаковку вакцины и саму ампулу, проверить дату выпуска и срок годности.
Если прививку делают в поликлинике, все данные о ней будут занесены в карту. В частных центрах должны выдавать сертификат вакцинации – небольшую книжечку, где будет вся информация о сделанной прививке.
В процедурном кабинете ребенок обязательно должен находиться вместе с родителем. Малышей можно и нужно брать на руки во время проведения прививки; можно приложить кроху к груди или дать что-то вкусное из бутылочки, чтобы отвлечь от происходящего и уменьшить стресс.
Какие прививки помимо тех, что находятся в календаре, вы считаете обязательными? Нужно ли, например, прививать малышей от ротавирусной инфекции или ветрянки?
С моей точки зрения – да. А также обязательно сделать прививку от гемофильной палочки – она, вместе с пневмококком (эта прививка теперь внесена в наш календарь вакцинации!), является самым частым бактериальным возбудителем отитов, бронхитов, пневмоний и менингитов у детей до 5 лет.
Неплохо, – а для детей, которые идут в детский сад или школу так и очень желательно – делать прививку от менингококковой инфекции. Для тех, кто живет или собирается поехать в зоны с очень теплым/жарким климатом, будет актуальна еще и вакцинация от гепатита А.
Важным для многих – живущих или собирающихся в эндемичную зону – будет вакцинация от клещевого энцефалита.
Часто спрашивают, зачем нужны дополнительные прививки:
- Ротавирусная инфекция – вирусная кишечная инфекция, которой болеют в осенне-зимний период маленькие дети. Высокая температура, рвота, понос – и все это на 5-7 дней. При сильном обезвоживании возможен летальный исход; при разумном выпаивании все обычно заканчивается хорошо. Прививка защищает от ротавирусной инфекции, но не предотвращает других вирусных кишечных инфекций (норовирус, энтеровирус и т.д.);
- Ветряная оспа – «безобидная» детская инфекция, которая может, хоть и нечасто, давать очень серьезные неврологические осложнения;
- Гепатит А – вирусная кишечная инфекция, проходит самостоятельно, но требует полной изоляции на 60 дней.
- Про клещевой энцефалит и менингококковую инфекцию и так все понятно, это чрезвычайно тяжелые болезни.
Страх поствакцинальных осложнений сейчас – одна из самых горячих тем родительства. Часто говорят, что врачи отказываются их признавать. Как тогда понять, что есть поствакцинальные осложнения, как правильно на них реагировать и где получить достоверную статистику о случаях их возникновения?
Да, это серьезная проблема. Я бы разбила ее на три части:
Отличаем поствакцинальное осложнение от нормальной поствакцинальной реакции. Поствакцинальное осложнение – это серьезное поражение, типа энцефалита или анафилактического шока.
Поствакцинальная реакция – это повышение температуры (до 40С), отек, покраснение и болезненность в месте инъекции, после вакцинации от кори-краснухи-паротита – еще и «болезнь в миниатюре», на 5-14 день после прививки.
Поствакцинальные осложнения бывают редко, требуют особого ведения, наблюдения и контроля. Поствакцинальные реакции – бывают часто и являются признаком нормального течения постпрививочного этапа, ничего особенного не требуют. Достаточно 1-2 раза дать жаропонижающее, и все проходит.
Некоторые заболевания манифестируют именно в период активной вакцинации. Из нашумевшего – аутизм, первые признаки которого появляются обычно в 1,5-2 года, как раз к тому времени, когда заканчивается интенсивная вакцинация первого года. Естественно, что родители связывают прививки и возникновение аутизма.
Другой вариант – спинальная мышечная атрофия. У этого заболевания – наследственного, то есть врожденного, обусловленного поломкой в генах, – много различных форм. Часть из них становится заметна в 1-2 года, совпадая с вакцинацией. Вся сложность в том, что эти болезни – хоть и начинаются после прививок – никак с вакцинацией не связаны, вообще.
Существует четкий перечень поствакцинальных осложнений, описаны действия врачей в этом случае. К сожалению, на практике часто бывает так, что медики не хотят с этим связываться и отправлять необходимые бумаги дальше по инстанциям. Это связано с большим количеством взысканий и штрафов не по делу, врача слишком часто делают крайним. И да, это очень большая проблема, от которой страдают и сами медики, и их пациенты.
Таким образом, с одной стороны, имеет место гипердиагностика поствакцинальных осложнений, когда совершенно другие состояния расцениваются как тяжелая аномальная реакция на прививку. С другой стороны, у родителей нет уверенности в том, что врач диагностирует и зафиксирует настоящее поствакцинальное осложнение.
Как вы думаете, почему идеи антипрививочников сейчас так популярны и так быстро распространяются?
Мне кажется, – у меня нет достоверной статистики на эту тему! – что сейчас количество антипрививочников стало несколько меньше. Тут играет свою роль и активная просветительская работа, и наличие разных хороших вакцин, и возможность многократно обсудить и проверить свои сомнения в интернете.
Печально, но важным стимулом к вакцинации является информация о реальной опасности заразиться: несколько лет назад, когда в Таджикистане, откуда многие приезжают в РФ на заработки, вспыхнул полиомиелит, москвичи начали так активно прививать своих детей от этого заболевания, что некоторое время ощущался дефицит этих вакцин в городе.
Вы слышали про инициативу австралийских властей – не пускать непривитых детей в сады и лишать пособий родителей? Как думаете, это действенная мера?
Да, действенная, вне всякого сомнения. Полагаю, что на здоровье жителей Австралии эта инициатива скажется наилучшим образом. Но… рискуя навлечь на себя неодобрение более активных в плане вакцинаторства коллег, я бы не хотела введения подобных мер в РФ.
Да, я руками и ногами за вакцинопрофилактику. Да, детей (и взрослых!) надо прививать. Но принимать это решение каждый человек должен сам. Я боюсь, что в России официальное принуждение к вакцинированию станет причиной массовых злоупотреблений, появления фальсифицированных документов и т.д, что, в конечном итоге, принесет больше вреда, чем пользы.
Можно ли вообще как-то повлиять на сознание людей и донести до них важность идеи вакцинации? Ведь сведения об исследованиях, которые опровергают связь прививок с аутизмом, почему-то многие подвергают сомнениям, а странные антипрививочные фильмы, вроде того, который приписывают Роберту де Ниро (а на самом деле его снял Эндрю Уэйкфилд, врач, лишенный лицензии за подтасовку результатов исследования как раз о связи вакцинации и аутизма), наоборот – поддерживают. Почему науке не верят?
Это вопрос уже не ко мне, а к этнографам и социологам. Я не знаю, почему сегодня отношение к науке – любой – стало местами похоже на отношение к волшебству, причем недоброму. Излишне быстрый технический прогресс?
Что же касается вакцинации, то о необходимости укреплять доверие к вакцинам пишут и у нас, и за рубежом. Разрабатываются специальные методики, которые позволяют уменьшить число антивакцинаторов: здесь и увеличение количества понятной и доступной информации, и создание приложений, позволяющих вести свой календарь вакцинации, и многое другое.
К сожалению, одним из наиболее эффективных способов является красочное описание болезней, от которых защищают прививки. Мне не нравится запугивание, но вакцины стали заложниками своего хорошего качества: люди забывают о том, как заразна может быть корь, как опасна дифтерия, что такое коклюшный кашель у грудного младенца…
Болезни где-то там, далеко, а прививка – вот она, близко, лучше и безопаснее от нее отказаться. Но стоит где-то вспыхнуть хоть намеку на эпидемию, как количество антивакцинаторов резко сокращается.
Так или иначе, в современном мире прививки – это вопрос выбора. А как на самом деле с вакцинацией обстояли дела в СССР? Тогда тоже можно было добровольно отказаться (не по состоянию здоровья) от прививок?
Нет. Медицина в СССР была максимально патерналистской, поэтому не делать прививки можно было только на основании медицинских противопоказаний. Однако временных противопоказаний было заметно больше, чем сегодня, а врачи охотно шли навстречу родителям, давая медотвод там, где это было не нужно. Потом началась перестройка, уровень охвата вакцинации упал еще больше – и в итоге в РФ началась эпидемия дифтерии.
Если тенденция отказа от прививок сохранится, какое эпидемиологическое будущее нас ждет?
Мы читаем о вспышках кори, менингита, полиомиелита там, где по каким-то соображениям люди отказывались от прививок. Как только такая вспышка фиксируется, в этом регионе начинается усиленная кампания по вакцинации, причем стимулируют ее как сами медики, так и население.
Люди – ранее отказывавшиеся от прививок! – спешат привить детей. Ведь болезнь оказалась близко – и из какой-то мифической опасности стала опасностью вполне реальной. Так что я не думаю, что человечеству в целом будет что-то угрожать. Другое дело, что избавиться, например, от кори полностью, так, как избавились от черной оспы, получится, вероятно, еще не очень скоро.
Источник
