Делают ли прививки от вич
СПИД.ЦЕНТР публикует пересказ лекции кандидата медицинских наук, старшего научного сотрудника Федерального центра СПИД Анастасии Покровской.
Какие бывают вакцины?
Перед тем как говорить о вакцине против ВИЧ, стоит начать с более общего вопроса: что мы понимаем под прививками и вакцинами с научной точки зрения?
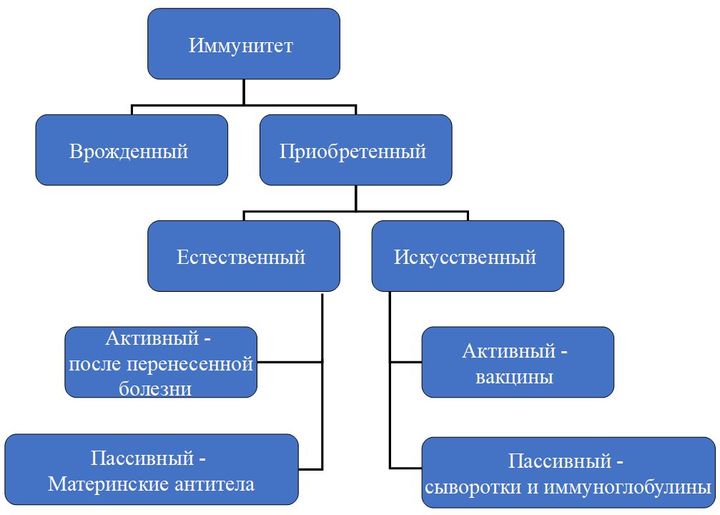
По механизму возникновения иммунитет делится на два вида: врожденный и приобретенный. Первый есть у каждого человека с рождения, он выработан эволюционно. Благодаря нему человек не болеет многими болезнями, которыми, например, страдают животные.
Второй возникает в течение жизни и у каждого может отличаться в зависимости от того, с какими возбудителями человеку довелось встретиться.
по теме
Лечение
Как устроен иммунитет: Объясняем по пунктам
Приобретенный иммунитет может быть активным (он возникает вследствие реакции организма на перенесенную болезнь, присутствие возбудителя в организме), а может быть пассивным, когда антитела, например, передаются от матери ребенку во время беременности.
Пока мы не знаем точно, как возникает приобретенный активный иммунитет к ВИЧ-инфекции и сколько он держится, но знаем, что антитела к ней вырабатываются (даже несмотря на то, что организм самостоятельно не в силах справиться с ВИЧ).
Именно по этим антителам, как правило, и ставится диагноз, если мы пользуемся экспресс-тестами. В случае с ВИЧ существует и пассивный иммунитет. Но при передаче вируса от матери ребенку, к сожалению, он не обладает достаточным защитным эффектом.
Еще одно направление — это искусственный иммунитет. Он тоже бывает активным и пассивным. Пассивный — это иммуноглобулины, выработанные либо у лабораторных животных, либо у других иммунизированных лиц, и сыворотки. Активный же достигается собственно путем вакцинации.
Вакцина — это биологический препарат, как правило, либо «убитый», либо живой, но ослабленный возбудитель болезни. Основная цель его введения в организм — и есть создание искусственного активного иммунитета.
Вакцины бывают профилактические (защитные) и лечебные. Они различаются по типу воздействия на организм и по своим результатам.
Пассивный иммунитет возникает быстрее, сразу после того, как в организм ввели чужие антитела. Однако он бывает совсем недолговременным. Активный иммунитет держится долго, чаще — пожизненно, но и возникает не сразу.
Иммунный ответ: как это все работает?
Чтобы понять, как работает наш естественный иммунитет и почему организм сам не может справиться с ВИЧ-инфекцией, необходимо разобраться с тем, что такое иммунный ответ.
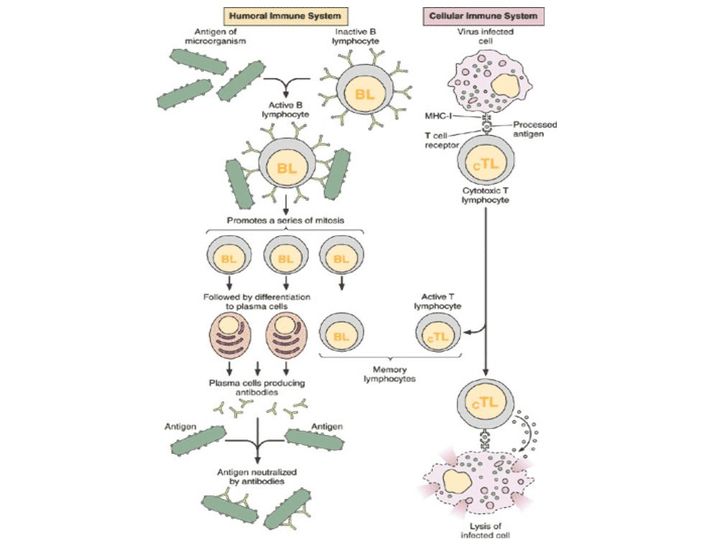
Ученые обычно говорят о гуморальном и клеточном иммунитете. Принцип работы гуморального заключается в следующем: в нашем организме есть специальные клетки — лимфоциты. Они постоянно циркулируют в крови и проверяют все, что попадается им на пути, по принципу свой/чужой.
по теме

Лечение
Гид по вакцинам. Когда и какую прививку сделать? А главное: надо ли вообще прививаться? (Спойлер: конечно, надо)
Как правило, организм знает заранее, как свои клетки отличить от чужеродных. Делает он это, ориентируясь по так называемым «антигенам» — белкам с поверхности вируса. Когда лимфоциты, а вернее их подтип, известный как В-клетки, встречают вирус, соединившись с ним, они передают информацию, что в крови обнаружен какой-то чужеродный остальным клеткам агент, и превращаются либо в «плазматические клетки», вырабатывающие антитела, которые потом соединятся с возбудителем-вирусом и убьют его, либо в «клетки памяти». Они остаются в организме, даже когда мы выздоравливаем, и играют роль своеобразной «библиотеки».
Если организм успешно справился с болезнью, благодаря этим клеткам он запоминает «врага», и при новой встрече с ним реагирует гораздо быстрее. Обычно на весь процесс — от встречи до выработки антител — уходит от нескольких недель до месяцев.
Например, антитела к ВИЧ-инфекции появляются где-то через месяц после заражения, соответственно, все это время вирус может циркулировать в организме. Почему они неэффективны? Во-первых, потому что появляются слишком поздно.
Во-вторых, потому что вирус, с которым мы имеем дело, очень изменчив. Если даже В-клетки обнаружили его антиген, выработали к нему антитела, способные нейтрализовать заразу, то за время, которое ушло на все это, сам вирус успевает мутировать и оказаться неуязвимым для выработанного организмом оружия.
Когда мы говорим о клеточном иммунитете, речь идет об уничтожении тех вирусов, которые преодолели гуморальный барьер и успели забраться в саму клетку.
В нем участвуют уже другие клетки: Т-лимфоциты, к ним относятся в том числе известные CD4 и CD8. Они действуют не против возбудителей, циркулирующих в крови, а распознают «измененную», то есть зараженную вирусом клетку, и разрушают ее.
Клетки CD4 частично регулируют весь процесс и выполняют функцию клеток памяти. Их принято называть хелперами. CD8 — собственно занимаются уничтожением, за это их зовут киллерами.
ВИЧ — единственный вирус, который поражает не просто клетки организма, а собственно клетки иммунной системы. Той самой, которая с вирусом должна, по идее, бороться.
Несмотря на то, что ВИЧ поражает не киллеры, а клетки CD4, то есть хелперы, в случае с ВИЧ-инфекцией возникает порочный круг. При попытке избавиться от «врага» самостоятельно организм активирует систему уничтожения вирусов, в том числе и CD4-клетки, а вместе с тем, стало быть, активирует и дупликацию вируса.
Именно поэтому против ВИЧ-инфекции иммунитет не может сработать так, как это было бы с любым другим вирусом.
Какие возникают трудности при создании вакцины против ВИЧ?
На данный момент в рамках более ста испытаний уже протестировано более сорока видов вакцин с участием тысяч добровольцев, и есть целая система, в которой регистрируются все исследования по вакцинации от ВИЧ.
Последнее время в разного рода СМИ регулярно появляется информация, что той или иной компанией разрабатывается новая вакцина против ВИЧ. Однако обнадеживающих результатов не так уж и много. Почему?
по теме
Профилактика
Календарь прививок для ВИЧ+: Когда и как нужно прививаться
Лучшая из существующих вакцин, которая дошла до третьей фазы исследований, показала свою защитную эффективность только в 60 % случаев в течение одного года, а в течение уже трех лет — только в 30 %. Это очень мало для вакцины. Она должна давать до 90 % эффективности.
И связано это с тем, что существует ряд препятствий для создания вакцины от ВИЧ-инфекции. Во-первых, такая вакцина не может состоять из ослабленного или живого вируса, как многие другие. Если ввести даже одну-две частицы ВИЧ в организм, это вызовет не иммунный ответ, а инфицирование организма.
Во-вторых, и мы об этом уже сказали, вирус находится внутри CD4-лимфоцитов. Мы пока не научились извлекать вирус из клетки, не повреждая ее саму. И на данный момент до конца не понимаем, какие именно механизмы могли бы обеспечить полную защиту от ВИЧ-инфекции.
В-третьих, многие вакцины пока разрабатываются, испытываются на подопытных животных: мышах, свиньях. В случае с ВИЧ кроме обезьян, на которых можно было бы воспроизвести инфекцию, у нас нет подходящих подопытных животных, результаты работы с которыми можно было бы легко перенести на человека.
Исследования на людях дороги и имеют ряд этических ограничений. Можно было бы привить группу здоровых добровольцев, но инфицировать их, чтобы проверить, как работает вакцина, врачи не могут. Ни один подопытный на такое не согласится. А вдруг вакцина не сработает?
Более того, врачи не имеют права провоцировать рискованное поведение своих пациентов: дать вакцину и рекомендовать прекратить пользоваться презервативами, или попросить использовать по возможности нестерильные инструменты. «Вы попробуйте, а мы посмотрим!»
Разработки вакцины. Дорожная карта
Тем не менее ученым уже удалось выработать основные направления в иммунотерапии ВИЧ-инфекции. С одной стороны — это попытка активации специфического иммунитета, который не срабатывает при естественном течении ВИЧ-инфекции. С другой стороны — профилактическая пассивная иммунизация.
Что значит пассивная? Мы подозреваем, что существуют люди, которые не инфицируются ВИЧ даже при достаточно частом контакте с вирусом. Видимо, у них возникает хороший иммунный ответ, и иммунная система справляется с вирусом самостоятельно. А значит, мы можем попытаться либо взять у уже иммунизированных лиц готовые антитела, либо создать их генно-инженерным путем, чтобы потом ввести в организм.
по теме
Эпидемия
Учёные выяснили, как вирусы обманывают иммунитет
Клинические исследования в области ВИЧ-инфекции по пассивной иммунизации начались еще в начале 80-х годов, то есть одновременно с обнаружением самого вируса.
И самые большие ставки в случае с пассивным иммунитетом сейчас делаются на так называемые «нейтрализующие антитела широкого спектра действия». Это антитела, которые были впервые обнаружены и описаны в 2001 году.
Они встречаются как раз у того типа пациентов, который мы только что назвали. В эксперименте на животных было показано: если у организма есть эти антитела, даже в случае нарочного введения вируса заражения не происходит.
Интересно, что эти антитела не убивают вирус, но они могут с ним соединяться, блокируя его рецепторы, как бы окружая и покрывая вирус, не давая ему обычным способом проникнуть в клетку. Через какое-то время вирус, не найдя клетки, где он может размножиться, погибает.
Предполагается, что, если именно эти антитела удастся искусственно синтезировать либо «вырастить» в организме уже иммунизированных животных, а потом перевезти их или каким-то образом ввести здоровым людям, это может предотвратить развитие ВИЧ-инфекции.
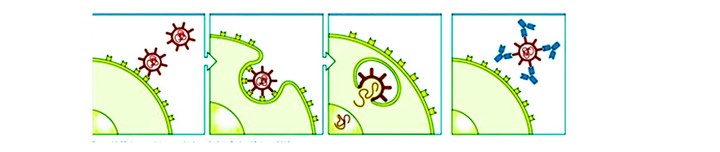 Механизм действия антител широкого спектра
Механизм действия антител широкого спектра
Что касается «активного» иммунитета, в 2017 году было начато исследование, оно проводится в странах Африки, где самая высокая распространенность ВИЧ, и в его рамках в ближайшие годы предполагается привить около 2 600 сексуально активных женщин в возрасте от 16 до 35 лет.
Суть этой экспериментальной вакцины заключается в том, что состоит она из двух разных антигенов, синтезированных искусственно, но идентичных белкам настоящего вируса.
Искусственная комбинация белков не может сама по себе вызвать развитие инфекции, но, по идее, должна вызвать развитие антител — такое, каким бы оно было в норме при попадании вируса в организм.
В течение первых 12 месяцев исследования каждая из женщин, участвующих в нем, получит шесть инъекций: три инъекции — в течение первого месяца и по одной — каждый последующий.
Первые результаты ожидаются где-то к 2021 году. Однако здесь есть нюансы: белки, с которыми работают ученые в рамках указанного исследования, аналогичны для субтипа ВИЧ, распространенного в Африке, но редко встречающегося у нас, в России.
Когда человечество приступит к разработке подобной вакцины против «российского ВИЧ», пока сказать сложно. Однако очевидно, что не в ближайшие месяцы.
Итоги: ДКП, ПКП, АРВТ
Возвращаясь к поставленному вопросу: далеко ли нам до вакцины против ВИЧ? То есть «прививки»? Далеко.
В настоящее время есть некоторые инфекции, которые человечество эффективно научилась контролировать с помощью вакцинации, а некоторые и вовсе победить, как оспу. Но рассчитывать на скорый результат в случае с ВИЧ пока не приходится.
Возможно, комбинация всех перечисленных подходов, пассивного и активного иммунитета, одновременно сможет стать эффективной, чтобы оказывать профилактическое воздействие.
Однако пока в контексте ВИЧ-инфекции действовать нам придется на популяционном уровне — традиционными способами профилактики распространения заболевания. В первую очередь это: практики более безопасного сексуального поведения, использование стерильных инструментов во всех медицинских сферах, доконтактная профилактика, постконтактная профилактика и эффективная антиретровирусная терапия.
Источник
Что такое иммунизация?
Иммунизация (или вакцинация) необходима для профилактики болезней: ветряной оспы, гриппа, полиомиелита и других заболеваний. Вакцины вводятся в организм подкожно, перорально или интраназально.
Когда человек получает вакцину, его иммунная система вырабатывает антитела, чтобы в будущем защитить организм от инфекции.
ВИЧ может ослабить иммунную систему и осложнить борьбу с инфекциями. Поэтому людям, живущим с ВИЧ, рекомендовано соблюдать график вакцинации.
Вакцины предотвращают эпидемии: “чёрную” оспу, например, удалось победить только благодаря всеобщей иммунизации. Чем больше людей получают прививки, тем меньше шансов на вспышку заболевания.
Какие вакцины рекомендованы людям, живущим с ВИЧ?
Против Гепатита В.
Против Гриппа.
Пневмококковая (против пневмонии).
Против столбняка, дифтерии и коклюша (АКДС) – вводится однократно, в детском возрасте. Каждые 10 лет рекомендуется повторять вакцину против столбняка и дифтерии (АДС).
Против вируса папилломы человека (ВПЧ) (людям в возрасте до 26 лет).
Другие вакцины могут быть рекомендованы ВИЧ-положительному человеку в зависимости от возраста, предыдущих прививок, факторов риска конкретного заболевания или особенностей, связанных с ВИЧ. Поговорите со своим врачом о том, какие вакцины рекомендованы лично вам.
Все ли виды вакцин безопасны для людей, живущих с ВИЧ?
Есть два основных типа вакцин:
Живые ослабленные вакцины – содержат ослабленный, но живой вид болезнетворного микроорганизма. Такую вакцину можно сравнить с “демо-версией” настоящего вируса или бактерии. Благодаря иммунизации, в организме вырабатываются антитела, которые в будущем смогут уничтожить возбудитель болезни.
Инактивированные вакцины – сделаны из “мертвых” микроорганизмов, поэтому для выработки иммунитета требуются большие дозы такой вакцины, многократное применение и введение веществ-помощников (так называемые адъюванты, способны усилить защитную реакцию организма).
Вакцина от одной и той же болезни может быть как живой, так и мёртвой (пример – прививка от полиомиелита). В целях безопасности, люди с ВИЧ должны получать инактивированные вакцины, чтобы избежать даже минимального шанса получить болезнь.
Но некоторые вакцины доступны только в “живом” виде (к примеру, вакцина против ветряной оспы и опоясывающего лишая). В определенных ситуациях они могут быть рекомендованы для людей, живущих с ВИЧ.

Может ли ВИЧ влиять на работоспособность вакцины?
Да. ВИЧ может ослабить иммунный ответ вашего организма на вакцину, то есть сделать прививку менее эффективной. Кроме того, стимулируя иммунную систему, вакцины могут вызвать временный рост вирусной нагрузки.
Антиретровирусные препараты (АРТ) подавляют размножение вируса и позволяют иммунитету восстановиться. Если человеку недавно поставили диагноз ВИЧ, возникает вопрос, стоит ли делать прививки до начала приёма АРТ. Но каждый случай индивидуален, этот вопрос стоит обсудить с лечащим врачом.
Вызывают ли вакцины побочные эффекты?
Любая вакцина может вызвать побочные эффекты. Как правило, они незначительны (болезненность в месте инъекции или субфебрильная температура) и проходят в течение нескольких дней.
Тяжелые реакции на вакцины редки. Перед вакцинацией поговорите со своим врачом о преимуществах и рисках вакцины и возможных побочных эффектах.
Путешествия и вакцины
Если вы планируете поездку, вам могут понадобиться прививки против ряда болезней: желтой лихорадки, бешенства, клещевого энцефалита или брюшного тифа.
Если у вас ВИЧ, поговорите со своим врачом о вакцинах, которые вам можно сделать до путешествия.
Имейте в виду:
Если требуется иммунизация и доступна только живая ослабленная вакцина, узнайте, насколько высоки потенциальные риски и не превышают ли они потенциальную защиту.
Если вы начали проходить терапию, но число лимфоцитов CD4+ менее 200 клеток, ваш лечащий врач может рекомендовать отложить поездку, пока АРТ не подействует и иммунная система не восстановится.
Существует ли вакцина против ВИЧ?
Нет. За прошедшие десятилетия учёные несколько раз пытались разработать подобную вакцину, но иммунный ответ был слишком слаб, чтобы подавить размножение ВИЧ. Но разработки в этой сфере продолжаются. О текущей ситуации вы можете узнать из материала СПИД.ЦЕНТРа.
Источник
29 октября 2018512,1 тыс.
Какие бывают вакцины?
Перед тем как говорить о вакцине против ВИЧ, стоит начать с более общего вопроса: что мы понимаем под прививками и вакцинами с научной точки зрения?
По механизму возникновения иммунитет делится на два вида: врожденный и приобретенный. Первый есть у каждого человека с рождения, он выработан эволюционно. Благодаря нему человек не болеет многими болезнями, которыми, например, страдают животные.
Второй возникает в течение жизни и у каждого может отличаться в зависимости от того, с какими возбудителями человеку довелось встретиться.
Приобретенный иммунитет может быть активным (он возникает вследствие реакции организма на перенесенную болезнь, присутствие возбудителя в организме), а может быть пассивным, когда антитела, например, передаются от матери ребенку во время беременности.
Пока мы не знаем точно, как возникает приобретенный активный иммунитет к ВИЧ-инфекции и сколько он держится, но знаем, что антитела к ней вырабатываются (даже несмотря на то, что организм самостоятельно не в силах справиться с ВИЧ).
Именно по этим антителам, как правило, и ставится диагноз, если мы пользуемся экспресс-тестами. В случае с ВИЧ существует и пассивный иммунитет. Но при передаче вируса от матери ребенку, к сожалению, он не обладает достаточным защитным эффектом.
Еще одно направление — это искусственный иммунитет. Он тоже бывает активным и пассивным. Пассивный — это иммуноглобулины, выработанные либо у лабораторных животных, либо у других иммунизированных лиц, и сыворотки. Активный же достигается собственно путем вакцинации.
Вакцина — это биологический препарат, как правило, либо «убитый», либо живой, но ослабленный возбудитель болезни. Основная цель его введения в организм — и есть создание искусственного активного иммунитета.
Вакцины бывают профилактические (защитные) и лечебные. Они различаются по типу воздействия на организм и по своим результатам.
Пассивный иммунитет возникает быстрее, сразу после того, как в организм ввели чужие антитела. Однако он бывает совсем недолговременным. Активный иммунитет держится долго, чаще — пожизненно, но и возникает не сразу.
Иммунный ответ: как это все работает?
Чтобы понять, как работает наш естественный иммунитет и почему организм сам не может справиться с ВИЧ-инфекцией, необходимо разобраться с тем, что такое иммунный ответ.
Ученые обычно говорят о гуморальном и клеточном иммунитете. Принцип работы гуморального заключается в следующем: в нашем организме есть специальные клетки — лимфоциты. Они постоянно циркулируют в крови и проверяют все, что попадается им на пути, по принципу свой/чужой.
Как правило, организм знает заранее, как свои клетки отличить от чужеродных. Делает он это, ориентируясь по так называемым «антигенам» — белкам с поверхности вируса. Когда лимфоциты, а вернее их подтип, известный как В-клетки, встречают вирус, соединившись с ним, они передают информацию, что в крови обнаружен какой-то чужеродный остальным клеткам агент, и превращаются либо в «плазматические клетки», вырабатывающие антитела, которые потом соединятся с возбудителем-вирусом и убьют его, либо в «клетки памяти». Они остаются в организме, даже когда мы выздоравливаем, и играют роль своеобразной «библиотеки».
Если организм успешно справился с болезнью, благодаря этим клеткам он запоминает «врага», и при новой встрече с ним реагирует гораздо быстрее. Обычно на весь процесс — от встречи до выработки антител — уходит от нескольких недель до месяцев.
Например, антитела к ВИЧ-инфекции появляются где-то через месяц после заражения, соответственно, все это время вирус может циркулировать в организме. Почему они неэффективны? Во-первых, потому что появляются слишком поздно.
Во-вторых, потому что вирус, с которым мы имеем дело, очень изменчив. Если даже В-клетки обнаружили его антиген, выработали к нему антитела, способные нейтрализовать заразу, то за время, которое ушло на все это, сам вирус успевает мутировать и оказаться неуязвимым для выработанного организмом оружия.
Когда мы говорим о клеточном иммунитете, речь идет об уничтожении тех вирусов, которые преодолели гуморальный барьер и успели забраться в саму клетку.
В нем участвуют уже другие клетки: Т-лимфоциты, к ним относятся в том числе известные CD4 и CD8. Они действуют не против возбудителей, циркулирующих в крови, а распознают «измененную», то есть зараженную вирусом клетку, и разрушают ее.
Клетки CD4 частично регулируют весь процесс и выполняют функцию клеток памяти. Их принято называть хелперами. CD8 — собственно занимаются уничтожением, за это их зовут киллерами.
ВИЧ — единственный вирус, который поражает не просто клетки организма, а собственно клетки иммунной системы. Той самой, которая с вирусом должна, по идее, бороться.
Несмотря на то, что ВИЧ поражает не киллеры, а клетки CD4, то есть хелперы, в случае с ВИЧ-инфекцией возникает порочный круг. При попытке избавиться от «врага» самостоятельно организм активирует систему уничтожения вирусов, в том числе и CD4-клетки, а вместе с тем, стало быть, активирует и дупликацию вируса.
Именно поэтому против ВИЧ-инфекции иммунитет не может сработать так, как это было бы с любым другим вирусом.
Какие возникают трудности при создании вакцины против ВИЧ?
На данный момент в рамках более ста испытаний уже протестировано более сорока видов вакцин с участием тысяч добровольцев, и есть целая система, в которой регистрируются все исследования по вакцинации от ВИЧ.
Последнее время в разного рода СМИ регулярно появляется информация, что той или иной компанией разрабатывается новая вакцина против ВИЧ. Однако обнадеживающих результатов не так уж и много. Почему?
Лучшая из существующих вакцин, которая дошла до третьей фазы исследований, показала свою защитную эффективность только в 60 % случаев в течение одного года, а в течение уже трех лет — только в 30 %. Это очень мало для вакцины. Она должна давать до 90 % эффективности.
И связано это с тем, что существует ряд препятствий для создания вакцины от ВИЧ-инфекции. Во-первых, такая вакцина не может состоять из ослабленного или живого вируса, как многие другие. Если ввести даже одну-две частицы ВИЧ в организм, это вызовет не иммунный ответ, а инфицирование организма.
Во-вторых, и мы об этом уже сказали, вирус находится внутри CD4-лимфоцитов. Мы пока не научились извлекать вирус из клетки, не повреждая ее саму. И на данный момент до конца не понимаем, какие именно механизмы могли бы обеспечить полную защиту от ВИЧ-инфекции.
В-третьих, многие вакцины пока разрабатываются, испытываются на подопытных животных: мышах, свиньях. В случае с ВИЧ кроме обезьян, на которых можно было бы воспроизвести инфекцию, у нас нет подходящих подопытных животных, результаты работы с которыми можно было бы легко перенести на человека.
Исследования на людях дороги и имеют ряд этических ограничений. Можно было бы привить группу здоровых добровольцев, но инфицировать их, чтобы проверить, как работает вакцина, врачи не могут. Ни один подопытный на такое не согласится. А вдруг вакцина не сработает?
Более того, врачи не имеют права провоцировать рискованное поведение своих пациентов: дать вакцину и рекомендовать прекратить пользоваться презервативами, или попросить использовать по возможности нестерильные инструменты. «Вы попробуйте, а мы посмотрим!»
Разработки вакцины. Дорожная карта
Тем не менее ученым уже удалось выработать основные направления в иммунотерапии ВИЧ-инфекции. С одной стороны — это попытка активации специфического иммунитета, который не срабатывает при естественном течении ВИЧ-инфекции. С другой стороны — профилактическая пассивная иммунизация.
Что значит пассивная? Мы подозреваем, что существуют люди, которые не инфицируются ВИЧ даже при достаточно частом контакте с вирусом. Видимо, у них возникает хороший иммунный ответ, и иммунная система справляется с вирусом самостоятельно. А значит, мы можем попытаться либо взять у уже иммунизированных лиц готовые антитела, либо создать их генно-инженерным путем, чтобы потом ввести в организм.
Клинические исследования в области ВИЧ-инфекции по пассивной иммунизации начались еще в начале 80-х годов, то есть одновременно с обнаружением самого вируса.
И самые большие ставки в случае с пассивным иммунитетом сейчас делаются на так называемые «нейтрализующие антитела широкого спектра действия». Это антитела, которые были впервые обнаружены и описаны в 2001 году.
Они встречаются как раз у того типа пациентов, который мы только что назвали. В эксперименте на животных было показано: если у организма есть эти антитела, даже в случае нарочного введения вируса заражения не происходит.
Интересно, что эти антитела не убивают вирус, но они могут с ним соединяться, блокируя его рецепторы, как бы окружая и покрывая вирус, не давая ему обычным способом проникнуть в клетку. Через какое-то время вирус, не найдя клетки, где он может размножиться, погибает.
Предполагается, что, если именно эти антитела удастся искусственно синтезировать либо «вырастить» в организме уже иммунизированных животных, а потом перевезти их или каким-то образом ввести здоровым людям, это может предотвратить развитие ВИЧ-инфекции.
Механизм действия антител широкого спектра
Что касается «активного» иммунитета, в 2017 году было начато исследование, оно проводится в странах Африки, где самая высокая распространенность ВИЧ, и в его рамках в ближайшие годы предполагается привить около 2 600 сексуально активных женщин в возрасте от 16 до 35 лет.
Суть этой экспериментальной вакцины заключается в том, что состоит она из двух разных антигенов, синтезированных искусственно, но идентичных белкам настоящего вируса.
Искусственная комбинация белков не может сама по себе вызвать развитие инфекции, но, по идее, должна вызвать развитие антител — такое, каким бы оно было в норме при попадании вируса в организм.
В течение первых 12 месяцев исследования каждая из женщин, участвующих в нем, получит шесть инъекций: три инъекции — в течение первого месяца и по одной — каждый последующий.
Первые результаты ожидаются где-то к 2021 году. Однако здесь есть нюансы: белки, с которыми работают ученые в рамках указанного исследования, аналогичны для субтипа ВИЧ, распространенного в Африке, но редко встречающегося у нас, в России.
Когда человечество приступит к разработке подобной вакцины против «российского ВИЧ», пока сказать сложно. Однако очевидно, что не в ближайшие месяцы.
Итоги: ДКП, ПКП, АРВТ
Возвращаясь к поставленному вопросу: далеко ли нам до вакцины против ВИЧ? То есть «прививки»? Далеко.
В настоящее время есть некоторые инфекции, которые человечество эффективно научилась контролировать с помощью вакцинации, а некоторые и вовсе победить, как оспу. Но рассчитывать на скорый результат в случае с ВИЧ пока не приходится.
Возможно, комбинация всех перечисленных подходов, пассивного и активного иммунитета, одновременно сможет стать эффективной, чтобы оказывать профилактическое воздействие.
Однако пока в контексте ВИЧ-инфекции действовать нам придется на популяционном уровне — традиционными способами профилактики распространения заболевания. В первую очередь это: практики более безопасного сексуального поведения, использование стерильных инструментов во всех медицинских сферах, доконтактная профилактика, постконтактная профилактика и эффективная антиретровирусная терапия.
Источник
