Какие последствия после прививки в три месяца

Развитие тяжелого заболевания в поствакцинальном периоде, особенно неизвестной этиологии, нередко служит поводом для обвинения в нем вакцинации. И хотя такая связь имеет лишь временной характер, доказать отсутствие причинно-следственной связи бывает очень трудно. Тем не менее, в последние годы появились работы, показывающие возможности доказать отсутствия такой связи.
Поскольку обвинения чаще всего относятся к аутоиммунным заболеваниям, знание фоновой заболеваемости ими позволяет вычислить риск их развития в поствакцинальном периоде. Такая работы была выполнена в США в связи с введением в Календарь вакцины Гардасил.
Число аутоиммунных заболеваний (на 100 000), ожидаемых как случайное совпадение с проведением массовой вакцинации (0-1-6 мес.) девочек-подростков и молодых женщин
Срок после предполагаемого введения вакцины | 1 день | 1нед. | 6 нед. |
Консультации в отделении неотложной помощи – девочки-подростки | |||
Астма | 2.7 | 18.8 | 81.3 |
Аллергия | 1.5 | 10.6 | 45.8 |
Диабет | 0.4 | 2.9 | 12.8 |
Госпитализация – девочки-подросткн | |||
Воспалительные заболевания кишечника | 0,2 | 1,0 | 4,5 |
Тиреоидит | 0,1 | 0,9 | 4,0 |
Системная красная волчанка | 0,1 | 0,5 | 2,0 |
Рассеянный склероз, неврит слухового нерва | 0,0 | 0,2 | 1,0 |
Консультации в отделении неотложной помощи – молодые женщины | |||
Астма | 3.0 | 21.2 | 91.5 |
Аллергия | 2.5 | 17.4 | 75.3 |
Диабет | 0.6 | 3.9 | 17.0 |
Госпитализация – молодые женщины | |||
Воспалительные заболевания кишечника | 0.3 | 2.0 | 8.8 |
Тиреоидит | 2.4 | 16.6 | 71.8 |
Системная красная волчанка | 0.3 | 1.8 | 7.8 |
Рассеянный склероз, неврит слухового нерва | 0.1 | 0.7 | 3.0 |
Было показано, что в 2005 г. – до начала вакцинации – обращение девочек-подростков по поводу иммуно-обусловленных заболеваний составило 10,3% от всех обращений, чаще по поводу астмы. Обращение по поводу неатопических болезней достигало 86 на 100 000, в первую очередь, по поводу диабета. По поводу аутоиммунных заболеваний было госпитализировано (на 100 000) 53 девушки и 389 молодых женщин; наиболее частым диагнозом был аутоиммунный тиреоидит; у девушек частота госпитализации по поводу полинейропатии составила 0,45, рассеянного склероза и неврита зрительного нерва – 3,7, у молодых женщин соответственно 1,81 и 11,75.
Подсчитано, что в случае массовой вакцинации по схеме 0-1-6 мес. с 80%-ным охватом значительное число вакцинированных обратилось бы за помощью по поводу этих заболеваний в результате простого совпадения по времени. Поскольку по ряду заболеваний риск госпитализации молодых женщин намного выше, чем девочек-подростков, предпочтение следует отдавать вакцинации (в частности, против папилломовирусной инфекции) в подростковом возрасте.
[10], [11], [12], [13], [14], [15], [16]
Энцефалит и вакцинация против коклюша
Паническая волна опасения энцефалита в 70-х годах снизила охват вакцинацией против коклюша, что привело к эпидемии в ряде стран с большим числом серьезных осложнений. Проведенное в 1979 г. Британское исследование энцефалопатии (учет всех случаев в течение 1 месяца после прививки АКДС) дало неопределенные, статистически незначимые результаты; в последующие 10 лет не выявило различий в частоте серьезных остаточных изменений у привитых детей и в контроле. Эти и другие факты вселяют сомнения в возможность связи энцефалита с прививкой против коклюша. С 1965 по 1987 г. мы наблюдали всего 7 случаев энцефалита, расцененных как следствие АКДС; у части этих детей ретроспективно было диагностировано вирусное или дегенеративное поражение ЦНС. В последующие годы расследование всех подозрительных на энцефалит заболеваний их связи с вакцинацией АКДС не выявило, а выявлялась конкретная патология.
В США вопрос о связи прививок со стойкими изменениями ЦНС был вновь исследован (методом случай-контроль) на контингенте в 2 млн. детей 0-6 лет в течение 15 лет (1981-1995 гг.). Не было выявлено ассоциации между прививками (в течение 90 дней после АКДС или КПК) и патологией ЦНС. При исключении детей с заболеваниями ЦНС известной этиологии относительный риск развития поражения ЦНС в течение 7 дней после АКДС составил 1,22 (ДИ 0,45-3,1), а в течение 90 дней после КПК – 1,23 (ДИ 0,51-2,98), что указывает на отсутствие причинной связи. Видимо, дискуссию на эту тему следует считать закрытой.
[17], [18], [19], [20], [21], [22], [23], [24], [25]
Энцефалопатия в поствакцинальном периоде
Природа энцефалопатии была недавно расшифрована: генетический анализ был проведен 14 больным с энцефалопатией в течение 72 ч после прививки вакциной с коклюшным компонентом (судороги, в половине случаев длительностью более 30 минут, в основном, клонические, в половине случаев на фоне температуры ниже 38°). В последующем у 8 детей была диагностирована тяжелая миоклоническая эпилепсия грудного возраста (ТМКЭ), у 4 – пограничная ее форма, у 2 – синдром Леннокса-Гасто.
Для ТМКЭ характерна мутация al в субъединице гена натриевого канала нейронов (SCN1A). Мутация была выявлена у 11 из 14 больных с энцефалопатией (у всех детей с ТМКЭ и у 3 из 4 детей с ее пограничной формой), причем генетический анализ родителей показал, что эти мутации были новыми в большинстве случаев. Эта работа показывает важность подобных исследований, поскольку они позволяют увидеть истинную причину развившейся патологии; введение вакцины и/или связанная с ней температурная реакция могут явиться триггером развития энцефалопатии у ребенка, имеющего генетическую предрасположенность к тяжелой эпилепсии.
[26], [27], [28], [29], [30], [31], [32], [33], [34], [35], [36], [37]
Синдром внезапной смерти детей и вакцинация
Повод говорить о наличии связи синдрома внезапной смерти детей, как осложнения после прививок, давало учащение случаев синдрома внезапной смерти детей – «смерти в кроватке», в возрасте 2-4 мес, что по времени совпадает с началом прививок. То, что это совпадение по времени и не имеет причинно-следственной связи, было четко продемонстрировано в раде исследований, в основном дня АКДС.
Поскольку появление новых вакцин, продолжает беспокоить публику, исследования этого вопроса продолжаются. Одна из последних работ на эту тему провела анализ возможной связи синдрома внезапной смерти детей с введением 6-валентной вакцины (дифтерия, столбняк, коклюш, ИПВ, Хиб, ВГВ). Сопоставление 307 случаев синдрома внезапной смерти детей и 921 контроля не выявил какой-либо ассоциации с прививкой, проведенной 0-14 дней ранее.
Широкое использование гриппозной вакцины у пожилых лиц сопровождается отдельными случаями внезапной – кардиальной – смерти пожилых людей после вакцинации. Так. В октябре 2006 г. в Израиле в 2 амбулаториях было зафиксировано 4 случая смерти пожилых людей (все старше 65 лет), получивших гриппозную вакцину. Это привело к временному прекращению вакцинации, которая была возобновлена через 2 недели – после доказательства отсутствия связи с ней смертельных исходов. Эти доказательства базировались на сопоставлении смертности пожилых (старше 55 лет) лиц с учетом возраста и наличия патологии. Оказалось, что смертность в период до 14 дней после гриппозной прививки в 3 раза меньше, чем в ее отсутствие.
Сообщение из Израиля заставило ряд стран Европы отложить начало гриппозной вакцинации, однако она была возобновлена после сообщения Европейского Центра контроля болезней (ECDC) об отсутствии связи внезапной смерти с вакцинацией.
В ноябре 2006 г. в Нидерландах также были зафиксированы 4 случая внезапной смерти после гриппозной прививки у лиц в возрасте 53, 58, 80 и 88 лет. Связь с вакцинацией на основании медицинских данных была признана крайне маловероятной, и это заключение нашло статистическое обоснование: было показано, что вероятность смерти, по крайней мере, одного человека в каждой их этих возрастных категорий в день вакцинации равен 0,016, что в 330 раз больше, чем вероятность, что никто в день вакцинации не умрет. Эти и подобные исследования явились основанием для продолжения вакцинации против гриппа, которую ежегодно получают более 300 миллионов человек во всем мире.
Отосклероз и коревые прививки
В макрофагах и хондробластах из воспалительного экссудата среднего уха лиц с отосклерозом повторно находили белки вируса кори, что поставило вопрос о возможной роди и вакцинного вируса в развитии болезни. Исследования в ФРГ показали однако, что повышение охвата вакцинацией против кори сопровождается существенным снижением частоты отосклероза – это может подтверждать связь его развития с корью, но никак – с вакцинацией.
Вакцинация против гепатита В и рассеянный склероз
Обвинение о связи рассеянного склероза с прививкой против гепатита В было выдвинуто в 1997 г. невропатологом, работающим в известной французской клинике, у жены которого это заболевание развилось через несколько недель после прививки. Тиражирование этого заявления привело к снижению охвата прививкой, очень популярной во Франции: к концу 1998 г было введено более 70 млн. доз вакцины, ее получили более 1/3 населения Франции и более 80% лиц 16-20 лет.
Вопрос о возможной связи этой прививки с рассеянным склерозом был подвергнут изучению Комиссией по наблюдению за побочными действиями лекарств. Уже в 1997 г, исследование методом «случай-контроль» в Париже и Бордо показало, что повышение риска первого эпизода рассеянного склероза (или другого демиелинизирующего заболевания) после вакцинации против гепатита В если и есть, то незначительно по величине, недостоверно и не отличается от такового после другой прививки. В группе населения, получившего вакцину против гепатита В, частота рассеянного склероза оказалась такой же, как и среди не вакцинированных (1:300 000 у взрослых и 1:1 000 000 у детей). Эти данные подтвердились и в исследованиях, охвативших 18 неврологических клиник Франции, а также в Англии. Сообщения о развитии неврологического заболевания после прививки целиком объясняется ростом числа вакцинированных (с 240 000 в 1984 г до 8 400 000 в 1997 г).
Противники прививок муссировали факт приостановки осенью 1998 г Минздравом Франции прививок против гепатита В в школах, что было связано с трудностями обеспечить необходимые разъяснения для родителей прививаемых школьников. Минздрав в то же время рекомендовал продолжить этот вид вакцинации детей, подростков и взрослых в медицинских учреждениях и кабинетах врачей.
Вопрос о безопасности вакцинации против гепатита В обсуждался на Консультативном Совещании ВОЗ в сентябре 1998 г. Наряду с данными из Франции и Англии, были рассмотрены результаты исследований из США, Канады, Италии. Совещание, рассмотрев 3 гипотезы, рекомендовало продолжать вакцинацию против гепатита В.
Гипотеза о совпадении по времени дебюта рассеянного склероза и вакцинации была признана наиболее вероятной, поскольку возрастно-половая характеристика случаев рассеянного склероза, развившегося вскоре после вакцинации, соответствует таковой больных, не вакцинированных против гепатита В.
В пользу гипотезы о роли прививки как пускового фактора у генетически предрасположенных лиц могло бы говорить некоторое повышение относительного риска развития рассеянного склероза после введения как гепатитной, так и других вакцин (ОР=1,3-1,8). Однако ни в одном из исследований это повышение не достигало уровня достоверности (95%-ный доверительный интервал 0,4-6,0), а в ряде из них повышения ОР не было найдено вообще.
Третья гипотеза – о причинной связи между гепатитной вакцинацией и рассеянным склерозом, была отвергнута, поскольку никакой связи между гепатитом В и демиелинизирующими заболеваниями никогда отмечено не было.
Поскольку противники вакцинации выдвигали обвинения в том, что вакцинация может способствовать развитию рассеянного склероза и в более поздние сроки, был сопоставлен вакцинальный статус 143 больных рассеянным склерозом с дебютом в возрасте до 16 лет с контрольной группой в 1122 детей того же возраста и места проживания. Было показано отсутствие связи вакцинации против гепатита В и начала болезни через 3 года после прививки (ОР 1,03, 95%-ный ДИ 0,62-1,69), а также для интервалов 1, 2, 4, 5 и 6 лет.
Полирадикулонейропатия Гийена-Барре и вакцинация
Интерес к этой проблеме возник после того, как в США было сообщено о связи этого синдрома (частота 1:100 000 доз) с использованием гриппозной «свиной вакцины» A/New Jersey. В1976-1977 гг. Для других гриппозных вакцин такой связи не было выявлено, частота у вакцинированных составила 1:1 млн.. т.е. мало отличалась от фоновой. Тем не менее, этот вопрос не был закрыт.
Этот вопрос был заново изучен в Великобритании в группе медицинских практик с 1,8 млн. зарегистрированными пациентами. За 1992-2000 гг. всего было 228 случаев полирадикулонейропатии Гийена-Барре со стандартизованным показателем заболеваемости 1.22 на 100 000 человеке-лет (95% ДИ 0.98-1.46) у женщин и 1.45 (95% ДИ 1.19-1.72) у мужчин. Лишь в 7 случаях (3.1%) начало полирадикулонейропатии Гийена-Барре пришлось на первые 42 дней после вакцинации: в 3 из 7 случаев -гриппозной. Таким образом, относительный риск развития полирадикулонейропатии Гийена-Барре в первые 6 недель после иммунизации составил всего 1.03 (95% ДИ 0.48-2.18), что указывает на полное отсутствие связи.
Мнение об ассоциации полирадикулонейропатии Гийена-Барре с массовой вакцинацией ОПВ (на основании сообщения из Финляндии) было опровергнуто после тщательного анализа. Оно не подтверждается и нашими наблюдениями за острыми вялыми параличами.
Наблюдение за безопасностью менингококковой вакцины Менактра у подростков в США не выявило существенных различий в частоте синдрома ПРИ между вакцинированными и не вакцинированными.
Вакцинация и гетерологичный иммунитет
Неблагоприятное влияние на охват прививками оказывают и представления о возможном отрицательном их влиянии на общую инфекционную заболеваемость. Этот вопрос особенно муссируется в связи с расширением использования комбинированных вакцин, вопреки опубликованным данным 90-х гг., например, о снижении частоты инвазивных бактериальных инфекций у детей, получивших АКДС. Четкие данные получены и о снижение общей заболеваемости детей в течение первого месяца после прививки.
Тем не менее, в 2002 г. в обзоре Института Медицины США указывалось на наличие биологических механизмов, с помощью которых комбинированные вакцины могут повысить риск развития «нецелевых» инфекций. Это мнение, однако, не нашло подтверждения в исследовании, в которое были включены все дети Дании (более 805 тысяч) на протяжении 1990-2002 гг. (2 900 000 человеко-лет наблюдения). Учитывались все случаи госпитализации по поводу ОРЗ, вирусной и бактериальной пневмонии, ОКИ, сепсиса, бактериального менингита, вирусных поражений ЦНС. Полученные результаты показали, что введение вакцин, в т.ч. комбинированных (АДС-полио, АаКДС-попио, ММК) не только не повышает относительный риск госпитализации ребенка по поводу «нецелевой» инфекции, но и в отношении некоторых из них снижает этот риск. В отношении живых вакцин (БЦЖ, ЖКВ) стимуляция гетерологического иммунитета была продемонстрирована в нескольких исследованиях (в том числе слепых и близнецовых), проведенных в развивающихся странах. В группах привитых живыми вакцинами детей смертность была в 2,1-5,0 раз ниже, чем в контрольной группе, где вводились плацебо или инактивированные вакцины.
Эти наблюдения снимают проблему «снижения неспецифической реактивности» и повышения инфекционной заболеваемости под влиянием вакцин, которая пугает родителей и многих врачей.
Источник


Гришина Александра Николаевна,
Врач-терапевт
От чего прививка АКДС
АКДС – прививка, которая защищает сразу от трех опасных инфекционных заболеваний. Она считается основной для детей грудного возраста, однако переносится не очень легко. Родители могут сами выбирать какую вакцину колоть – российского или зарубежного производства, но в чем между ними разница и какая лучше, наверняка не знают.
АКДС расшифровывается как адсорбированная коклюшно-дифтерийно-столбнячная вакцина. Из расшифровки становится понятно, от чего она защищает.
Вакцина способствует формированию иммунитета от трех инфекционных болезней, которые встречаются как у взрослых, так и у детей – от столбняка, коклюша и дифтерии.
Почему так важно колоть АКДС? Болезни, от которых защищает прививка, приводят к тяжелым последствиям, высока вероятность летального исхода. Например, до введения обязательной вакцинации смертность от столбняка составляла 90%, от дифтерии – 25%. Хоть от коклюша дети умирают редко, однако болезнь имеет тяжелое течение, нередко приводит к осложнениям в виде бронхита, пневмонии, плеврита.

В каком возрасте делают прививку
Коклюш и дифтерия по праву считаются детскими заболеваниями, хотя иногда ими болеют и взрослые. Но именно дети младшего возраста тяжелее всего переносят болезнь, поэтому прививка АКДС делается грудничкам. Чем раньше будет завершен курс иммунизации, тем меньший риск заражения.
Ребенку делают 3 прививки АКДС, каждую последующую дозу вводят не ранее, чем через 1,5 месяца. Детям до 4-х лет укол делают в переднюю часть бедра, старше 4-х лет – в дельтовидную мышцу плеча.
Вам может быть интересно: Почему рождение ребенка не всегда в радость?

Необходимо строго придерживаться графика вакцинации, иначе не сформируется стойкий иммунитет.
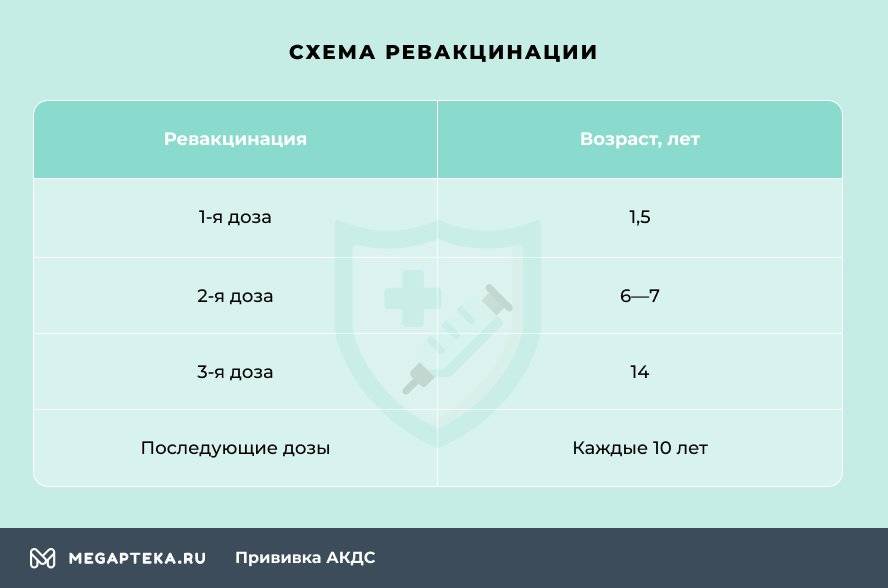
Через год после введения третьей дозы проводится первая ревакцинация, в 6-7 лет – вторая, в 14 лет – третья. Взрослым необходимо проходить ревакцинацию АКДС каждые 10 лет, поскольку введенная вакцина защищает от болезней на 5-7 лет.
Вакцинация проводится АКДС вакциной, ревакцинация для детей в возрасте 4-6 лет – АДС-анатоксином, для детей старше 6 лет – АДС-М-анатоксином.
Препараты для ревакцинации не содержат коклюшного компонента, поэтому легче переносятся.
Какие реакции возможны на АКДС
Вакцинация – это стресс для организма, удар по иммунной системе, поэтому не исключены негативные реакции на АКДС. Чтобы избежать излишних волнений, необходимо знать, какие возможны побочные действия.
Бесклеточные вакцины оказывают более мягкое воздействие, поэтому не вызывают бурных реакций.
Наиболее частым осложнением вакцинации является повышение температуры тела. Чаще речь идет о субфебрилитете, реже температурные показатели достигают 38-39 ˚С. Температура на фоне введения АКДС держится не более трех суток, с легкостью сбивается жаропонижающими.
Легче всего переносится первая прививка, сделанная в 3 месяца. Каждая последующая АКДС переносится тяжелее. Самые выраженные реакции могут быть на третью прививку.
Помимо высокой температуры, возникают такие побочные эффекты:
- ухудшение аппетита
- слабость, сонливость
- болезненность в месте укола, тянущая боль, распространяющаяся на всю ногу
- фебрильные судороги
- образование шишки в месте инъекции (уплотнение исчезает самостоятельно в течение 1-2 месяцев)
- аллергические реакции в виде крапивницы, отека Квинке
Если высокая температура после прививки держится больше двух дней, необходимо обращаться в больницу. При судорогах или развитии тяжелой аллергической реакции необходимо срочно вызывать скорую помощь.
В 1% случаев использования цельноклеточной АКДС возникают осложнения:
- тяжелые аллергические реакции (анафилактический шок, отек Квинке)
- энцефалит, менингит
- синдром острой дыхательной недостаточности
- нарушение сердечного ритма
- снижение или повышение артериального давления
- судороги, парез
Появление поствакцинальных осложнений может быть связано не только с реакцией иммунной системы, но и с наличием противопоказаний к введению вакцины.
Подписывайтесь на Мегасоветы
и читайте полезные статьи о здоровье каждую неделю
Какие вакцины АКДС бывают
Прививаться нужно обязательно, а вот какую вакцину выбрать? Основных три:
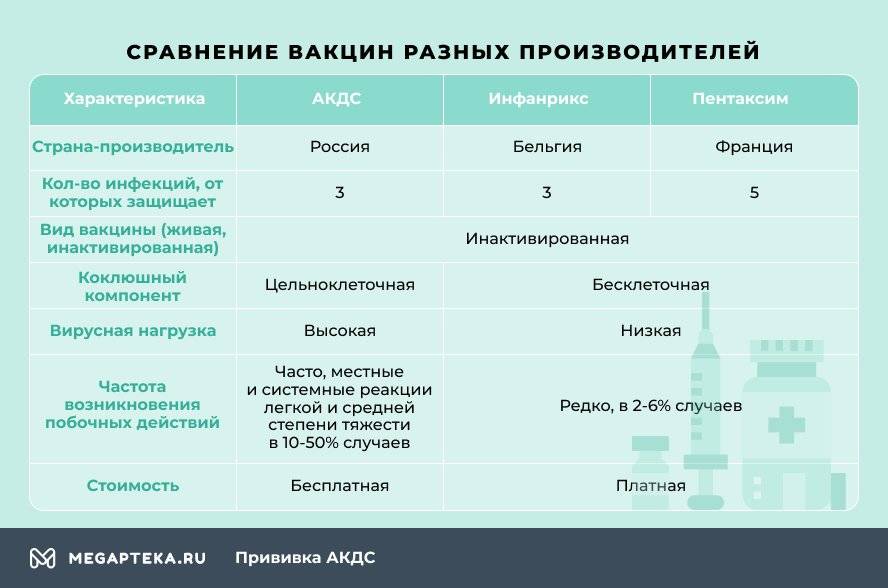
- АКДС. Это вакцина российского производства.
- Пентаксим. Комбинированная вакцина французского производства защищает сразу от пяти инфекционных заболеваний – столбняк, коклюш, дифтерия, полиомиелит и гемофильная инфекция (ХИБ).
- Инфанрикс. Это комбинированная вакцина от коклюша, столбняка и дифтерии бельгийского производства.
Отличаются эти вакцины не только страной-производителем и, конечно же, ценой, но и вирусной нагрузкой. Это и есть основной фактор, влияющий на выбор.
Сравнительный анализ вакцин
Чем Пентаксим отличается от АКДС? В отличие от российской, зарубежные вакцины бесклеточные, они содержат только белок коклюшного микроорганизма. Благодаря этому они легче переносятся детьми, реже вызывают негативные реакции. Даже если взять Пентаксим, который одновременно защищает от 5, а не от 3 инфекционных болезней, то он оказывает более мягкое воздействие на организм, нежели АКДС.
Российская вакцина цельноклеточная, содержит мертвые клетки коклюшного компонента, который становится причиной поствакцинальных осложнений.
Какую вакцину лучше выбрать
При вакцинации зарубежными препаратами снижается вирусная нагрузка. У Инфанрикса она минимальная, всего 7 антигенов, у Пентаксима 26, а у АКДС – 3002.
Подсчет проводился исходя из следующего:
- цельноклеточный коклюшный компонент – 3 тыс. антигенов
- антигены коклюша в бесклеточной вакцине – 1-5 шт.
- полиомиелите – 15 шт.
- ХИБ – 2 шт.
- столбняка – 1 шт.
- дифтерии – 1 шт.
Вместе с антигенной нагрузкой снижается риск поствакцинальных осложнений. Но не уменьшается ли эффективность вакцинации?
С точки зрения формирования иммунитета к инфекционным болезням предпочтение отдают цельноклеточным вакцинам. Их эффективность достигает 100%, они обеспечивают более продолжительную защиту – до 5-7 лет. Однако вводимые антигены вызывают сильную реакцию организма, из-за этого количество противопоказаний и побочных действий больше.
Часто болеющим детям, малышам, в анамнезе которых есть аллергические заболевания, иммунодефицитные состояния, хронические болезни, рекомендуется введение бесклеточных вакцин. Они более безопасные, редко вызывают негативные реакции, формируют защиту на 4-6 лет, а иммуногенность (эффективность) составляет 83-100%.
Единственный недостаток зарубежных вакцин – их нужно покупать самостоятельно. Согласно Национальному календарю прививок бесплатно можно проходить вакцинацию только отечественной АКДС.
Приложение Мегаптека.ру знает, в какой аптеке есть ваше лекарство
Отправить смс со ссылкой на установку?
Что делать после прививки
Если ребенок подвержен аллергическим реакциям, то первые 30 минут необходимо находиться под медицинским наблюдением. Придя домой, лучше принять противоаллергическое средство и дать препарат из группы НПВС, например, Нурофен. Лекарство будет действовать не только как жаропонижающее, но и обезболивающее, поскольку первые сутки может сильно болеть нога. Первые 2-3 дня необходимо регулярно измерять температуру тела. Сбивать ее по необходимости.
При температуре выше 38˚С у грудничка нужно давать жаропонижающее, поскольку есть риск фебрильных судорог.
Что еще необходимо делать после АКДС? Важно придерживаться гипоаллергенного питания, употреблять больше жидкости.
Гулять на улице после АКДС можно, но только в тех местах, где нет людей. На фоне вакцинации снижается иммунитет, поэтому повышается вероятность респираторных заболеваний.
Если в месте инъекции появилась большая шишка, которая самостоятельно не уменьшается в течение 2-3 недель, можно делать компрессы с магнезией. Это ускорит рассасывание.
Чего нельзя делать после прививки АКДС
После вакцинации нельзя делать следующее:
- мочить место укола в первый день
- париться, принимать горячую ванну в первые 2-3 суток (лучше мыться под душем)
- перегреваться или переохлаждаться
- перекармливать ребенка
- вводить в рацион новую пищу
- употреблять продукты-аллергены
- гулять в местах большого скопления людей
Из-за поствакцинальных осложнений АКДС вызывает страх. Однако нужно включить здравый рассудок и понимать, что негативные реакции после введения вакцины можно предотвратить, а вот защититься от смертельно-опасных болезней иным способом нельзя!
Источник
