Какие прививки от полиомиелита бывают и какие лучшие
Полиомиелит (детский спинномозговой паралич) – инфекционное заболевание, вызываемое вирусами полиомиелита 1,2 и 3 типов. В основном заболевание поражает детей в возрасте до 5 лет.
Полиомиелит – тяжелое заболевание, вызывающее параличи мышц, может стать причиной развития дыхательной и сердечно-сосудистой недостаточности из-за паралича межреберных и диафрагмальных мышц. Паралич дыхательных мышц нередко становится причиной летального исхода.
Передается полиомиелит фекально-оральным путем, реже – воздушно-капельным.
Профилактика полиомиелита заключается во введении вакцины.
В России прививки против полиомиелита обязательны и входят в Национальный календарь профилактических прививок, утвержденный приказом Министерства здравоохранения Российской Федерации от 21 марта 2014 г. № 125н., согласно которому всем детям первого года жизни необходимо сделать три прививки от полиомиелита. Детей начинают вакцинировать с 3х месяцев с интервалом в 6 недель (далее в 4.5 и 6 месяцев).
Существует 2 типа вакцин против полиомиелита:
Живая (ОПВ – оральная полиомиелитная вакцина) – содержит живые ослабленные вирусы 1,2,3 типов.
Инактивированная (ИПВ) – содержит убитые вирусы 1,2,3 типов.
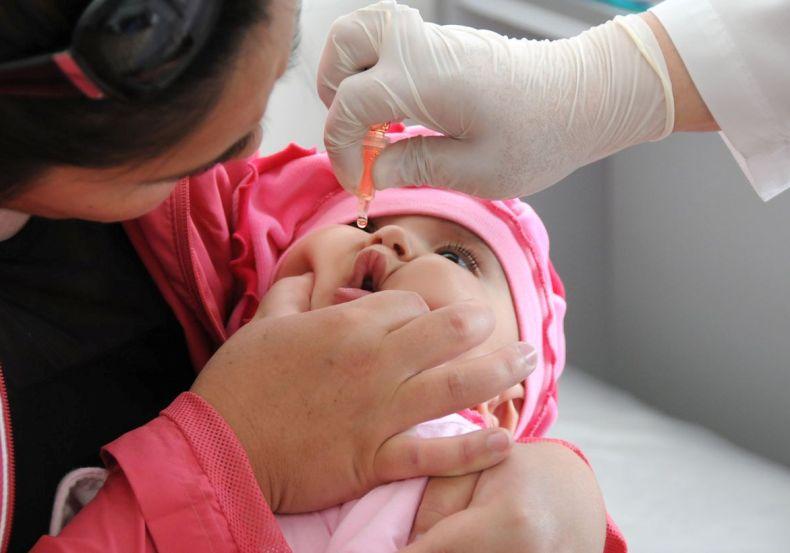
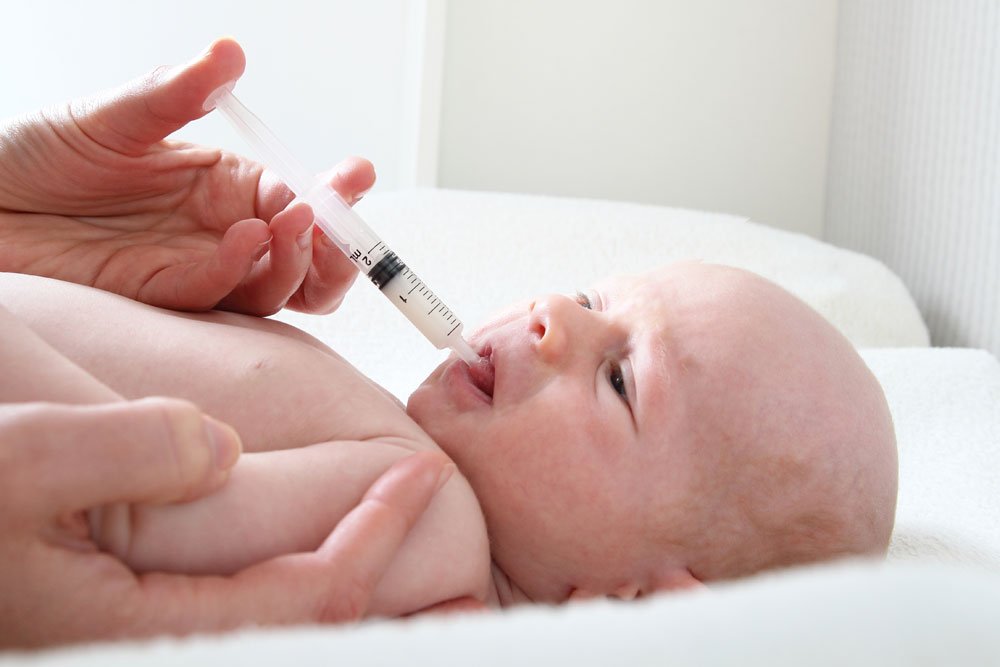
Все дети первого года жизни вакцинируются инактивированной вакциной, которая вводится с помощью инъекции. Последующие прививки (ревакцинации) проводятся в 18, 20 месяцев и в 14 лет. Для ревакцинации используется живая вакцина, которая закапывается в рот.
Живая полиомиелитная вакцина имеет принципиальное отличие от инактивированной, которое заключается в том, что попадая в желудочно-кишечный тракт, видоизменяется, выделяясь с калом в течение 6 недель после вакцинации. Это может привести к вакциноассоциированному полиомиелиту (ВАП) как у самого привитого (в случае иммунодефицитного состояния), так среди не привитых контактных лиц.
Частота развития вакциноассоциированного полиомиелита невелика, по статистике около 10 случаев в год по стране. Приходится в основном на детей с выраженными нарушениями иммунитета и с тяжелыми хроническими заболеваниями.
В связи с тем, что дети, привитые живой полиомиелитной вакциной, выделяют вирус в окружающую среду, в организованных детских коллективах предусмотрено разобщение непривитых детей от привитых сроком на 60 дней.
Вирус, выделяясь из кишечника и носоглотки, попадает на руки, одежду, игрушки и другие предметы.
Живая полиомиелитная вакцина не применяется у детей из групп риска ( с иммунодефицитными состояниями, кишечными аномалиями), а также в случае, если в семье есть ребенок непривитый против полиомиелита.
Противопоказания к проведению вакцинации определяет только врач.
Если взрослый никогда не был привит против полиомиелита,то выезжая в страны, неблагополучные по полиомиелиту он может пройти трехкратную иммунизацию против полиомиелита. Всемирная организация здравоохранения (ВОЗ) рекомендует путешественникам в страны, эндемичные по полиомиелиту, иметь полную вакцинацию против полиомиелита.
Возможны ли побочные эффекты вакцинации?
Реакция на вакцинацию практически отсутствует. В крайне редких случаях возможно временное повышение температуры тела на 5-14 день после прививки.
Риск, связанный с побочным действием вакцины, в десятки тысяч раз меньше риска заболевания полиомиелитом.
Источник
С 2002 года наша страна считается свободной от полиомиелита по данным ВОЗ. Однако это не значит что данная инфекция потеряла актуальность и перестала быть опасной. Вирус все еще широко распространен по миру, и то, что дети в нашей стране не страдают от «дикого» вируса полиомиелита, связано с высоким охватом населения прививками. Сегодня прививать от полиомиелита детей начинают в раннем возрасте, что создает большую иммунную прослойку. Однако в связи с широким распространением туризма опасными остаются привозные случаи инфекции.
Особенности вируса, вызывающего болезнь

Данное заболевание относится к группе вирусных инфекций, ее вызывает особый вирус, относящийся к группе энтеровирусов, то есть, проникающих через пищеварительный тракт. Попадание вируса в детский организм приводит к активному распространению его с током крови в область спинного мозга, где он избирательно поражает двигательные нейроны. Это грозит развитием параличей и тяжелой инвалидности детей, необратимых для организма изменений. К вирусу наиболее восприимчивы дети раннего возраста в силу физиологически ослабленного иммунитета, во взрослом возрасте иммунные силы активно подавляют инфекцию.
Особенно опасен вирус первого типа, он устойчив во внешней среде, в воде сохраняет активность до 100 суток, в фекалиях до полугода, его не уничтожают ферменты желудочного и кишечного сока, погибает он только при УФ-облучении и кипячении. Передача вируса осуществляется через воду и грязные руки, общую посуду аналогично вирусам кишечных инфекций.
Особенности инфекции
Условиями для распространения инфекции является низкий уровень коллективного иммунитета (если массово не проводят вакцинацию) и низкая санитарная культура населения. В связи с этим инфекция особо распространена в странах Африки и Азии, где очень низкий уровень жизни и нищета. Попадая через рот в пищеварительную систему и лимфатические капилляры, вирус распространяется по телу, и у большинства детей не дает сильно выраженных проявлений. Однако, у части малышей инфекция может протекать в виде тяжелого поражения нервной системы, особенно двигательных нейронов в области спинного мозга. Поражение нервных клеток приводит к их гибели, что формирует необратимые органические изменения в двигательной сфере, основные проявления инфекции — это тяжелые параличи, приводящие к атрофии мышечных волокон и деформации конечностей.
Проявления полиомиелита

Полиомиелит начинается спустя примерно 10-13 суток с момента попадания вируса в организм, и дети могут переносить его как в стертых и легких формах, похожих на проявления простуды или кишечной инфекции, так и в более выраженных. Если говорить о тяжелых вариантах течения, это могут быть менингеальная форма полиомиелита или паралитическая, в зависимости от уровня поражения нервной системы. Первый вариант течения имеет вид серозного менингита, воспалительного процесса оболочек мозга с наличием лихорадки, имеющей две основных волны и головных болей, наличия менингеальных симптомов, после лечения все проявления проходят без последствий. Наиболее опасна паралитическая форма полиомиелита, при которой могут оставаться инвализидирующие последствия.
В начальном этапе полиомиелит проявляет себя как общая инфекция — повышается температура, возникают признаки простуды с болью в горле, насморком и общим недомоганием. На второй волне лихорадки формируются менингеальные знаки и боли в мышцах и позвоночнике, в области конечностей, в основном нижних. Возникают усиленная потливость, повышение чувствительности кожи и нарушения сознания с судорогами. Через несколько дней возникают внезапные параличи конечностей, которые проявляются асимметричностью и неравномерностью. Через пару недель возникает атрофия мышц. По мере восстановления частично двигательные функции при полиомиелите восстанавливаются, но только в некоторых группах мышц.
Зачем нужны прививки
Сегодня с раннего возраста детям активно рекомендуют прививки от полиомиелита. Введение в организм особого, ослабленного или убитого вируса активизирует иммунную систему и формирует иммунитет, встреча с «диким» вирусом не приведет после прививки к тяжелым и калечащим последствиям, заболевание не разовьется из-за наличия антител. Современные вакцины безопасны, и даже если дети ослаблены или имеют иммунодефициты, они не смогут им навредить.
Какую прививку от полиомиелита лучше сделать
В связи с вновь обострившейся ситуацией по полиомиелиту в России у родителей возникает вопрос, какая из вакцин лучше — оральная или инъекционная, в чем достоинства и недостатки обеих? Почему сейчас изменен календарь вакцинации с уколов на капли? Конечно, капли экономически более выгодная прививка, так как они не так дороги, как инъекционный препарат, и их можно массово применять в случае туровых и плановых вакцинаций. Однако оральная вакцина не так хороша, как инъекционная, иначе бы не производилось ее альтернативы. Оральная вакцина живая, содержит живой вирус полиомиелита и хоть и в малом шансе, но может дать мутации, вызвав так называемый ВАП (вакцино-ассоциированный полиомиелит). Конечно, такое возможно у ослабленных детей и имеющих иммунные проблемы, но риск есть все равно.
Кроме того, оральная вакцина переносится хуже инъекционной, не смотря на то, что последнюю вводят уколом, что сопровождается нарушением целостности кожных покровов. При введении оральной вакцины может послабляться стул и несколько нарушаться общее состояние, она противопоказана ослабленным, недоношенным и детям с иммунодефицитами.
Оральная прививка очень капризна в транспортировке и хранении, ее необходимо перевозить и хранить при минус 20, кроме того, дозировать и вводить ее правильно сложно — ее капают на лимфоидую ткань в области корня языка, при сглатывании ее она бесполезна.
Инактивированная инъекционная вакцина менее требовательна к хранению и применяется проще, с нее создается нормальный иммунитет, она не противопоказана ослабленным детям и не вызовет ВАП, так как вирусов в ней нет, они там убиты.
Поэтому, стоит однозначно выбирать инактивированную инъекционную форму, особенно, если родители в состоянии оплатить ее покупку и проведение вакцинации именно данной формой. Кроме того, можно использовать комбинированную схему, снижающую риск ВАП практически до нуля — первые 2-3 введения проводят инактивированным препаратом в уколе, а оставшиеся — каплями для поддержания активного как общего, так и кишечного иммунитета.
Источник
Иммунопрофилактика в России проходит по утвержденному Минздравом графику. Первая вакцинация против полиомиелита делается детям в трехмесячном возрасте. Используется два вида препаратов для прививок: инактивированная вакцина и живые штаммы вируса. Иммунизация взрослого населения происходит только по эпидемиологическим показаниям.
Обязательно ли проводить
 В России вакцинация полиомиелита для детей до 14 лет является обязательной, согласно постановлению Минздрава.
В России вакцинация полиомиелита для детей до 14 лет является обязательной, согласно постановлению Минздрава.
Вирус полиомиелита опасен в основном для детей младшего возраста – до 5 лет. Больше всего страдают нижние конечности, и, переболев, ребенок может стать инвалидом. Более чем в 5% случаев паралич поражает дыхательные мышцы, что может привести к летальному исходу.
Полиомиелит распространяется воздушно-капельным и бытовым путями. Человек может быть пассивным вирусоносителем, являясь источником инфекции для окружающих. Лекарств для лечения полиомиелита не существует, и единственным эффективным методом защиты является прививка.
Календарь вакцинации
График иммунизации населения для профилактики полиомиелита установлен Приказом Минздрава РФ от 2011 года. Для прививок используется два типа вакцин:
- ИПВ – инактивированная полиомиелитная вакцина, которая вводится путем инъекции;
- ОПВ – оральная полиовакцина из живых штаммов вируса.
Препараты содержат 3 типа вируса полиомиелита, введение которых становится надежной защитой человека от любых форм заболевания. Также существуют комплексные вакцины, такие как Пентаксим, Инфанрикс Пента, которые включают сразу несколько вирусов.
Проведение первой вакцинации против полиомиелита происходит на 3 месяц от рождения. Важно делать ее своевременно, поскольку к этому сроку у малыша уже нет материнского иммунитета.
Таблица. Порядок вакцинации детей от полиомиелита.
Этап прививки | Возраст | Вакцина | Форма |
Вакцинация происходит трехкратно с интервалом в 45 дней: | |||
1-я | 3 месяца | ИПВ | Инъекция |
2-я | 4,5 месяцев | ИПВ | Инъекция |
3-я | 6 месяцев | ОПВ | Оральные капли |
Ревакцинация происходит в три этапа по следующей схеме: | |||
1-я | 18 месяцев | ОПВ | Оральные капли |
2-я | 20 месяцев | ОПВ | Оральные капли |
3-я | 14 лет | ОПВ | Оральные капли |
Считается, что устойчивый иммунитет формируется после полного комплекса вакцинации. Вакцинация делается бесплатно на базе государственных поликлиник. Прививка от полиомиелита делается в одно время с АКДС.
Вакцинацию можно осуществить также в частных клиниках. Для получения консультации и прививки нужно записаться на прием.
Прививки для взрослых
Если речь идет об иммунизации взрослых, то она производится по такому графику:
- 1-я прививка ИПВ;
- через 1-2 месяца повторное введение ИПВ;
- через 6-12 месяцев осуществляется 3-я прививка.
Взрослым прививаться нужно только в исключительных случаях:
- если человек не был привит в детстве;
- при планировании поездки в страны, где зарегистрированы вспышки полиомиелита;
- при работе с инфицированными людьми;
- после контакта с больным человеком.
Подготовка к прививке
Как подготовить ребенка к прививке:
- за несколько дней исключить общение с больными детьми;
- сдать ОАК и ОАМ;
- не допускать переохлаждения и стрессов;
- не давать аллергенных продуктов (цитрусы, шоколад, яйца, мед).
Перед прививкой врач делает общий осмотр ребенка. Для введения вакцины нужно письменное соглашение одного из родителей.
Есть ли ограничения
В некоторых случаях прививку делать нельзя. Противопоказания к иммунизации от полиомиелита:
- беременность;
- иммунодефициты различного генеза;
- аллергия на компоненты препарата (неомицин, стрептомицин);
- тяжелая реакция на предыдущую прививку;
- простуда, ОРЗ;
- обострение хронических заболеваний.
В двух последних случаях нужно отложить вакцинацию до полного выздоровления. В состоянии пониженного иммунитета прививка может спровоцировать появление негативных последствий.
Детям с иммунодефицитом нельзя использовать вакцину на основе живых штаммов вируса (ОПВ). В этом случае обсуждается возможность прививать их инактивированной вакциной (ИПВ).
Как проводится вакцинация
Инактивированная вакцина (ИПВ) ставится двумя путями – подкожно или в плечо (бедро). Способ введения зависит от производителя препарата.
Живые вакцины (ОПВ) вводятся перорально – на лимфоидную ткань глотки или небные миндалины. Ребенка просят запрокинуть голову и открыть рот, куда капают 2 и 4 капли в зависимости от дозировки препарата. В течение часа после введения вакцины нельзя есть и пить, в том числе воду.
Сутки после прививки нельзя употреблять аллергенные продукты, переохлаждаться и общаться с больными людьми.
Что делать, если пропущены установленные сроки
Если нарушен график проведения вакцинации, то не нужно делать всю серию заново. При несвоевременном введении первой прививки или пропущенных дозах весь график сдвигают по определенному алгоритму.
Врач определит, какие прививки были пропущены и назначит их введение с соблюдением минимальных интервалов между ними:
- между 1-й и 2-й – 30 дней;
- между 2-й и 3-й – 30 дней;
- между 3-й и 4-й и далее – 6 месяцев.
Таким образом, если был пропущен срок первой прививки в 3 месяца, то ее сделают в 4 месяца. Делать вторую в установленный срок (4,5 мес.) слишком рано, нужно выдержать промежуток в 1 месяц. Таким образом, вторая прививка ставится в 5 месяцев.
Доза, которая введена ранее, чем истек минимальный промежуток, не засчитывается. Таким образом, нужно провести всю серию иммунизации до 14 лет. После этого возраста вакцинация осуществляется только по эпидемиологическим показателям.
Если информация о прививках утеряна, то ребенок считается непривитым, и нужна полная серия вакцинаций от полиомиелита.
Возможные побочные реакции от прививки
Зачастую прививка переносится хорошо, не вызывая никаких последствий для организма. Иногда могут возникать некоторые побочные эффекты:
- Легкое расстройство кишечника, которое длится около 2-3 дней. При более длительном сроке ослабленного стула и сопутствующих подозрительных симптомах (плохой аппетит, вялость) нужно обратиться к врачу. Подобное состояние может быть спровоцировано кишечной инфекцией, не связанной с введением вакцины.
- Аллергическая реакция в виде сыпи или крапивницы. Любое подобное явление требует врачебной консультации для исключения тяжелых последствий, например, отек Квинке. Доктор назначит противоаллергические лекарства (Зодак, Фенистил, Лоратадин). При склонности к аллергии антигистаминные препараты начинают пить за несколько дней до прививки.
- ВАПП (вакциноассоциированный полиомиелит) встречается в одном из миллиона случаев. Чаще всего наблюдается абортивная форма (без паралича), сопровождающаяся симптомами ОРЗ, подергиванием мышц, болями в спине и конечностях. Выздоровление наступает через месяц. Тяжелые паралитические формы встречаются крайне редко.
Чтобы избежать осложнений, необходимо соблюдать правила подготовки и поведения после вакцинации. Однако зачастую побочные эффекты наблюдаются по причине некачественного материала или несоблюдения техники его введения.
Источник
Полный текст статьи:

В российском календаре рекомендованных прививок есть прививка от полиомиелита. Существуют различные препараты, которые можно было использовать для вакцинации. Прививать детей врачи могли при помощи инактивированной, “живой” или комбинированной вакцины. Сейчас для вакцинации используется преимущественно живая вакцина, но что послужило причиной подобных изменений?
Чем опасен полиомиелит?
Полиомиелит называют также “детским спинным параличом”, поскольку от полиомиелита страдают в основном дети младше 6 лет. Полиомиелит очень заразен. Заболевание провоцирует поливирус, который может передаваться как воздушно-капельным путём, так и контактно-бытовым. Заразиться полиомиелитом можно в процессе общения с больным человеком или через загрязнённые пищу, воду и предметы.
Поливирус может быть очень живучим. Если поблизости нет подходящего “носителя”, то вирус легко адаптируется к окружающей среде и может оставаться активным в течение полугода, он не боится высушивания или замораживания, поэтому может жить практически в любом климате.
Человек, который заразился полиомиелитом, может перенести болезнь без видимых симптомов, однако всё это время он будет опасен для окружающих. Вне зависимости от наличия симптомов, больной человек является переносчиком и распространителем инфекции. Главная опасность полиомиелита в том, что он поражает оболочку спинного мозга, а вместе с ней и двигательные нервные клетки, что приводит к их гибели. Полиомиелит может вызвать паралич отдельных групп мышц и привести к их атрофии, в результате человек превращается в инвалида.
Борьба с полиомиелитом
Вспышки полиомиелита периодически возникают в разных уголках планеты. Активная борьба с заболеванием проходила в середине прошлого века в Европе и Северной Америке, тогда и была создана эффективная вакцина против вируса. В СССР против детей активно прививали против полиомиелита, поэтому к 1961 году болезнь удалось победить.
Почти полвека врачи в Советском Союзе, а затем и в России не сталкивались с новыми случаями заболевания, однако в 2010 году вспышка полиомиелита была зафиксирована в Таджикистане. Тогда вирусом заразились около 700 человек, а 26 из них умерли. Довольно быстро вирус проник и в России, причём это оказался “дикий штамм” вируса, который ранее обнаруживали только в Индии, Пакистане и Афганистане. Было решено пересмотреть подход к вакцинации.
Какая прививка делается от полиомиелита?
Родители часто спрашивают, в каком возрасте делается прививка от полиомиелита? На этот вопрос может ответить врач, поскольку многое зависит от плана прививок и от того, какой препарат используется для вакцинации. До 2010 года в России не было зафиксировано ни одного случая заболевания полиомиелитом, поэтому детей прививали при помощи инактивированной вакцины, в составе которой не было живых вирусов. Инъекции препарата делали ребёнку в первые два года жизни, а затем проводили ревакцинацию в 14 лет. К сожалению, инактивированная, т.е. “мёртвая” вакцина, не способна обеспечить ребёнку защиту от “дикого штамма” полиомиелита, поэтому инактивированную вакцину решили заменить “живой”.
В составе “живой” вакцины содержатся живые, но ослабленные вирусы, считается, что живая вакцина помогает организму выработать необходимый иммунный ответ на “дикий штамм” поливируса. Однако живую вакцину не применяют на протяжении всего курса вакцинации, первые две прививки малышам по-прежнему делают с использованием инактивированной вакцины.
Нужно ли бояться “живой” вакцины?
Некоторые родители боятся прививать ребёнка живой вакциной, поскольку считают, что она может спровоцировать развитие реального заболевания, однако опасения беспочвенны. В некоторых случаях действительно могут наблюдаться осложнения после введения вакцины, но это, как правило, местные аллергические реакции, которые не имеют ничего общего с полиомиелитом. Кроме того, первые две прививки ребёнку делают с использованием инактивированной вакцины, это позволяет сформировать иммунитет от штаммов вируса, которые находятся в живой вакцине, и избежать осложнений. После первых двух прививок можно без риска использовать живую вакцину.
Такая схема вакцинации не является новой или экспериментальной, её многие годы успешно применяют в разных странах. ВОЗ также отмечала её эффективность. Однако в некоторых случаях от использования живой вакцины врачи всё-таки отказываются. Это происходит, если речь идёт о малышах с ВИЧ-инфекцией или о детях, которые родились у ВИЧ-инфицированных родителей. Также живой вакциной не прививают детей с первичным иммунодефицитом.
Как понять, какую вакцину против полиомиелита использует врач?
Информацию о том, какая вакцина будет использоваться для прививки и почему, родителям даёт врач-педиатр. Он также отвечает на все вопросы о прививке и препарате, говорит о возможных реакциях организма и о рекомендуемом графике прививок. Но отличить инактивированную вакцину от живой можно и без помощи врача, нужно только посмотреть, куда делается прививка от полиомиелита.
Инактивированную вакцину вводят ребёнку при помощи шприца, а живую капают в рот. Первые прививки нужно сделать ребёнку в возрасте до 6 месяцев, затем вакцину можно будет заменить на живую. Важно, чтобы все прививки были сделаны вовремя, тогда живой вакцины, да и самой болезни, можно будет не бояться.
Источник
