Нет реакции после прививки от гриппа

Рекомендации Минздрава по вакцинации против респираторных заболеваний вызывают у многих людей отрицательную реакцию. Прививка от гриппа помогает укрепить иммунитет и предотвратить заражение во время сезонной эпидемии, но в некоторых случаях становится источником развития болезни или аллергической реакции.
Содержание:
Причины заболеваний после вакцинации
Нестандартная реакция или заражение
Частичная или полная защита
Причины заболеваний после вакцинации
Единственным действенным способом профилактики гриппа является обычная прививка. Иногда она провоцирует поствакцинальные реакции или осложнения, единичные случаи становятся причиной массового отказа населения от ежегодной процедуры.
В составе вакцины находится куриный белок, неактивные частицы вируса гриппа. Клетки в латентной фазе не способны привести к заражению организма, но иногда провоцируют снижение активности иммунной системы, появление клинических признаков, напоминающих ОРВИ. Данная ответная реакция связана с ответом на инородные агенты.
Основная симптоматика представлена:
приступами головных болей;
общей слабостью, недомоганием;
повышенной утомляемостью;
повышением температуры.
Указанная клиническая картина присутствует около 48-72 ч. и по завершении периода самопроизвольно исчезает. После проведенной вакцинации сложно заболеть гриппом, но временное снижение защитных барьеров способно пропустить иную патогенную микрофлору.
Инфицирование другим респираторным заболеванием проходит на фоне ослабленного иммунитета. Существует вероятность, что пациент ранее заразился ОРВИ – стандартный инкубационный период болезни равен 3 суткам. Эффективность прививки будет сомнительной при встрече с мутировавшим видом заболевания – вакцинация не охватывает все возможные штаммы, а изготавливается для ограниченного круга патогенов.
Нестандартная реакция или заражение
Побочные реакции бывают местного и общего типа, болезненные ощущения возникают при подкожном, а не внутримышечном введении вакцины. Запрещается проводить вакцинацию при наличии явных противопоказаний:
людям, склонным к спонтанным аллергиям;
детям до первого полугодия жизни;
при негативной реакции на прошлые уколы;
наличии неврологических болезней;
в период какого-нибудь заболевания.
Инструкция к вакцинам сообщает, что легкая симптоматика интоксикации может присутствовать первые 48 ч. и относится к нормальным признакам. Но если последствия возникли после 2 суток, то это говорит о присоединившейся инфекции, а появление признаков гриппа через 1-2 недели – о заражении после контакта с носителем.
К причинам последнего варианта относят:
сомнительное качество препарата – с нарушением правил транспортировки и последующего хранения;
несовпадение штаммов вакцины и постороннего заболевания;
присоединение иной респираторной инфекции;
низкий уровень иммуногенности.
Сразу же после введения препарата у пациентов может возникать аллергическая реакция с изменением стандартного состава крови. Через минимальный промежуток времени возникает кашель, ринит и болезненные ощущения в горле.
К негативным последствиям вакцинации относят:
появление воспаления в месте инъекции;
кожные высыпания и зуд;
приступы головокружения с кратковременными обмороками;
снижение температуры в области конечностей;
проблемы со сном.
В детском возрасте наблюдается отказ от еды, гиперемия в точке укола, повышение температуры и приступы головных болей. В сложных случаях организм пациентов отрицательно реагирует на введенный препарат:
судорожным синдромом;
анафилактическим шоком;
мышечными болями;
воспалением на стенках сосудов;
частичной глухотой.
Подобные ухудшения общего состояния относятся к осложнениям. Тяжелые последствия встречаются в исключительных случаях, при непереносимости лекарственного средства. При качественной прививке и проведении процедуры по нормативам, полученный эффект сохраняется 6-12 месяцев.
Частичная или полная защита
Прививка не способна полностью исключить возможное заражение, непредвиденные реакции возникают:
При проведении процедуры человеку, организм которого ослаблен отдельными хроническими патологиями, неправильно подобранным рационом, постоянными стрессовыми ситуациями и вредными привычками. Слабая иммунная система становится источником появления симптоматики патологии.
Если вакцинация делалась здоровому, но контакт с зараженным произошел через несколько суток. За 48 ч. организм не успевает выработать достаточный объем антител – для полноценного завершения цикла требуется не меньше 14 суток. Эффективность прививки в данном случае не может быть под вопросом, проблема в ограниченном времени, а не ее действии.
При тесном контакте с больным – при большом количестве возбудителей патологии иммунитет не всегда способен с ними справиться. В период эпидемий привитый пациент должен ограничить общение с болеющими людьми, соблюдать дополнительные меры предосторожности.
При заражении другим подвитом болезни – проблема встречается при общении с часто путешествующими людьми или при командировках в другие страны. Вакцины создаются из тех видов гриппа, которые распространены на определенной территории.
При заражении после процедуры выработавшиеся антитела снижают риск серьезных осложнений заболевания. У привитых практически не встречается пневмония, острый отит, бронхит, менингит, миокардит или энцефалит. Вакцинация помогает снизить количество и выраженность клинических признаков патологического процесса.
Прививки на территории страны проходят в добровольном порядке и только сам пациент может решать, насколько актуальна для него защита от респираторных инфекций. Осложнения, побочные реакции и последствия встречаются редко, а польза от своевременно проведенной инъекции превышает возможный риск. Особенно это касается лиц, подверженных постоянным простудам, вне зависимости от текущего сезона.
Источник
Можно ли после вакцинации против гриппа заболеть гриппом?
Ни одна вакцина не вызывает формирования иммунитета у 100% привитых лиц. Это зависит в первую очередь от самого организма человека, от его способности к выработке иммунитета. Самые низкие показатели защиты — у лиц с иммунодифецитом. Кроме того, вакцина против гриппа защищает не с первых дней после введения.
Для формирования специфического иммунитета после прививки должно пройти время (в среднем не менее двух недель). Если в течение этого промежутка времени привитый человек столкнется с больным гриппом, то он может заразиться и заболеть.
Нужно помнить, что прививка от гриппа защищает именно и только от гриппа, а не от всех простудных заболеваний. Частота ОРВИ другой этиологии у привитого человека в ряде случаев также может уменьшиться. Однако привитый от гриппа ребенок, безусловно, может инфицироваться другими респираторными вирусами и заболеть. Иногда это бывает причиной недоразумений: «Привили от гриппа и пять раз в году болел простудой» (но не гриппом!). А про то, что в прошлом году этот ребенок простудой болел десять раз, мама как-то забыла…
Зачем нужна вакцинация именно против гриппа, если так много вирусов вызывают похожие заболевания?
Грипп значительно отличается от других вирусных респираторных инфекций. Он очень заразен. Если в коллективе есть больной гриппом, то остальные члены коллектива заразятся почти неминуемо. При этом заразным человек- становится в последние дни инкубационного периода, еще до появления первых симптомов.
Помимо воздушно-капельного пути вирус гриппа может распространяться и контактным путем, т.к. некоторое время сохраняется на предметах в составе мелких капелек слюны. Не зря ВОЗ на второе место по эффективности предупреждения гриппа поместила элементарное мытье рук (на первом, конечно, вакцинопрофилактика).
Грипп распространяется молниеносно, чему способствует современный высокий уровень коммуникаций. Вирус гриппа очень изменчив: человеческий организм просто не успевает естественным образом приобрести иммунитет ко всем генетическим вариантам вируса.
Грипп протекает намного тяжелее остальных вирусных респираторных инфекций и имеет наибольшее число осложнении. Так, грипп входит в четверку основных причин пневмоний у подростков и молодых взрослых, а в период вспышек становится причиной половины пневмоний.
Все эти соображения и обусловливают тот факт, что для профилактики гриппа разработаны вакцины, которые продолжают с каждым годом совершенствоваться. А так же и тот факт, что вакцинопрофилактике гриппа уделяется большое внимание правительствами разных стран и Всемирной организацией здравоохранения.
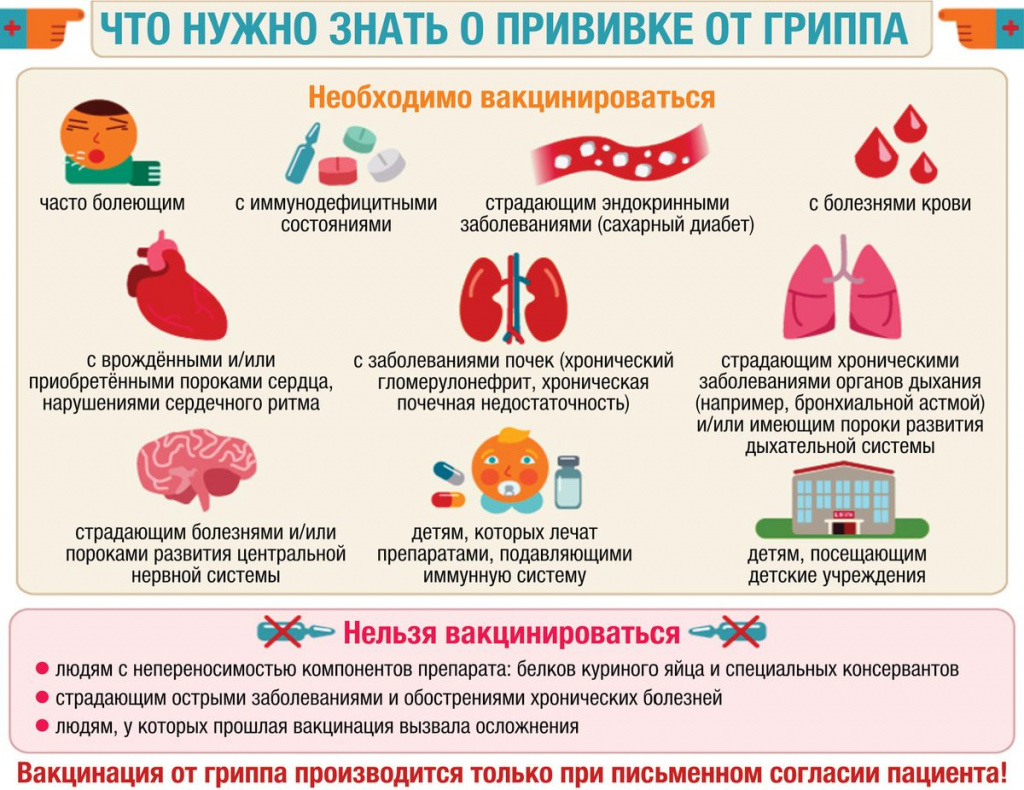
Кто в наибольшей степени подвержен риску смерти от гриппа?
Группами риска по летальным исходам гриппа являются:
– пожилые люди (65 лет и старше);
– больные с хроническими заболеваниями легких (бронхиальная астма, хроническое обструктивное заболевание легких и т.д.);
– больные с хроническими заболеваниями сердца (врожденные пороки сердца, сердечная недостаточность, ишемическая болезнь сердца);
– больные с хроническими заболеваниями печени (цирроз печени);
– больные с хроническими болезнями почек (нефротический синдром и др.);
– больные с подавленным иммунитетом (заболевания или лекарства, .подавляющие иммунную систему);
– беременные женщины.
Наличие хронического заболевания, особенно вызывающего подавление иммунной системы, необходимо рассматривать не как противопоказание, а напротив, как показание к вакцинации, поскольку риск развития осложнений или летальных исходов в этой группе людей, без сомнения, наиболее высок.
Может быть, лучше проводить профилактику гриппа не вакциной, а лекарственными препаратами?
Можно, но эффективность такой профилактики будет ниже. Кроме того, лекарственные препараты имеют больше побочных эффектов в сравнении с вакцинами. И поскольку они не формируют длительной защиты, а эффективны только в период приема, принимать их придется довольно долго.
Какая вакцина от гриппа лучше?
Все современные противогриппозные вакцины имеют хороший защитный эффект и профиль безопасности. Все вакцины имеют аналогичный антигенный состав. Они различаются главным образом по способу изготовления (сплит-вакцины, субъединичные, виросомальные). Субъединичные и сплит-вакцины можно применять детям с шестимесячного возраста.
Более реактогенные живые и цельновириоиные вакцины в настоящее время не имеют массового применения.
Можно ли применять вакцины против гриппа у беременных?
Не только можно, но и нужно, т.к. беременные женщины относятся к группе «риска» но развитию тяжелых форм заболевания. Изменения, происходящие в организме женщины в период беременности, в ее сердечно -сосудистой, дыхательной, иммунной системе, делают ее более предрасположенной к гриппу, увеличивают частоту тяжелых форм и летальных исходов.
Кроме того, заболевание гриппом может привести к преждевременным родам и перинатальной смерти ребенка.
Через какое время вакцина против гриппа начинает «защищать*? Можно ли прививаться во время эпидемии, или если привитой человек заразится гриппом, то он заболеет еще тяжелее?
При введении противогриппозных вакцин антитела начинают вырабатываться довольно быстро: уже через 7 дней у большинства привитых обнаруживаются антитела в защитных уровнях. Но не у всех: у некоторых вакцинированных людей защитные уровни антител обнаруживаются только через 10—15 дней. Соответственно, если в этот период времени (до 7, а в некоторых случаях до 15 дней) человек встретится с вирусом гриппа, то он может заразиться и заболеть. Однако это не значит, что он заболеет тяжелее.
Введенная вакцина никаким образом не может увеличить тяжесть заболевания. Но и начать защищать за короткий промежуток времени она не сможет: для выработки специфического иммунитета организму нужно некоторое время.
Отсюда строится и ответ на вопрос: «Можно ли прививаться во время эпидемии?» Теоретически, конечно, можно, но тогда желательно в течение 1-2 недель ограничить контакты с возможными источниками инфекции. В противном случае существует риск заражения. Для обеспечения наилучшей защиты следует прививаться до начала сезона гриппа.
Можно ли от вакцины против гриппа заразиться гриппом?
Это совершенно исключено. Все современные вакцины от гриппа не то, что не содержат живых вирусов, они не содержат даже целых вирусов — только их фрагменты. Конечно же эти фрагменты не могут вызвать заболевания.
Отрезанная от организма часть тела не может жить и функционировать самостоятельно — у вирусов то же самое.
Как защитить от гриппа детей до 6 месяцев жизни, которых еще нельзя прививать?
Смертность от гриппа среди младенцев весьма высока. Чтобы защитить их от гриппа, необходимо привить всех контактирующих с ними взрослых – родителей, братьев и сестер, бабушек и дедушек, а также нянь. И ни в коем случае нельзя в период эпидемии гриппа посещать с младенцами места с большим скоплением людей – торговые центры, рестораны, кинотеатры и т.д.
Какой вакциной против гриппа можно привиться человеку с реакцией на куриный белок?
В настоящее время не существует вакцины против гриппа, совсем несодержащей куриного белка.
Если в анамнезе у человека имеются серьезные реакции на куриный белок (анафилактический шок, отек Квинке), прививать от гриппа его нельзя. В этом случае желательно привить его окружение.
Может ли прививка от гриппа способствовать снижению иммунитета и частым простудам в дальнейшем?
Любая прививка активирует иммунитет, ведь она содержит антигены, в ответ на которые начинается интенсивная деятельность иммунной системы. Именно поэтому она не может способствовать снижению иммунитета.
Если ребенка привили против гриппа, а на завтра у него появились насморк и кашель, это каким-то образом связано с вакцинацией?
Вероятнее всего, это связано с посещением, поликлиники, где ребенок и заразился от кого-то из посетителей, или магазина, куда пошли, чтобы успокоить малыша. Вакцина от гриппа не содержит живых вирусов и кашля с насморком вызвать не может.Это лишний довод к тому, что вакцинироваться от гриппа нужно пораньше — до периода массовых респираторных заболеваний.
Источник
Уже ни у кого не возникает сомнений, что коронавирусная инфекция намного опасней гриппа. Никто не сомневается, что пандемия коснётся каждого. И все, безусловно, знают: эффективных лекарств от COVID-19 нет. Однако тех, кто скептически относится к вакцинации, единственному надёжному способу предотвратить болезнь, ещё предостаточно, и во многом это связано с легендами вокруг новых препаратов. Самое время отделить зёрна от плевел.
Миф 1. Перед вакцинацией нужно сдавать тест на антитела к коронавирусу
Сторонники этой теории могут опираться на два аргумента. Первый – возможное наличие собственных антител у тех, кто уже переболел COVID-19. Действительно, существует вероятность, что вы были носителем инфекции и организм выработал антитела к вирусу. Однако это не исключает повторного заражения, которое может оказаться гораздо менее безобидным.
К тому же опыт показывает, что уровень антител после перенесённого COVID-19 довольно быстро снижается и становится недостаточным для эффективной защиты.
Второй аргумент в пользу предварительного тестирования – выявление тех, кто к моменту вакцинации уже заболел коронавирусной инфекцией. Но смысла в этом нет: при введении вакцины во время инкубационного периода или даже активной формы заболевания вреда от неё не будет. Напротив, вакцинация поможет организму эффективно бороться с болезнью и снизит риски осложнений.
Миф 2. После вакцинации иммунитет снижается, и можно легко заболеть ковидом или другими респираторными инфекциями
На самом деле вакцина – будь то препарат от коронавирусной или любой другой инфекции – не влияет на интенсивность иммунного ответа. Антиген, который мы получаем с введённой вакциной, – лишь один из сотен, поступающих в организм. Ведь и в воздухе, которым мы дышим, и на предметах, которых мы касаемся, тысячи бактерий и вирусов, с которыми иммунитет борется буквально каждую минуту. Его возможности в этом отношении неистощимы, и «перегрузить» иммунную систему очередной вакциной невозможно. А вот выработать «клетки памяти», которые при встрече с настоящим вирусом обеспечат решительный ответ и быструю победу над врагом, действительно реально. Для этого и нужна вакцинация.
Миф 3. После введения вакцины от коронавирусной инфекции человек может быть заразным
Человек, который получил прививку против коронавирусной инфекции, может быть потенциальным её источником, только если на момент вакцинации он уже был болен COVID-19, чего, конечно же, нельзя исключить. Во всех остальных случаях любая возможность «заразности» исключена. Посудите сами: в организм при вакцинации от COVID-19 проникает не сам вирус, а лишь его «запасная часть» – белок (мы говорим о «Спутник V»). Он способен запустить иммунный ответ, но не может ни размножаться, ни становиться источником инфекции.
Миф 4. Вакцина от коронавируса может изменить ДНК человека
Этот миф распространяется, как правило, в отношении РНК-вакцин, которые не зарегистрированы в РФ, – препаратов компаний Moderna и Pfizer. Страхи породила технология создания этих вакцин, предусматривающая использование генетического материала. Развеять их позволяют знания о различиях между ДНК, которые несут информацию, унаследованную от родителей, и матричной РНК, применяемой в вакцинах.
Итак, наши ДНК – это двухцепочечные, очень длинные молекулы, плотно «закрученные» внутри клеточного ядра. В то же время мРНК представляют собой одноцепочечную копию небольшого участка ДНК. В условиях организма она обычно создаётся в ядре, а потом выделяется в основную часть клетки, чтобы задать определённую инструкцию.
РНК, которая вводится в организм в составе вакцины от коронавирусной инфекции, должна просто преодолеть клеточную стенку. Этого достаточно для передачи информации о воссоздании в организме белка коронавируса и запуска иммунного ответа. В «святая святых» клетки, в ядро, мРНК не попадает, а следовательно, не «контактирует» с ДНК и тем более не может её изменить.
Миф 5. Вакцину от коронавирусной инфекции не следует вводить пожилым людям
Правда в том, что вакцина от COVID-19 как раз и необходима пациентам из группы высокого риска, к которым относятся пожилые люди. Известно, что тяжесть и летальность коронавирусной инфекции увеличиваются с возрастом: чем старше человек, тем выше вероятность развития тяжёлой формы заболевания и его осложнений.
Эпидемиологи пришли к выводу, что польза при своевременной вакцинации пожилых людей намного выше рисков побочных эффектов. Тем более что отечественный «Спутник V» успешно прошёл исследование, изучающее его применение в возрасте старше 60 лет. Результаты этой работы показали, что в целом российская векторная вакцина безопасна для пожилых людей.
Частота побочных эффектов у этой категории потребителей была сопоставима с таковой при использовании в популяции в целом – примерно у 2 % вакцинированных отмечались неблагоприятные реакции. И они, как правило, были незначительны: головная боль, умеренное повышение температуры тела, боль в месте инъекции. Обычно эти симптомы носили кратковременный характер, в то время как активную форму COVID-19 бывает сложно назвать скоротечной. Особенно в пожилом возрасте.
Марина Поздеева, провизор, медицинский журналист
Фото depositphotos.com
Мнение автора может не совпадать с мнением редакции
Источник
