Прививка витамина к новорожденному

05.05.2020 · Екатерина Шилкина · Комментарии: 0 · витамины, витамины для новорожденных, новорожденный
Поговорим о витамине К – важном соединении как для взрослых, так и для детей. Почему он важен. И почему так важен витамин К для новорожденных.
Участие витамина К в организме человека
- Участвует в образовании факторов свертывающей системы крови;
- Обеспечивает профилактику остеопороза
- Доставляет кальций из крови к клеткам, а при его дефиците могут образовываться кальцинаты на стенках сосудов или отложение солей-камней в разных органах, например, почках;
- Снижает степень инсулинорезистентности;
- Необходим принимающим варфарин (антикоагулянт);
- Обладает противоопухолевым действием;
- Помогает витамину Д лучше усвоится в организме;
- Установлена связь между приемом витамина К и лучшими исходами лечения гепатита С.
Витамин К – это жирорастворимый витамин, который мы получаем с пищей (зелень, молочные продукты – особенно масло 82,5%, мясо, яйца, печень). Также его образовывают бактерии нашего кишечника, которые очень любят зелень.

Как можно проверить уровень витамина К
Сдать кровь из вены в лаборатории. Однако такая услуга есть не во всех лабораториях. Но есть другие способы косвенного определения витамин К в организме:
- Оценка уровня кальция в сыворотке крови (если он на верхней границе нормы или выше – то, скорее всего, он не полностью усваивается тканями (в частности, костной));
- Оценка свертывающей системы крови, в частности протромбина в коагулорграмме (если он снижен – стоит задуматься о недостатке витамина К, поскольку для его образования необходим витамин К).
Кому стоит принимать витамин К дополнительно
- Ваш рацион беден молочными и мясными продуктами, редко употребляете яйца и зелень.
- У вас есть дисбиоз кишечника.
- Вы принимаете большие дозы витамина Д (более 5000 МЕ) при выраженном его дефиците. В такой ситуации пару раз в год необходимо приобретать комбинированный комплекс витаминов (витамин Д +витамин К с суточной дозой от 50 до 100 мкг). Именно в тогда витамин быстро Д поднимется до нужных цифр
- Витамин К нужен беременным, которым требуются препараты, снижающие витамин К, а также с холестазом беременных или перенесшие кишечную инфекцию, должны получать до 5 мг витамина К внутрь в течение всего III триместра. Перечень препаратов: противоэпилептические, противотуберкулёзные, антикоагулянты, антибиотики, большие дозы витамина Е.

Витамин К для новорожденных
У новорожденных очень тонкие сосуды и в любой момент может произойти кровоизлияние. На 2-4 день (при классической форме) жизни новорожденного отмечается гипокоагуляция – снижение свертываемости крови с вероятностью развития гемолитической болезни новорожденных (ГБН), т.е. витамин К-дефицитной коагулопатии (ВКДП). Существует еще ранняя (в первые 24 часа жизни) и поздняя форма (до 6 месяцев). Если развивается кровоизлияние во внутренние органы (проявляются от незначительных петехий на коже, желудочно-кишечного кровотечения, кефалогематом, до серьезных кровоизлияний в головной мозг), то в организме малыша должно быть достаточно факторов свертывания крови, особенно витамин-К-зависимых.
Многочисленными исследованиями доказано, что именно витамина К в организме новорожденного крайне мало, так как во время беременности он в малых количествах поступает через плаценту, а флора ЖКТ его не синтезирует, поскольку ее просто нет – новорожденный рождается стерильным.
Что усугубляет природный дефицит витамина К у новорожденного
- Плацентарная недостаточность;
- Дисбиоз кишечника будущей мамы;
- Гестоз;
- Прием антибактериальных препаратов, антикоагулятнов, ацетилсалициловой кислоты (аспирин), противосудорожных, противотуберкулезных препаратов, большие дозы витамина Е.

Самое прекрасное, что придумала наука в такой ситуации – введение витамина К новорожденному для образования К-зависимых факторов свертывания крови. Во всех развитых странах новорожденные получают витамин К. На территории бывшего СНГ не всегда. Поэтому перед родами поинтересуйтесь вводят ли витамин К в вашем роддоме? Если не водят – то его нужно приобрести заранее.
Формы витамина К
К1 – получаемый из зеленых овощей, он накапливается в нашем организме;
К2 – синтезируется бактериями в кишечнике и участвует в кальциево-фосфорном обмене;
К3 – искусственная форма витамина К, в нашем организме трансформируется в К2.
Какой препарат витамина К для новорожденного выбрать
- Витамин К1 – (Konakion, AquaMEPHYTON), один из лучших вариантов витамина К на сегодняшний день. Приобретается раствор для внутримышечных инъекций или перорального применения. Внутримышечные инъекции более эффективны, достаточно ввести 1 инъекцию. Если назначается внутрь (то есть через рот) – то необходимо несколько таких приемов. Дозировку лучше обсудить с неонатологом, чаще всего это 4х кратное введение по 1 ампуле (0.2 мг в шприце для перорального введения) – при родах, потом в 1, 4, 8 неделю под язык малышу.

- Витамин К3, он же Викасол – искусственная форма витамина К в виде инъекции. У вас не будет проблем с приобретением данного препарата. В случае, если вы не найдете раствор для инъекций, то некоторые педиатры в крайнем случае рекомендуют приобретать таблетированную форму, ее толочь в порошок и давать ребенку в первые 3 дня жизни. Точную дозировку лучше обсудить с неонатологом.

P.S. На фото я с новорожденным голландцем во время стажировки в Нидерландах. В этой стране все новорожденные получают в основном пероральную форму витамина К
Источник
сразу после родов
Как только малыш родился, акушерка берет его на руки и сразу же начинает за ним ухаживать. И мелочей здесь нет. Представьте: ребенок рождается влажным, он только что находился в мамином организме, где температура была 36,6 °С, теперь он попадает в родблок, где температура воздуха примерно 24 °С. Это для нас с вами теплая и комфортная среда, а для малыша разница в эти 12 °С достаточно велика. Терморегуляция у маленьких детей еще несовершенна, они плохо удерживают тепло и быстро охлаждаются, а тут еще вдобавок влажная кожа и резкий перепад температуры. Поэтому первое, что делает акушерка, – это вытирает малыша теплой пеленкой и выкладывает его на живот маме. Здесь срабатывает несколько факторов: во-первых, телесный контакт с мамой поддержит температуру тела у ребенка, согреет его. Во-вторых, это укрепит психологическую связь между мамой и малышом. Ну и, в-третьих, стерильный организм ребенка заселится новыми материнскими микроорганизмами, которые будут защищать его от условно патогенной или болезнетворной микрофлоры окружающей среды.
Следующий важный момент – новорожденному перерезают пуповину, малыша осматривает врач-неонатолог и ставит оценку по шкале Апгар. Эта шкала нужна для того, чтобы определить, каким детям требуется больше внимания. Согласно данной шкале, состояние здоровья каждого новорожденного оценивают по пяти показателям: это частота сердечных сокращений, дыхание, мышечный тонус, рефлексы и цвет кожи младенца. Во время осмотра за каждый признак (частоту сердечных сокращений, дыхание, мышечный тонус, рефлексы и цвет кожи) дают 0, 1 или 2 балла. Оценка в 2 балла в родильном зале считается высшей и означает, что признак выражен ярко, 1 балл – выражен слабо, 0 баллов – признак отсутствует. Оценивают ребенка по шкале Апгар на 1-й и на 5-й минутах жизни, поэтому оценки всегда две, например 8/9 баллов или 9/10 баллов. Максимальные 10 баллов в первую минуту жизни дети набирают редко, и обычно первая оценка всегда ниже, чем вторая. А вот вторая оценка как раз и может равняться 10 баллам. Состояние детей, которые набирают от 7 до 10 баллов, считается хорошим, и им, как правило, требуется лишь обычный уход. Те, кто набрал от 4 до 6 баллов, находятся в удовлетворительном состоянии, и им могут оказаться нужны лишь некоторые реанимационные процедуры. Немедленное оказание помощи для спасения жизни необходимо тем, чей результат ниже 4. Оценка по шкале Апгар – независимо от того, какой она будет (низкой или высокой), – это еще не диагноз. Это – сигнал для врача о том, какие мероприятия сейчас нужны или, наоборот, не нужны ребенку.
Далее врач-неонатолог продолжает осматривать новорожденного. Доктор смотрит, как сформирован малыш, нет ли у него каких-либо аномалий развития или еще каких-то проблем. После этого новорожденного моют, измеряют, взвешивают, прикрепляют на ручки бирочку с фамилией мамы и временем рождения. Затем ребенка заворачивают в пеленку и прикладывают к маминой груди. Практически всегда в это время (в течение 10-20 минут после родов) малыш успокаивается и засыпает. Что будет дальше, зависит от устройства роддома. В одних роддомах следующие два часа мама с новорожденным находятся в родильном отделении, в других ребенка уносят в детское отделение. В любом случае, если есть возможность побыть вместе, надо попросить оставить малыша рядом с собой, если ребенок чувствует себя хорошо, это вполне возможно.
с мамой или в детском отделении
Сейчас практически везде можно находиться с ребенком как вместе, так и раздельно. Но опять же, все это зависит от устройства роддома. Если женщина лежит отдельно от малыша, то она будет забирать его на кормление. Ухаживать за ребенком, мыть, менять памперсы, переодевать его будут сестры детского отделения. Но надо понимать, что делают это по графику, одинаковому для всех детей в отделении, а не по индивидуальным потребностям ребенка.
Если ребенок лежит вместе с мамой, то его режим определяет уже она. Мама может кормить малыша по требованию, а не по часам, как при раздельном пребывании. А еще она меняет памперс или переодевает его тогда, когда это действительно нужно (ребенок пописал и памперс полный), а не по какому-то графику, одинаковому для всех. Получается, что между мамой и ребенком быстрее устанавливается связь, женщине легче понять, что нужно малышу, почему он плачет и что с ним делать. Если мама уже в роддоме научится мыть и переодевать ребенка, менять ему памперс, вернувшись домой, она гораздо легче адаптируется к новой жизни и новому распорядку дня. Второй важный плюс совместного пребывания – быстрее налаживается грудное вскармливание, а при кормлении по требованию быстрее придет молоко.
Некоторые женщины считают, что после родов им надо отдохнуть, побыть отдельно от ребенка, мол, за ним в детском отделении ухаживают, а я пока приду в себя и привыкну к своему новому состоянию. Да, если роды были сложными и мама перенесла их тяжело, то отдохнуть надо. Но так как роды – это все-таки физиологический процесс, то восстанавливается женщина очень быстро и даже после сложных родов уже на вторые сутки вполне может взять ребенка к себе в палату. Ведь судите сами – ничего особенного ей делать не придется: обед она не готовит (еду предоставляет роддом), посуду потом не моет, ничего не убирает и не стирает (даже чистую одежду роддом выдает ежедневно). Практически все новорожденные в первые дни после родов не плачут, а все время спят, и получается, что единственная забота мамы – несколько раз в день дать ребенку грудь и переодеть памперс. Так что времени отдохнуть у женщины будет достаточно, и почему же не использовать его для дела? И еще: те, кто отдавали ребенка в детское отделение, любят попенять потом, что там его докармливали смесью, хотя женщина и просила этого не делать. Но представьте себе ситуацию: ребенок заплакал, сестра его осмотрела – он помыт, переодет, то есть с ним все в порядке, а он, тем не менее, плачет. Что сделает мама – возьмет малыша на руки, покачает, успокоит. Но у сестры детского отделения рядом еще много детей, за ними тоже надо ухаживать. Какой здесь выход – или дать бутылочку со смесью или ждать когда от бесконечного плача ребенка «заведутся» и другие дети.
первые осмотры, анализы, прививки
Пока новорожденный находится в роддоме, его каждый день будет осматривать врач-неонатолог. Доктор или будет приходить в палату к маме и малышу, или ребенка отнесут в детское отделение. Все манипуляции, назначения врач должен согласовывать с мамой, а про все результаты обследования обязательно рассказать. Но сам он не сможет угадать, что именно интересует женщину, поэтому врачи обычно говорят основное, например: «С ребенком все в порядке, он обследован, патологии не выявлено, вес набирает». Если вам нужен более развернутый ответ, сформулируйте свои вопросы заранее, еще раз скажем: врач не знает, что вас интересует – как ухаживать за пупком или почему у ребенка красное пятно на лице.
Если будет нужно, ребенка посмотрят и другие специалисты: окулист или невролог. Новорожденному обязательно определят группу крови и резус-фактор, а также возьмут анализ крови на тяжелые врожденные заболевания (так называемый скрининг). О том, что эти анализы проведены, обязательно укажут в детской части обменной карты (ее выдадут при выписке). Еще ребенку могут назначить какие-то дополнительные исследования: общий и биохимический анализ крови, общий анализ мочи. Также при необходимости новорожденному сделают ультразвуковое исследование органов брюшной полости, головного мозга (нейросонографию), сердца (эхо-кардиографию).
Что касается прививок – согласно национальному календарю вакцинации, первые прививки делают еще в роддоме. В первые сутки жизни – от гепатита В, на полные вторые сутки – от туберкулеза. Если родители не хотят делать прививки, то надо заранее сообщить об этом врачу и написать отказ от вакцинации.
При выписке из роддома маме выдадут две части обменной карты. В одной из них будет информация о родах, и ее надо будет отнести в женскую консультацию. Во второй части обменной карты будут данные о ребенке, скрининге, прививках и обследовании – ее отдают в детскую поликлинику. На следующий день после того, как мама и малыш вернуться из роддома домой, их навестит патронажная сестра поликлиники, а на следующий день – педиатр. И теперь наблюдать за новорожденным будут уже специалисты детской поликлиники.
Как видим, ребенок в роддоме все время будет под контролем. Мама, врачи, детские сестры – все они уделят ему нужное внимание. Главное же для женщины в роддоме – быть активной, расспрашивать врачей, сестер, учиться уходу за младенцем, налаживать грудное вскармливание. И тогда домой она вернется уверенной и подкованной мамочкой!
- Оценка по шкале Апгар – независимо от того, какой она будет (низкой или высокой), – это еще не диагноз. Это – сигнал для врача о том, какие мероприятия сейчас нужны или, наоборот, не нужны ребенку
- Если женщина лежит отдельно от малыша, то она будет забирать его на кормление. Ухаживать за ребенком, мыть, менять памперсы, переодевать его будут сестры детского отделения. Но надо понимать, что делают это по графику, одинаковому для всех детей в отделении, а не по индивидуальным потребностям ребенка
- Выкладывание ребенка на живот после родов поддержит температуру его тела, укрепит психологическую связь между мамой и малышом. А еще стерильный организм ребенка заселится новыми материнскими микроорганизмами, которые будут защищать его от условно патогенной или болезнетворной микрофлоры окружающей среды
Памятка для мам
Пока вы в роддоме
1. Если это возможно – берите ребенка к себе в палату. Так вы быстрее привыкнете к нему, наладите грудное вскармливание и научитесь ухаживать за малышом.
2. Если вы не знаете, как мыть, переодевать или пеленать ребенка, попросите сестру детского отделения показать, как это делать. Хотя бы несколько раз сделайте все самостоятельно.
3. Попросите акушерку послеродового отделения показать вам, как правильно прикладывать ребенка к груди.
4. Спросите врача-неонатолога, какие обследования сделаны ребенку и что ему желательно сделать в будущем.
5. Будьте активны – задавайте врачу и сестрам любые вопросы о малыше.
Источник
От каких инфекций прививают детей до года?
После рождения младенец сталкивается с бактериями и вирусами, которые могут проникнуть в организм при дыхании, питании, познании окружающего мира и даже в момент родов. Некоторые болезнетворные микроорганизмы способны вызвать тяжелые заболевания с высокими рисками инвалидности и смерти. Поэтому уже на первом году жизни в большинстве стран мира дети получают защиту от опасных инфекций с помощью вакцин.
В России, согласно Национальному календарю профилактических прививок, на первом году жизни ребенок получает вакцины от таких инфекций:
- Гепатит B. Это вирусное заболевание, которое поражает печень. У детей до года гепатит B в 80-90% случаев переходит в хроническую форму и в последующем приводит к циррозу печени и раку. Передача вируса ребенку возможна через плаценту и в родах через кровь, а также с грудным молоком, при повреждении кожи и слизистых, медицинских вмешательствах, переливании крови. Противники вакцинации могут утверждать, что эта прививка детям до года не нужна, ведь большинство беременных проходит обследование на гепатит В и при отсутствии инфицирования матери передача вируса новорожденному невозможна. На самом деле будущая мама может заразиться гепатитом B незадолго до родов (например, половым путем, после посещения стоматолога, гинеколога). Прививают новорожденных от гепатита B в первые сутки после рождения, затем в 1 и 6 месяцев. Вакцинацию проводят внутримышечно в верхнюю треть бедра. Детей из групп риска по гепатиту прививают 4 раза, последний раз – в год.
- Туберкулез. Эта инфекция продолжает входить в первые 10 причин смерти в мире. Ежегодно возрастает число форм с множественной лекарственной устойчивостью. Первую профилактику туберкулеза проводят в роддоме на 3-5 день жизни вакциной БЦЖ (от первых латинских букв названия бациллы Кальметта-Герена), ревакцинация в 6-7 лет. БЦЖ не дает 100% защиты от инфицирования туберкулезной палочкой в будущем, но значительно снижает риски возникновения тяжелых форм заболевания. Прививку проводят внутрикожно, между верхней и средней третями левого плеча.
- Полиомиелит. Причина заболевания – энтеровирус, который способен поражать двигательные нейроны спинного и головного мозга с последующими параличами конечностей. При поражении мышц, которые участвуют в дыхании и глотании, возможен летальный исход. Вакцинацию проводят трижды: в 3 месяца, 4,5 и 6 месяцев. Первые две иммунизации выполняют инактивированной вакциной (ИПВ), третью – оральной полиомиелитной вакциной (ОПВ), которая содержит живые штаммы вируса. При желании родителей ОПВ могут заменить на ИПВ. Ревакцинация против полиомиелита включает три дозы ОПВ: в 18, 20 месяцев и в 14 лет.
Важно! В состав оральной полиовакцины входят ослабленные живые вирусы полиомиелита. В очень редких случаях (3-4 случая на 1 млн впервые привитых детей) эти вирусы вызывают вакцино-ассоциированный полиомиелит. Происходит это, когда оральную вакцину дают детям в качестве первой дозы. Аккуратнее следует быть также родителям, дети которых вообще не привиты. Если такие малыши контактируют с детьми, получившими оральную вакцину, ослабленный вирус может передаться им и вызвать болезнь. Пусть это происходит крайне редко, лучше изолировать непривитых детей от привитых минимум на 90 дней после получения последними живой вакцины.
4. Коклюш – бактериальная инфекция с воздушно-капельным путем передачи. Основной ее симптом – длительный приступообразный кашель с «репризой»: свистящим вдохом. Особенно неблагоприятно коклюш протекает у детей первых трех лет жизни. Кашель при коклюше часто бывает изнурительным, вплоть до рвоты, кровоизлияний в головной мозг, временной остановки дыхания (апноэ). Нередки осложнения коклюша в виде бронхитов, пневмоний, судорожного синдрома. Вакцинация от коклюша дает возможность не допустить развития заболевания или предупредить его тяжелое течение. Прививку проводят трижды с трехмесячного возраста с интервалом в 1,5 месяца (ревакцинация – в 18 месяцев). При этом применяют комбинированную вакцину – АКДС, которая формирует у грудничка иммунитет не только к коклюшу, но и к дифтерии и столбняку. АКДС включает целые убитые клетки коклюша, а потому не всегда легко переносится. Альтернатива АКДС – бесклеточные вакцины: Инфанрикс, Инфанрикс Гекса, Пентаксим и Тетраксим.
5. Дифтерия – инфекция, опасная воздействием дифтерийного токсина на нервную ткань и сердечную мышцу. Он способен вызвать параличи глотания, дыхательной мускулатуры, поражение сердечной мышцы с возникновением сердечной недостаточности и летальным исходом. Источник дифтерийного токсина – плотные бактериальные пленки на слизистых верхних дыхательных путей. Дифтерийные пленки способствуют развитию отека и сужению просвета гортани с последующим удушьем – «истинный круп». Для защиты от дифтерии используют адсорбированную коклюшно-дифтерийно-столбнячную вакцину (АКДС). Если у ребенка есть противопоказание к АКДС, его можно привить отдельно дифтерийным анатоксином. Ревакцинацию проводят в 18 месяцев, 6-7 и 14 лет, затем от дифтерии прививают каждые 10 лет.
6. Столбняк – инфекция, которая вызвана столбнячной палочкой (клостридией). Смертельно опасен тетаноспазмин – нейротоксин возбудителя. Он вызывает спазм мышц вплоть до остановки дыхания. Заражение происходит при получении ран, ожогов, попадании инородных предметов в тело. Прививку проводят комбинированной вакциной, которая помогает защитить организм сразу от трех инфекций: коклюша, дифтерии и столбняка (АКДС). При невозможности привиться АКДС можно получить анатоксин столбняка отдельно. Ревакцинацию проводят в 18 месяцев, 6-7 и 14 лет, затем от столбняка прививают каждые 10 лет.
7. Гемофильная инфекция (ХИБ-инфекция). Вызывается гемофильной палочкой («палочкой инфлюэнцы») с воздушно-капельным путем передачи. Она становится причиной гнойных заболеваний ЛОР-органов и дыхания, нервной системы (менингит), подкожной клетчатки, при генерализации инфекции возможен сепсис. Вакцинацию от ХИБ-инфекции рекомендуют только детям из группы риска, куда входят малыши с иммунодефицитными состояниями. Детей до года прививают трижды: в 3, 4,5 и 6 месяцев. Ревакцинация – в 18 месяцев.
8. Пневмококковая инфекция. Самая распространенное бактериальное ОРЗ у детей, в 80% случаев – этиологический фактор пневмонии. Наиболее уязвимы к пневмококкам маленькие дети, поэтому вакцинацию начинают с двух месяцев: две дозы вакцины в 2 и 4,5 месяца, ревакцинация – в 15 месяцев.
9. Корь, краснуха, паротит («свинка»). Вакцинацию от этих вирусных инфекций обычно проводят в 12 месяцев (ревакцинация – в 6 лет). Корь («детская чума») дает самый высокий риск осложнений (слепота, энцефалит, пневмония) с возможностью летального исхода. В России зарегистрированы комбинированные препараты «Приорикс» и «ММР – II», содержащие белки сразу трех вирусов. Возможно применение монокомпонентных вакцин от кори и краснухи («Рудивакс», «Эрвевакс»), а также двухкомпонентных вакцин от паротита и кори.
10. Грипп. Отличается непредсказуемым прогнозом для детей до 5 лет, так как они подвержены осложнениям и тяжелому течению заболевания. Вакцинация детей от гриппа возможна с 6-месячного возраста.
Вакцинация до и во время беременности
Через плаценту будущей мамы в организм ребенка поступают иммуноглобулины, которые на некоторый срок защищают малыша от определенных инфекций. Это не относится к коклюшу, так как уровень антител матери недостаточен для защиты новорожденного, а в возрасте до трех месяцев ребенок восприимчив к этой инфекции. Поэтому в некоторых странах (Англии, Австралии, США, Бельгии, Израиле) проводят вакцинацию беременных коклюшной вакциной в третьем триместре. В России такой практики пока нет.
При планировании беременности женщина должна быть на 100% уверена, что она не заболеет краснухой и корью, которые могут привести к выкидышу или вызвать серьезные отклонения в развитии плода. Чтобы избежать неприятностей, таким женщинам целесообразно обследоваться на антитела к краснухе и кори, пройти при необходимости вакцинацию до беременности.
Календарь прививок детям до года
Календарь прививок детям до года – это утвержденный Минздравом России срок проведения обязательных вакцин (табл. 1).
Таблица 1. График вакцинации детей до 1 года, согласно Национальному календарю профилактических прививок.
| Инфекция | Возраст ребенка | ||||||||
| Первые 24 часа | 3-5 дни | 1 мес. | 2 мес. | 3 мес. | 4,5 мес. | 6 мес. | 9 мес. | 12 мес. | |
| Вирусный гепатит В | B1 | B2 | B3 | ||||||
| B1 | B2 | B3 | B4 | ||||||
| Туберкулез | B | ||||||||
| Коклюш | B1* | B2* | B3* | ||||||
| Дифтерия | |||||||||
| Столбняк | |||||||||
| Полиомиелит | B1* ИПВ | B2*ИПВ | B3*ИПВ | ||||||
| Гемофильная инфекция | B1* | B2* | B3* | ||||||
| Корь | B1* | ||||||||
| Краснуха | |||||||||
| Эпидемический паротит | |||||||||
| Пневмококковая инфекция | B1 | B2 | |||||||
| Грипп | B | ||||||||
Условные обозначения:
- B1, B2, B3, B4, – порядковый номер вакцинации;
- В – все дети данной возрастной группы;
- В – дети из групп риска, по показаниям;
- * – преимущественно в составе комбинированных вакцин;
- ИПВ – инактивированная полиомиелитная вакцина;
- ОПВ – оральная полиомиелитная вакцина.
В ряде стран в национальный календарь детям до года включены прививки от ротавирусной инфекции и менингококка, а после года – от ветряной оспы, гепатита А, клещевого энцефалита, ВПЧ (вируса папилломы человека). В России указанные инфекции пока не подлежат обязательной иммунопрофилактике, хотя Союз педиатров России рекомендует их делать.
Национальный календарь прививок до года включает минимальное количество вакцинаций, необходимых для защиты от опасных инфекций. При наличии определенных состояний у детей и желании родителей можно сделать дополнительные прививки.
Изменение графика прививок
Существуют ситуации, когда прививки невозможно сделать из-за противопоказаний, пандемии, карантинных мер, поездок. Как правило, они носят временный характер. В этом случае нужно идти к врачу, который поможет составить индивидуальный график прививок. В России пока каждый педиатр корректирует графики догоняющей вакцинации, исходя из собственного опыта и каждой конкретной ситуации (сколько прививок ребенок уже получил, в скольких еще нуждается). Однако в 2020 году в нашей стране появился первый документ, разработанный Федеральным медико-биологическим агентством (ФМБА России) и включающий рекомендации по догоняющей иммунизации детей.
Обязательно ли делать прививку?
Многие родители необоснованно отказываются от вакцинации своих детей по разным мотивам. Это религиозные убеждения, наличие осложнений после прививок, ложные медотводы, мнение о нецелесообразности вакцинации, теории заговора («прививки нужны для прибыли фармкомпаний») и другие.
Однако, кроме того, что вакцины защищают отдельных детей от тяжелых и смертельно опасных инфекций, они нужны для защиты всего общества от болезней. Если большинство мам и пап откажется от необходимых прививок для своих малышей, в детском коллективе и в обществе не будет сформирован коллективный иммунитет, который нужен для сдерживания развития эпидемий (рис. 1). Так, например, в 2017 году из-за недостаточного охвата вакцинацией против кори, по оценкам ВОЗ, в мире произошло 110 000 случаев смерти, связанных с этой болезнью.
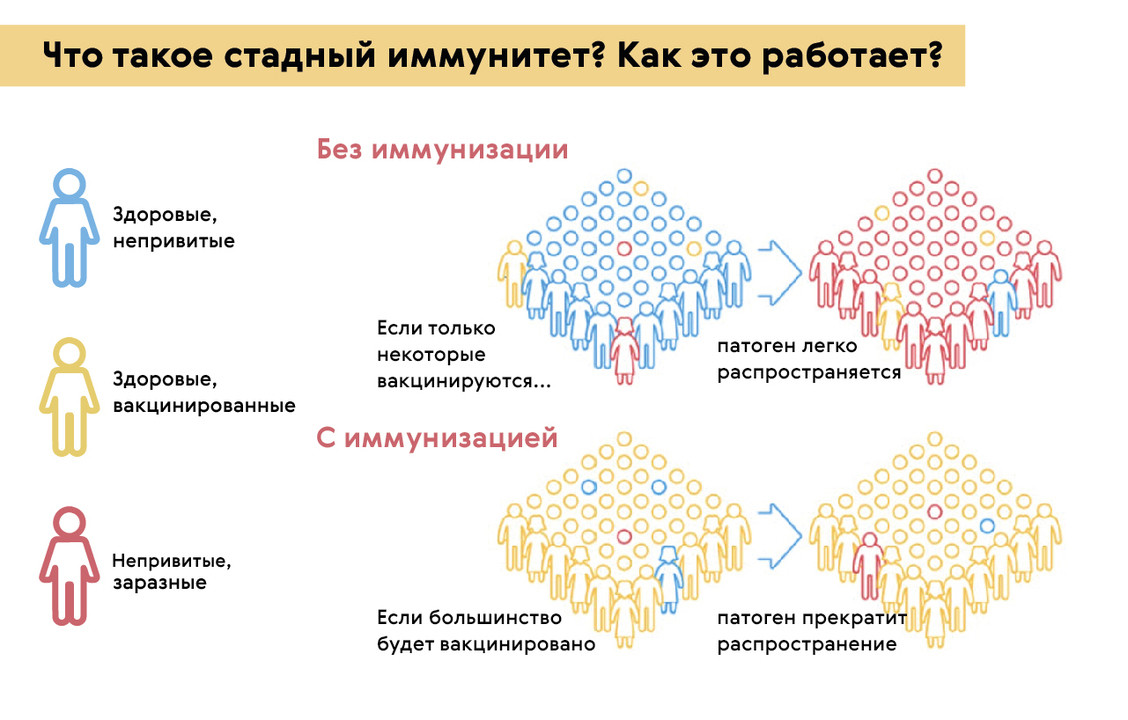 Рисунок 1. Как работает коллективный или стадный иммунитет. Источник: МедПортал
Рисунок 1. Как работает коллективный или стадный иммунитет. Источник: МедПортал
В некоторых странах Европы и США ввели штрафные санкции для родителей, необоснованно отказывающихся от вакцинации своих детей. Также существует практика недопущения непривитых детей в организованные коллективы, закрепленная на законодательном уровне. В России таких строгих мер не предусмотрено. Вакцинацию проводят по желанию родителей и с их согласия. Однако при угрозе вспышки инфекции непривитых детей могут временно не допустить к посещению детского сада или школы (согласно Федеральному закону «Об иммунопрофилактике инфекционных болезней»).
Подготовка малыша к прививкам
Вакцинацию детей до года проводит в условиях лечебного учреждения специально обученный персонал. Перед прививкой обязателен объективный осмотр врачом с измерением температуры. Доктор оценит состояние кожи, зева, лимфатических узлов, дыхательной и сердечно-сосудистой систем, органов брюшной полости. Важны и данные анамнеза о наличии реакций на предшествующие прививки, аллергии, перенесенных инфекций.
За 2-3 дня до планируемой вакцинации родителям не следует вводить в пищу ребенка новый прикорм, нужно исключить прием частых пищевых аллергенов (цитрусовых, меда, клубники), по возможности не посещать места массового скопления детей и взрослых, избегать переохлаждения или перегревания малыша.
Нередко не только родители, но и врачи не допускают к прививкам детей с недоношенностью и аллергией в анамнезе, нетяжелой анемией, патологией нервной системы, врожденными пороками, желтухой новорожденных, увеличением вилочковой железы. Эти состояния не считаются противопоказаниями для вакцинации и являются ложными отводами. Более того, у детей из указанных групп может быть большая восприимчивость к инфекциям и риск их тяжелого течения.
Противопоказания к прививкам у детей
Временные противопоказания – острые заболевания и состояния, при которых нужна отсрочка на проведение прививки. Временными противопоказаниями для вакцинации могут выступать:
- острые респираторные инфекции;
- распространенная аллергическая сыпь или проявления атопического дерматита в период обострения;
- признаки внутриутробной инфекции;
- родовая травма с неврологическими симптомами;
- кишечная инфекция;
- гемолитическая болезнь новорожденных средней или тяжелой степени (в виде желтухи и отечного синдрома).
Абсолютные противопоказания к определенным препаратам иммунопрофилактики – сильные реакции или осложнения на предшествующие введения тех же вакцин. К ним относятся:
- повышение температуры более 40°С и покраснение в месте инъекции площадью более 8 см;
- анафилактический шок и тяжелые аллергические состояния (отек Квинке, генерализованная сыпь с пузырями);
- появление судорог и признаков поражения нервной системы после предыдущей аналогичной прививки;
- поражение кожи и подкожной клетчатки, увеличение лимфоузлов и формирование келоидных рубцов более 10 мм в диаметре при БЦЖ-вакцинации.
Иммунодефицитные состояния – относительные противопоказания для вакцинации. В каждом конкретном случае только опытный педиатр может принимать решение о необходимости специфической профилактики той или иной инфекции.
Детям, рожденным от ВИЧ-позитивных матерей, прививки живыми вакцинами (БЦЖ, ОПВ) проводят после исключения диагноза ВИЧ-инфекции.
Для получения БЦЖ временными медотводами выступают:
- недоношенность с массой тела при рождении менее 2000 г;
- иммунодефицитные состояния у ребенка;
- наличие генерализованной туберкулезной инфекции у других детей в семье.
Индивидуальные противопоказания для прививок от кори, краснухи и паротита – тяжелая аллергия на аминогликозиды и яичный белок, которые входят в состав этих вакцин. Иммунопрофилактика гриппа при непереносимости яичного белка тоже не показана.
Введение иммуноглобулинов и препаратов крови с лечебной целью, оперативное вмешательство незадолго до прививки – тоже повод отложить вакцинацию.
Важно! Чтобы избежать ложного медотвода, можно самостоятельно ознакомиться с противопоказаниями для вакцинации на сайте Роспотребнадзора.
Заключение
С трехмесячного возраста ребенок становится максимально восприимчивым к инфекциям, так как прекращают действовать материнские антитела. С этого времени его подстерегает много опасностей в виде бактерий и вирусов, которые провоцируют тяжелые болезни.
Вакцинация детей первого года жизни, проверенная временем и историей, защищает от опасных инфекций, предотвращает серьезные осложнения и летальные исходы заразных заболеваний. Поэтому родители должны задуматься, насколько обоснованы их отказы от вакцинации детей. Доля истинных противопоказаний для вакцинации не превышает 1%.
Источники
- Туберкулез. Официальный сайт ВОЗ.
- Вакцинация перед школой: гайд для родителей. Артем Кабанов. Биомолекула.
Источник
