Рубец при прививке на туберкулез
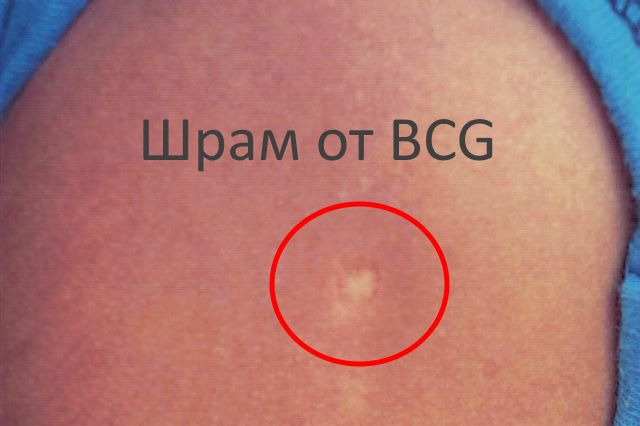
После вакцинации от туберкулеза в России на плече у людей остается небольшой шрам. Он находится на левом предплечье, имеет округлую форму и светлый оттенок. Ставится прививка БЦЖ в плечо в детском возрасте, несколько раз. Самую первую вводят в организм в роддоме, на первых днях жизни. В дошкольном и школьном возрасте внесение вакцины повторяют. Необходимость вакцинации обусловлена распространенностью вируса туберкулеза.
Почему остаются следы
Прививка БЦЖ содержит бациллу Кальметта-Герена. Это искусственный микроорганизм, который вводят под кожу в левое плечо ребенка. Небольшое содержание возбудителя заболевания помогает выработать иммунитет к туберкулезу в раннем возрасте. Инъекция безопасна для организма новорожденного, т.к. содержит искусственный, ослабленный возбудитель. Заболеть из-за прививки нельзя, зато иммунная система станет устойчивее.

Рубец на коже остается потому, что в вакцине содержатся живые бациллы. Они вызывают небольшой воспалительный процесс. Избежать следов на левом плече практически невозможно. У большинства взрослых остались большие шрамы по причинам:
- Накладывали повязку, не было доступа воздуха;
- Кожу чесали, принудительно снимали корочку.
У некоторых детей реакция организма на прививку БЦЖ проходит активнее. Кожа уплотняется, меняет оттенок, образуются пузырьки. Все это происходит потому что прививка содержит ослабленный штамм бычьего типа Mycobacterium bovis. Такое поведение после инъекции относят к норме. Размер шрама не должен превышать 1 см в диаметре.
Прививки без шрамов
Защитить кожу ребенка от следов после вакцины можно, если не делать БЦЖ. Отказ от вакцинации – распространенная практика у современных родителей. Прибегать к этому способу крайне не рекомендуется. Ребенок может быть носителем возбудителя туберкулеза. Собственного иммунитета не всегда достаточно для подавления заболевания, он станет распространителем опасных бацилл.

Внимание! Если прививка БЦЖ сделана, но на коже не осталось следа, лучше обратиться к врачу за консультацией. Если ребенок не принадлежит к числу люде с врожденным иммунитетом к возбудителю болезни, то скорей всего иммунитет против туберкулеза не выработался.
Как ухаживать за прививкой
После вакцинации не рекомендуется проводить манипуляции:
- Обрабатывать кожу после прививки дезинфицирующими веществами;
- Увлажнять область внесения вакцины заживляющими мазями.
Рубец от БЦЖ останется с большой вероятностью. Задача родителей: наблюдать за состоянием малыша и областью внесения вакцины. Нельзя разрешать расчесывать, натирать этот участок кожи.
У некоторых малышей способность к регенерации тканей выше. После введения вакцины от туберкулеза у них остаются совсем крошечные шрамы. Во взрослом возрасте их можно свести полностью.
Удаление рубцов после БЦЖ во взрослом возрасте
Шрам после прививки не оказывает никакого влияния на организм ребенка. Дефект затрагивает только равномерность кожного покрова, его цвет. Перечисленные ниже методы удаления последствий вакцинации делают только взрослым людям:
- Химический пилинг. На область введения прививки воздействуют агрессивными кислотными веществами. За 2-3 процедуры кожа становится однородной.
- Механическое воздействие. Последствия БЦЖ шлифуют специальным прибором с алмазной насадкой.
- Обработка лазером. Процедура болезненнее других, лазером срезается верхний слой эпидермиса с измененной структурой.
- Пилинг с фенолом. Вещество агрессивно воздействует на ткани человека, локально устраняет отметины после инъекции. Феноловые пилинги тоже болезненные, но помогают быстрее.
Некоторые люди просто делают на рубце БЦЖ татуировку. Воздействие пилингами, механической и лазерной шлифовкой нельзя делать: детям, людям с онкологией и склонностью к аллергии.

Что будет, если отказаться от прививки
Медицинское сообщество открыто выражает негатив в отношении родителей, которые не хотят делать БЦЖ. Если у малыша нет противопоказаний к введению вакцины, отказ приводит к серьезным последствиям:
- Риск заражения туберкулезом. Заболевание влечет постепенное разрушение систем организма. При поздней диагностике они необратимые. Туберкулез сложно поддается лечению, особенно в детском возрасте, когда организм слабее.
- Распространение заболевания. Человек, зараженный вирусом в открытой форме — разносчик. Другие дети, контактируя с ним, также рискуют заболеть туберкулезом.
- Проблемы с устройством в детский сад, школу. Внесение вакцины не обязательно, родители могут отказаться. Но в будущем посещение детских образовательных учреждений отразиться, т.к. не привитый организм – потенциальный разносчик туберкулеза.
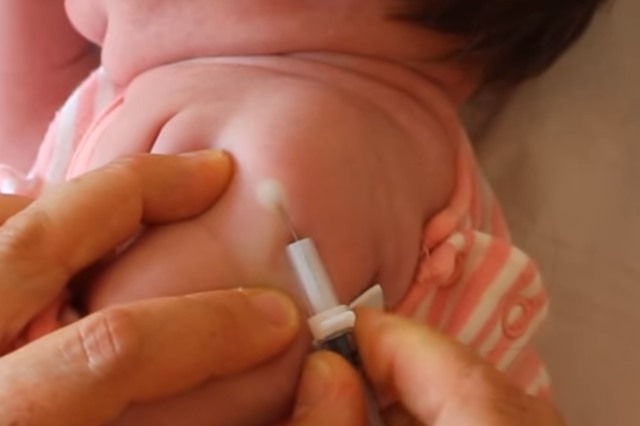
Борьба с массовыми заболеваниями вроде черной оспы, туберкулеза, полиомиелита – важный аспект жизни современного социума. Отказ от прививок порождает опасность массового заражения смертельными болезнями. Небольшая отметина после введения вакцины, в большинстве случаев, единственное неприятное последствие для детей.
Источник
БЦЖ – это прививка против туберкулеза, опасного инфекционного заболевания, даже в наши дни приводящего к летальному исходу без корректного лечения. На сегодняшний день вакцинация единственный эффективный метод профилактики туберкулеза. Вакцину младенцу вводят в левое плечо внутрикожно на 3-7 день жизни еще в роддоме. Если по каким-то обстоятельствам вакцина поставлена не была, процедура проводится позднее, в прививочном кабинете по месту жительства малыша после консультации врача. После инъекции препарата в месте укола образуется папула, которая затем рубцуется. След от прививки — рубчик, по-другому называется поствакцинальный знак. Рубчик считается нормальной реакцией организма на БЦЖ. В некоторых случаях следа от прививки БЦЖ не остается. Или же поствакцинальный знак был, но очень быстро рассосался и исчез.
В 10 процентах случаев у взрослых людей нет следа после прививки БЦЖ. Нужно знать, как отличать вариант нормы от неэффективно проведенной вакцинации.
Почему останется шрам от прививки на плече?
 Вакцинация БЦЖ проводится только после тщательного осмотра и обследования новорожденного ребенка. Если никаких противопоказаний к иммунизации нет, малыш здоров и его вес не ниже 2500 г, в роддоме делают прививку на третий день после рождения. Сразу же в месте укола вздувается папула – небольшая подушечка в диаметре не более 1 см. Спустя полчаса папула рассасывается сама по себе. Это естественная реакция на введенный туберкулин. Она говорит о правильно сделанной прививке, а также о том, что формирование иммунитета началось.
Вакцинация БЦЖ проводится только после тщательного осмотра и обследования новорожденного ребенка. Если никаких противопоказаний к иммунизации нет, малыш здоров и его вес не ниже 2500 г, в роддоме делают прививку на третий день после рождения. Сразу же в месте укола вздувается папула – небольшая подушечка в диаметре не более 1 см. Спустя полчаса папула рассасывается сама по себе. Это естественная реакция на введенный туберкулин. Она говорит о правильно сделанной прививке, а также о том, что формирование иммунитета началось.
Что свидетельствует о появлении иммунитета к туберкулезу?
Со временем на месте инъекции след от укола преобразуется в гнойничок. Происходит это через месяц-полтора после того, как было сделано БЦЖ. Некоторые родители сильно смущаются и пугаются, когда папула приобретает синюшный, лиловый, бордовый оттенок. Такие изменения совершенно естественны и подтверждают то, что процесс формирования иммунитета протекает нормально.
Иммунитет к туберкулезу сформируется полностью через 4-4,5 месяца от момента вакцинации. На протяжении этого периода папула может наполняться гнойным содержимым, прорываться, покрываться корочкой. Так и должно быть. Чтобы гнойничок заживал правильно, без осложнений, важен также уход за пустулой в процессе ее заживления и формирования иммунитета. Следует соблюдать такие правила:
- не вскрывать пустулу и не выдавливать гной;
- не мазать пустулу спиртовыми растворами, зеленкой, йодом;
- не присыпать тальком, цинком и прочими порошками-антисептиками;
- не заклеивать место прививки пластырем;
- запрещено обдирать корки.
Постепенно пустула заживает и оставляет тот самый рубец от БЦЖ. След БЦЖ у новорожденных и его состояние – это показатель того, как организм вырабатывает противотуберкулезный иммунитет. По рубчику от БЦЖ у ребенка оценивают, насколько качественно и эффективно была проведена вакцинация против туберкулеза. Поэтому если не осталось никаких следов после прививки, это всегда повод обратиться к врачу и выяснить причину, почему нет следа БЦЖ.
Норма поствакцинального знака
Итак, положительная реакция на противотуберкулезную прививку может проявляться, как образование гнойной пустулы, изменение цвета кожных покровов, незначительное повышение температуры тела в период формирования гнойничка. Помощь врача при таких симптомах не требуется. Обращаться к специалисту следует только в том случае, когда появляются симптомы, говорящие о наличии инфекции и осложнений — если краснеет и отекает кожа по всему плечу, малыш очень беспокойный, появляется сыпь, высокая температура тела. В остальных случаях ребенка показывают педиатру, когда гнойничок полностью зарубцуется.
Оценивается уровень полученного иммунитета к туберкулезу и продолжительность его действия так:
- Низкий – размеры рубчика менее 4 мм. Такого иммунитета хватит примерно на 3 года.
- Средний – размеры рубчика варьируются от 4 до 8 мм, считается, что иммунитета хватит до 6-7 лет. В таком возрасте как раз проводится ревакцинация БЦЖ.
- Высокий – если размеры рубца превышают 8 мм, считается, что такой иммунитет сохранится на протяжении 7 лет и более. В этом случае ревакцинацию проводят все равно сначала в 7 лет, а затем последний раз в 14-летнем возрасте.
Иногда у малыша вообще нет рубчика после прививки, или же он очень быстро рассосался.
Почему иногда после прививки БЦЖ нет следа?
Отсутствие следа после БЦЖ может быть в двух случаях:
- У ребенка сильная врожденная устойчивость к туберкулезу – такое явление отмечается примерно у 2% населения. В этом случае естественный иммунитет убивает палочку еще до того, как она успевает внедриться в клетки и дать воспалительную реакцию.
- Вакцинация была проведена не корректно и не дала ожидаемых результатов: иммунитет против туберкулеза у ребенка не выработался. Причина чаще всего в некачественной, просроченной вакцине или неправильно хранившейся. Или же в неопытности медицинского сотрудника, выполнявшего процедуру: вакцина должна попасть строго внутрикожно, а не под кожу.
Последняя ситуация особенно опасна. Ведь это означает, что кроха находится в группе повышенного риска. И в случае заболевания туберкулезом он будет переносить болезнь тяжело, с непредсказуемыми последствиями и осложнениями. В таком случае необходимо повторное введение вакцины.
Что означает, если следа после БЦЖ не было совсем?
Если нет следа от БЦЖ, и не было, то это говорит, скорее всего, о том, что вакцинацию провели неправильно. В этом случае врачи рекомендуют провести ревакцинацию раньше сроков, указанных в национальном календаре прививок. То есть, не в 7 лет, а спустя два года после первой неудачной иммунизации. На протяжении этого периода времени ребенку постоянно ставят пробу Манту или Диаскинтест, чтобы как можно раньше выявить инфекцию в случае заражения туберкулезом.
Если проба Манту всегда отрицательная, спустя 2 года вакцинация проводится повторно не позднее, чем спустя 2 недели после последней туберкулиновой пробы. Если и ревакцинация БЦЖ никакой реакции не дала, это означает, что у вашего ребенка редкий случай врожденного иммунитета против туберкулеза. При положительной или сомнительной реакции прививка БЦЖ категорически запрещена.
Почему след был, но исчез?
У малышей рубец рассасывается и исчезает обычно по причине истечения срока действия иммунитета. Такое происходит, если родители не показали малыша своевременно врачу после вакцинации, если вакцинацию проводили неправильно или использовался некачественный препарат. Рубец рассасывается по мере взросления ребенка и уменьшения привитого иммунитета. Если рубец рассосался сам собой раньше срока, это означает, что требуется ревакцинация. Но, опять же, реакция Манту должна быть отрицательной.
Когда нужно обращаться к врачу
Итак, к врачу нужно обратиться обязательно в таких случаях:
- сразу после прививки не образовалась папула;
- спустя полтора месяца нет пустулы и изменений цвета кожных покровов;
- пустула образовалась, но при этом воспалились и покраснели кожные покровы вокруг нее;
- у ребенка высокая температура, сыпь, общее ухудшение состояния;
- пустула зажила, но рубца после нее не осталось, или же он был, но быстро рассосался.
Обязательно нужно проконсультироваться с фтизиатром, если реакция Манту перед повторной вакцинацией была положительной или ложноположительной.
Если у ребенка нет реакции на БЦЖ, это еще не повод впадать в панику и поднимать всех на ноги. Ваш малыш не инфицирован, просто по каким-то причинам вакцина в его организме не сработала. По каким именно – выяснить может только врач. После обследования и дополнительных анализов он подскажет, что делать.
Источник
Вакцинопрофилактика туберкулеза является одним из значительных достижений медицины и применяется повсеместно. Во всем мире с 1945 г. вакцинировано более 3 миллиардов человек. Эпидемиологическая ситуация и сегодня оставляет этот вид противотуберкулезной профилактики на одном из первых мест. При этом, наряду с повышением уровня заболеваемости, возросла частота осложнений и после вакцинопрофилактики. Общее их число после вакцинации БЦЖ составляет 0,02–1,2%, после ревакцинации — 0,003%.
Вакцина БЦЖ представляет живую культуру микобактерий бычьего типа (Mycobacterium bovis). После многократных пассажей такая культура утрачивает патогенные свойства, однако остается иммуногенной. При введении в организм новорожденного (на 3–5 сутки жизни) вакцина БЦЖ ведет себя подобно вирулентным микобактериям туберкулеза и способствует развитию специфического иммунитета. При определенных условиях микобактерии могут вызывать клинически выраженный процесс со всеми чертами туберкулезного воспаления. Наиболее уязвимы новорожденные и дети грудного возраста, т. к. для данного периода жизни характерно состояние транзиторного иммунодефицита.
Несмотря на хорошую переносимость и ареактогенность вакцины БЦЖ, все же регистрируется ряд хирургических осложнений вакцинации.
Региональные лимфадениты(«бецежиты»)
Относятся к наиболее частым осложнениям вакцинации БЦЖ. Воспалительный процесс локализуется в левой подмышечной области, региональной по отношению к месту введения вакцины. Начало осложнения обычно бессимптомное. Спустя 4–8 нед. и позже после прививки постепенно увеличивается лимфатический узел, иногда спаиваясь с кожей и длительное время оставаясь безболезненным. Могут наблюдаться умеренные признаки интоксикации. Иногда лимфоузел нагнаивается с образованием свища и выделением гноя. При бактериологическом исследовании с посевом материала на среду Левенштейна–Йенсена приблизительно в половине случаев выделяются микобактерии БЦЖ.
Морфологически на пораженных лимфоузлах виден казеозный распад аналогичный при туберкулезных лимфаденитах. Однако тщательное обследование исключает наличие туберкулезной инфекции. Иногда в лимфатических узлах обнаруживаются кальцификаты, которые могут быть выявлены рентгенологически. Лечение заключается в удалении пораженных лимфоузлов с капсулой на фоне специфической химиотерапии. Консервативный этап проводится в течение 2–3 мес. с последующим диспансерным наблюдением.
Наблюдение 1. Мальчик М., 5 мес. В левой подмышечной области в 2,5 мес. обнаружен увеличенный лимфоузел. Состояние ребенка удовлетворительное. В анамнезе прививка БЦЖ в периоде новорожденности. Лимфоузел диаметром 1,5 см безболезненный, кожа над ним не изменена. Данных за наличие туберкулезной инфекции не выявлено. Диагноз: БЦЖ-лимфаденит. Лимфоузел удален. Посев роста не дал. Гистологически обнаружены признаки воспаления, характерные для туберкулезного процесса. Проведен курс специфического лечения. Диспансерное наблюдение.
«Холодные» абсцессы
Могут образоваться на месте введения вакцины БЦЖ, обычно через 3–6 недель. Это осложнение связано с введением вакцины не внутрикожно, а подкожно или внутримышечно. Вначале формируется подкожный инфильтрат, спаянный с подлежащими тканями. Состояние ребенка обычно не ухудшается. Инфильтрат постепенно размягчается, кожа над ним краснеет, пигментируется и истончается. Далее определяется флюктуация без выраженных воспалительных явлений. «Холодный» абсцесс может самопроизвольно вскрыться с образованием длительно не заживающего свища и выделением жидкого, крошковидного гноя. Возможно ухудшение состояния, повышение температуры тела, интоксикация. При посеве гноя специфическая микрофлора из очага обычно не выделяется. Морфологически наблюдаются признаки специфического воспалительного процесса в виде характерных грануляций и казеозных масс. Тактика лечения, основанная на длительном выжидании, вскрытии и дренировании абсцесса, неоправданна, так как приводит к продолжительному гноетечению и образованию избыточных грануляций. Целесообразно раннее иссечение гнойника в пределах здоровых тканей с ушиванием раны. Всем детям проводится специфическая терапия.
Наблюдение 2. Девочка Т., 6 мес. На левом плече через 3 мес. после прививки БЦЖ сформировалось уплотнение мягких тканей. В возрасте 4 мес. произошло вскрытие гнойника. Состояние удов-летворительное. На левом плече безболезненный инфильтрат — 1´1,5 см, кожа над ним истончена, багрового цвета, свищ со скудным серозно-гнойным отделяемым. Туберкулезная инфекция не выявлена. Диагноз: «холодный» абсцесс (вскрывшийся) после прививки БЦЖ. Произведено иссечение абсцесса в пределах здоровых тканей с ушиванием раны. Посев материала из удаленных тканей роста не дал. Гистологически — признаки туберкулезного процесса. Проведен курс специфического лечения. Диспансерное наблюдение.
Келоидные рубцы
Как осложнение прививки БЦЖ наблюдаются только после внутрикожного введения вакцины. Обычно начинают формироваться через 1 год после прививки. Морфологически структура рубца после БЦЖ не отличается от келоидов после травм и ожогов. Поствакцинальные келоидные рубцы можно разделить на растущие и нерастущие. Растущий отличается напряженностью ткани, ярко-багровой окраской, неправильной формой, развитием капиллярной сети в толще келоида, медленным, но неуклонным ростом и отсутствием самостоятельного обратного развития. Клинически в таких случаях отмечается зуд, иногда болевые ощущения.
Пока не найдено методов рассасывания келоидных рубцов. Консервативно (лучевые, физиотерапевтические, медикаментозные методы) удается замедлить темпы роста келоида, а в некоторых случаях и прекратить его рост. Наиболее эффективна консервативная терапия при раннем лечении в первые 2 года после развития рубца.
Имеются сообщения об успешном иссечении келоидов, развившихся после вакцинации у детей грудного возраста. Однако попытки их лечения после ревакцинации, когда образование келоидов наблюдается чаще, как правило, безуспешны. В этих случаях келоидная ткань интенсивно развивается на участке удаленного рубца с распространением на всю поверхность плечевого сустава, а иногда и грудную клетку. Особенностью формирования келоидов при этом является не только их быстрый рост, но и малая эффективность последующей консервативной терапии. При осмотре детей и подростков необходимо обращать внимание на состояние поствакцинального рубца. При обнаружении келоидного рубца рекомендуется наблюдение. При его росте показано консервативное лечение. Хирургический метод допустим в отдельных случаях при развитии келоида после первичной вакцинации и противопоказано при его формировании после ревакцинации.
БЦЖ-остеомиелит
Нечастое, но наиболее тяжелое осложнение после вакцинации. Зарубежные авторы указывают его частоту — 1:80000–1:100000. Существует предположение, что истинная частота осложнения в 4 раза выше из-за трудности идентификации возбудителя заболевания (M. bovis). К сожалению, БЦЖ-остеомиелит у детей в большинстве случаев не регистрируется, а сведения о клинических и рентгенологических особенностях данного осложнения педиатрам и хирургам практически неизвестны.
В настоящее время отмечается рост частоты БЦЖ-остеомиелита, что обусловлено как улучшением качества диагностики, так и сниженной иммунологической резистентностью вакцинируемых детей.
БЦЖ-остеомиелит встречается одинаково часто у девочек и мальчиков. Обычно поражаются длинные трубчатые кости в области метафизов, а также губчатые кости (позвонки, таранная, пяточная, кубовидная, грудина), короткие (ключица) и плоские (ребра).
Симптомы заболевания появляются через 3 мес.–5 лет (в среднем через год) после вакцинации. Состояние детей не страдает. Возможно незначительное повышение температуры тела.
Клинические признаки БЦЖ-остеомиелита характеризуются медленным и постепенным началом. Локально отмечается умеренная припухлость мягких тканей, ограничение функции в суставе, близлежащем к очагу поражения. Болевая реакция выражена мало. В некоторых случаях уже при первичном обращении выявляется абсцедирование, иногда со свищом.
Выявление БЦЖ-остеомиелита представляет сложность прежде всего из-за особенностей клинического течения и трудности лабораторного подтверждения возбудителя. Диагностика основана на совокупности клинических, лучевых, бактериологических и морфологических критериев, впервые предложенных T. Foucard и A. Hjelmstedt (1971), позднее детализированных другими авторами:+
• вакцинация на 1 году жизни и период после нее менее 4 лет;
• отсутствие контакта с туберкулезным больным;
• рентгенологические признаки очагового поражения кости;
• наличие хотя бы одного из следующих признаков: а) выделение бактериального штамма БЦЖ из костного очага; б) присутствие кислотоустойчивых бактерий в материале костного очага; в) гистологическое подтверждение туберкулезного поражения кости.
Среди лабораторных данных обнаруживается повышение СОЭ (15–45 мм/ч) и СРБ, хотя возможны и нормальные показатели. Изменений лейкоцитарной формулы обычно нет, в отдельных случаях — увеличенное содержание лимфоцитов. Содержание иммуноглобулинов (IgG, IgA, IgM) в крови чаще соответствует возрастной норме. Иногда отмечается снижение функциональной активности лимфоцитов при стимуляции фитогемагглютинином.
Рентгенологически в начале заболевания выявляется остеопороз, через несколько недель — очаги лизиса и деструкции с минимальными реактивными изменениями окружающей костной ткани. Очаги в метафизах длинных костей иногда распространяются через зону роста на эпифиз. Периостальная реакция встречается редко, в ряде случаев обнаруживается невыраженная перифокальная зона склероза, редко наблюдаются мелкие секвестры. Иногда возможно выявление патологического перелома. При поражении грудных позвонков и грудины в средостении может быть выявлена перифокальная воспалительная реакция, симулирующая медиастинальную опухоль. При длительном течении заболевания развивается коллапс позвонка и деформация позвоночника. Таким образом, клинически и рентгенологически БЦЖ-остеомиелит не отличается от хронического неспецифического остеомиелита, имеющего под-острое и первично-хроническое течение.
Сканирование (технеций-99m) позволяет обнаружить накопление радиофармпрепарата в зоне поражения. Чувствительными методами для выявления костных очагов и изменений в окружающих мягких тканях являются КТ и МРТ, однако специфичность их невысока.
Выделение возбудителя при БЦЖ-остеомиелите сопряжено со значительными трудностями и бывает успешным примерно в половине случаев, когда культура дает рост микроба, не отличающегося от БЦЖ по морфологическим, биохимическим тестам и вирулентности, установленной на морских свинках. При этом выделенный штамм необходимо дифференцировать от вирулентной культуры микобактерий человеческого типа, атипичных микобактерий и кислотоустойчивых сапрофитов.
Метод выбора в диагностике БЦЖ-остеомиелита — молекулярный анализ нуклеотидов ДНК возбудителя при помощи полимеразной цепной реакции.
Изучение выделенной культуры на свинках, кроликах и мышах с последующим исследованием органов животных не выявляет макроскопических изменений, хотя при посеве выделяется культура, аналогичная по свойствам исходной. При гистологическом исследовании органов через 6 недель после заражения обнаруживается картина, характерная для вакцинного штамма БЦЖ — пролиферация ретикулоэндотелиальных клеток, гистиоцитарных элементов с наличием гигантских эпителиоидных клеток. Оценивая важность бактериологического исследования в диагностике БЦЖ-остеомиелита, необходимо иметь в виду его длительность, что затрудняет своевременное начало этиологически адекватного медикаментозного лечения.
Гистологическое изучение материала из очагов БЦЖ-остеомиелита выявляет гранулематозный процесс. При этом обнаруживаются эпителиоидные клетки, гигантские клетки Лангерганса и поля творожистого перерождения. Воспалительные инфильтраты состоят главным образом из лимфатических и плазматических клеток. В зонах некроза содержится значительное количество гранулоцитов. Необходимо отметить, что гистологическая картина напоминает пролиферативные и некротические очаги, инициированные туберкулезными бациллами человеческого типа.
Дифференциальную диагностику БЦЖ-остеомиелита необходимо проводить с гематогенным, туберкулезным, сифилитическим и грибковым остеомиелитом, а также опухолевым поражением, эозинофильной гранулемой, гистиоцитозом и костной кистой.
При лечении БЦЖ-остеомиелита целесообразно оперативное вмешательство (некрэктомия) с последующим глухим швом раны, которое одновременно с санацией очага позволяет получить материал для бактериологического и гистологического исследований. В очаге поражения обнаруживается грануляционная и некротическая ткань серого цвета с участками казеозного распада. При локализации очага в длинных костях необходимо бережное отношение к метаэпифизарной зоне роста ввиду возможности нарушения роста кости. Медикаментозное лечение заключается в длительной (до 1 года и более) специфической химиотерапии (рифампицин, тубазид и т. д.). Нецелесообразно использовать пиразинамид, так как все штаммы M. bovis резистентны к нему. Прогноз при лечении БЦЖ-остеомиелита благоприятный, ортопедические осложнения, как правило, отсутствуют.
Наблюдение 3. Девочка В., 1,5 года. В возрасте 1 год повысилась температура тела до 37,5°С. Госпитализирована в детское отделение областной больницы с диагнозом пневмония (рентгенологически не подтверждена). Проводилась антибиотикотерапия. Через 2 недели мать заметила у ребенка в с/3 грудины безболезненную полушаровидную припухлость диаметром 2 см. Диагноз хирурга — фиброма. Рекомендовано плановое оперативное лечение. Постепенно цвет кожи над припухлостью начал изменяться — вначале гиперемия, затем багрово-фиолетовый оттенок. Диагноз — абсцесс в области грудины.
При вскрытии выделился гной серого цвета, водянистый с крошковидными включениями. Посев роста не дал.
Лечение (перевязки, антибиотики) безуспешно, сформировался свищ. При зондировании выявлен дефект в грудине, свищевой ход распространяется в средостение. Ребенок переведен в ДХЦ Минска. Данные КТ: деструкция со сквозным дефектом с/3 грудины, наличие полости в переднем средостении прилежащей к грудине, перифокальная реакция мягких тканей. В анамнезе — прививка БЦЖ. Контакт с туберкулезным больным родители отрицают. Признаков туберкулезной инфекции не обнаружено. Диагноз — БЦЖ-остеомиелит грудины. Операция — некрэктомия грудины, санация очага воспаления в грудине и средостении. Посев удаленных тканей роста не дал. Гистологически — признаки туберкулезного воспаления. После специфической химиотерапии наступило выздоровление. Дефект грудины в течение 6 мес. заполнился костной тканью.
При выявлении остеомиелита у детей дошкольного возраста, имеющего подострое или первично-хроническое течение следует предполагать туберкулезную природу заболевания, в частности БЦЖ-остеомиелит, особенно при безуспешной терапии традиционными антибиотиками. Большое значение для эффективного лечения имеет ранняя диагностика, так как остеомиелиты, обусловленные различными микобактериями (M. tuberculosis, M. bovis и M. bovis БЦЖ) требуют разных протоколов медикаментозного лечения. При этом следует учесть факторы, затрудняющие диагностику:
БЦЖ-остеомиелит не относится к часто встречающимся заболеваниям, поэтому о нем редко вспоминают при дифференциальной диагностике;
после вакцинации и до появления симптомов БЦЖ-остеомиелита проходит длительный период (в среднем 1 год);
медленное развитие БЦЖ-остеомиелита при удовлетворительном состоянии ребенка и нормальной температуре тела обусловливает позднее обращение за медпомощью;
малая информативность лабораторных данных (СОЭ, СРБ и др.);
отсутствие патогномоничных рентгенологических костных изменений.
Важность установления точного этиологического диагноза для адекватной химиотерапии определяет целесообразность раннего хирургического вмешательства, преследующего две цели: забор материала из очага для бактериологического и гистологического исследований, ПЦР-диагностики; санацию патологического очага.
Основным средством активной специфической профилактики туберкулеза остается вакцина БЦЖ, ее применение предполагает педантичное выполнение медицинской манипуляции и строгий отбор детей для вакцинопрофилактики туберкулеза.
Осложнения вакцинации БЦЖ в большинстве случаев обусловлены:
• нарушением методики (превышение дозы, подкожное, внутримышечное введение);
• повышением реактогенности вакцины;
• вакцинацией новорожденных из групп перинатального риска.
Юрий АБАЕВ, профессор кафедры детской хирургии БГМУ, доктор мед. наукМедицинский вестник, 16 апреля 2009
Поделитесь
Источник
