Влияние прививок на иммунитете
© Сергей Бобылев/ТАСС
От вакцинации зависят миллионы жизней людей. Так будет продолжаться до тех пор, пока на Земле существуют вирусы и другие заболевания, которые сейчас удается контролировать при помощи вакцин. В России наиболее распространенные из них включены в Национальный календарь профилактических прививок. Однако большое число людей медлят с вакцинацией или вовсе отказываются от нее.
На эту тему
По данным Всемирной организации здравоохранения (ВОЗ), недоверие к вакцинации может быть следствием целого ряда факторов: сомнения в безопасности, недоверие специалистам, недостаток информации.
Эпидемиологи в свою очередь отмечают, что как только снижается число вакцинированных людей и ослабевает популяционный иммунитет, вирус поднимает голову. Пример — вспышки кори в Европе и на Украине в этом году.
Как действует вакцинация, почему ей нельзя пренебрегать и какие мифы о вакцинах существуют, ТАСС рассказали главный внештатный эпидемиолог Минздрава России, заведующий кафедрой эпидемиологии и доказательной медицины Первого МГМУ им. И.М. Сеченова Николай Брико и и.о. директора ГосНИИ особо чистых биопрепаратов ФМБА России Юрий Васильев.
По сути вакцинация — обучение иммунитета. Человеку вводят ослабленный вариант вируса или его компонент, а иммунная система атакует в ответ и запоминает, как сделала это. Антитела, которые появляются в результате вакцинации, при новой встрече с вирусом знают, как реагировать, и делают это намного быстрее. Иммунитет вырабатывается против конкретного заболевания.
Иммунитет бывает двух видов: врожденный, он же видовой, и приобретенный, который возникает в результате перенесенного заболевания (постинфекционный) или в результате вакцинации (поствакцинальный). Последний в свою очередь делят на индивидуальный и популяционный. Когда человеку делают прививку, к примеру, от кори, у него формируется индивидуальная невосприимчивость к этому заболеванию.
“Популяционный иммунитет, или коллективный, — объяснил эпидемиолог Брико, — это процент проиммунизированных людей в коллективе, городе, стране, у которых имеется иммунитет к тому или иному возбудителю. Он определяется специальными тестами, для каждой вакцины имеется свой набор тестов. Гарантированную защиту от инфекционной болезни обеспечивает охват населения иммунизацией 95%”.
Вакцины бывают живые и инактивированные. Для создания живых вакцин используются ослабленные штаммы болезнетворных организмов. А инактивированная вакцина состоит из убитых штаммов вируса, поэтому ее еще называют “убитой”. Самый распространенный способ введения вакцин — инъекционный, однако существуют вакцины пероральные (капли) и назальные.
По оценкам ВОЗ, иммунизация позволяет предотвращать ежегодно до 3 млн случаев смерти от вирусов.
“Любое медицинское вмешательство может привести к неблагоприятным реакциям. К сожалению, это факт, — отмечает Юрий Васильев. — Сейчас нет лекарств и процедур со стопроцентной безопасностью. Что касается вакцин, соотношение “польза-риск” очень сильно перевешивается в сторону пользы”.
По данным Центра по контролю над заболеваниями и их прекращением (США), осложнения в результате вакцинации случаются сравнительно реже, чем осложнения в результате перенесенных заболеваний.
“При использовании живой вакцины риск неблагоприятной реакции несколько выше, чем при использовании инактивированной, — добавил Васильев. — Поэтому их целесообразно применять в тех условиях, где вероятность заболеть без вакцинации опасной болезнью крайне высока. Речь идет в первую очередь о таких опасных для жизни заболеваниях, как желтая лихорадка и полиомиелит”. Например, в странах, где снижается риск дикого полиовируса, живая пероральная вакцина от полиомиелита заменяется на инактивированную полиовакцину. Васильев также отметил, что для вакцин, которые входят в национальный календарь прививок (АКДС, корь, краснуха, паротит, грипп и другие), риск осложнений минимальный.
По словам и.о. директора ГосНИИ особо чистых биопрепаратов ФМБА России, инактивированная вакцина, которая прошла все этапы контроля качества и вышла в гражданский оборот, в принципе не может ослабить иммунитет и дать инфекцию, потому что она инактивирована. “Если говорить на примере вакцины от гриппа: необходимо две недели для того, чтобы сформировался иммунитет, поэтому вполне может возникнуть ситуация, когда человек вакцинировался, а на следующий день у него проявились симптомы заболевания. Это означает, что человек несколько дней назад уже заразился, прошел инкубационный период, а причина этой инфекции связана не с вакциной, она связана с тем, что просто во временной плоскости это наложилось”, — пояснил Васильев.
Он отметил, что в каждом конкретном случае, если речь идет о вакцинации в течение сезона эпидемии, необходимо выяснять, чем именно заболел человек. “Может быть, это не грипп. Хотя иногда бывают случаи, когда новый штамм гриппа появляется в течение эпидсезона. Бывают случаи, когда врачи не соблюдают противопоказания и вакцинируют. Тем не менее даже при таком раскладе, даже частичный иммунитет позволит избежать тяжелой инфекции, госпитализации, осложнений”, — уточнил он.
Опасения, связанные с наличием в вакцинах органического соединения, содержащего ртуть, — тиомерсала — обязаны своим появлением экологическому активисту, племяннику американского президента Джона Ф. Кеннеди, адвокату Роберту Френсису Кеннеди — младшему. В 2005 году в журнале Rolling Stone появилась его статья “Смертельный иммунитет”, в которой автор утверждал, что правительство скрывает связь между тиомерсалом и аутизмом у детей. По данным ВОЗ, в состав некоторых вакцин действительно входит тиомерсал. На данный момент он используется в качестве консерванта для вакцин в многогодозовых флаконах (когда из одного флакона разными шприцами вакцинируют несколько человек). При этом, по данным Центра по контролю над заболеваниями и их прекращением (США) и ВОЗ, нет никаких доказательств, что то количество тиомерсала, которое используется в вакцинах, провоцирует аутизм или представляет собой другой риск для здоровья.
В России за проверку качества и безопасности иммунобиологических препаратов отвечает Росздравнадзор, с 2019 года ведомство намерено контролировать каждую партию вакцин, в соответствие с рекомендациями ВОЗ.
Эпидемиолог Брико убежден, что вакцины в некотором роде стали заложниками своего успеха: сейчас нет тех эпидемий, которые происходили до изобретения вакцин. Но и сейчас сохраняется опасность, что возбудитель может быть занесен с других территорий, где заболевания распространены или где сохраняется вероятность заболеть.
Пример из современной реальности: заболеваемость корью в странах Европы, которая выросла в 2017 году и продолжает расти в 2018 году. Брико напомнил, как в 2009 году в Таджикистане на фоне серьезных дефектов в организации иммунизации против полиомиелита возникла эпидемия, вызванная “диким” вирусом, занесенным из Индии. “Вакцинацию против оспы, например, мы прекратили, только когда мир убедился, что вируса оспы нет в природе”, — добавил Брико.
“Это очень опасная позиция, — убежден Николай Брико. — Если охват снижается, то повышается опасность того, что инфекция будет быстро распространяться в коллективе. Родители думают о возможных осложнениях, которые случаются крайне редко, но не думают о вполне реальной опасности заразиться инфекцией, возбудитель которой циркулирует среди населения или может быть занесен с других территорий”.
В конце концов, никто не гарантирует на 100%, что, к примеру, в самолете, где замкнутая система вентиляции, не окажется человек с ветрянкой, гриппом, краснухой или корью.
Когда клетки иммунной системы начинают атаковать собственный организм, это называется “аутоиммунное заболевание”. Риск развития аутоимунных заболеваний, связанных с вакцинацией, пока остается теоретическим — до сих пор нет никаких данных, которые бы подтвердили, что есть связь. Хотя роль вакцин в возникновении и развитии аутоиммунных заболеваний обсуждается довольно давно.
Поэтому на данный момент специалисты считают, что выбор между доказанной эффективностью вакцин и теоретическим риском развития аутоиммунных заболеваний стоять не должен. Клинические исследования, в которых сравнивалась заболеваемость в вакцинированных и невакцинированных группах людей, не показали роста аутоимунных заболеваний у тех, кто ранее был привит.
Вакцинация позволяет снизить риск развития некоторых онкологических заболеваний. Так, прививка от вируса папилломы человека (ВПЧ), который вызывает рак шейки матки, уже включена в национальные календари нескольких десятков стран. ВОЗ рекомендует эту прививку и в числе мер для борьбы с неинфекционными заболеваниями во всем мире. В целом, по данным ВОЗ, примерно каждый четвертый случай онкологического заболевания в мире (в странах с низким и средним уровнем дохода) связан с инфекциями, вызывающими рак, гепатит и ВПЧ.
“Сегодня успехи вакцинологии и биотехнологии фантастические, — отметил эпидемиолог Брико. — С помощью вакцин мы можем не только предупреждать инфекции. Показана принципиальная возможность конструирования вакцин против аллергических и аутоиммунных болезней, онкологических и соматических болезней, наркомании, курения”. По словам специалиста, на данный момент в мире разрабатывается около 500 вакцин от различных патологических состояний.
Это не так: кому-то повезет, и он перенесет болезнь в легкой форме, кто-то в тяжелой, а у кого-то могут возникнуть серьезные осложнения. Эксперты отметили, что предугадать это невозможно, это опасный способ получить иммунитет от инфекции. “В ряде случаев инфекции протекают очень тяжело, и они являются основной причиной инвалидизации детей, — пояснил главный эпидемиолог Минздрава России. — Поэтому ни в коей мере я бы не советовал родителям так поступать со своими детьми. Вакцинация формирует защитный иммунитет гораздо более безопасным способом. Частота осложнений и летальных исходов, когда ребенок инфицируется “диким” вариантом возбудителя, в сравнении с поствакцинальными осложнениями несопоставима”.
По словам Брико, необходимо сделать вакцины от всех инфекций, которые обозначены в национальном календаре профилактических прививок, а при планировании поездок за рубеж сделать прививку против инфекций, регистрируемых в стране, куда вы едете.
Ежегодная вакцинация против гриппа позволяет предупредить заболеваемость и существенный социально-экономический ущерб. Грипп — это тяжелая инфекция с серьезными осложнениями, особенно у детей, беременных женщин и пожилых людей с различными хроническими заболеваниями. “Пожилые люди, лица с хроническими заболеваниями должны быть привиты против гриппа и пневмококковой инфекции, среди них наиболее высокий риск осложнений”, — добавил эпидемиолог.
В материале также использовались данные ВОЗ, американского Центра по контролю над заболеваниями и их прекращением, Минздрава России и Роспотребнадзора РФ.
Инна Финочка
Источник
О том, какие мифы о вакцинации правдивы и какие прививки нужно делать взрослым, «АиФ-Воронеж» рассказала врач-инфекционист и организатор научно-популярного «Медицинского лектория для всех» Дарья Астапченко.
Все прививки делают в детстве
– Какие существуют мифы о прививках?
Дарья Астапченко: Миф первый – прививки перегружают естественный иммунитет. Некоторые люди считают, что прививки могут ослабить иммунитет. На самом деле это не так. Тут важно понимать принцип работы вакцины. Он основан на свойстве иммунной системы вырабатывать специальный белок – антитело – в ответ на инфекцию. В ответ на введение вакцины с ослабленными, убитыми или генно-модифицированными инфекционными агентами иммунная система организма самостоятельно вырабатывает антитела, которые помогут при встречи с реальным возбудителем.
Научно доказано, что одновременное введение несколько вакцин не оказывает перегрузки на иммунитета ребёнка. Ежедневно дети подвергаются воздействию нескольких сотен инородных веществ, на каждое из них иммунная система даёт свою реакцию. Современные комбинированные вакцины содержат в разы меньше антигенов, чем одна цельноклеточная вакцина АКДС.
Простой приём пищи вводит новые антигены в организм, а многочисленные бактерии уже живут на коже, в полостях рта, носа и кишечника. Ребёнок подвергается воздействию значительно большего числа антигенов в результате простуды или ангины, чем при введении вакцины.
Миф второй – я не болею, значит мне не нужна прививка. Если человек не делает прививку, то он может не заболеть за счет коллектива, который его окружает. Людей, которым нельзя делать прививки по медицинским показаниям, защищает коллективный иммунитет. Не лишайте их этого.
Еще один миф – можно всё равно заболеть, даже если сделал прививку. Риск сделать прививку и заболеть вирусом существует. Но если человек похватил болезнь после прививки, это не значит, что из-за неё.
Наконец, четвертый миф – все прививки были сделаны в детстве. Лучше на всякий случай перепроверить – многие вирусы во взрослом возрасте переносятся труднее.
От дифтерии до гриппа
– Какие плановые прививки необходимы взрослым людям?
– Национальный календарь прививок наглядно показывает, какими прививками государство бесплатно обеспечивает взрослых людей.
Против дифтерии и столбняка рекомендуется повторять прививку один раз в десять лет. Столбняк – опасная инфекция, количество летальных случаев от нее доходит до 60%. Ее развитию может способствовать плохо обработанная рана, давно сделанная прививка и нахождение в тропической стране с недоступной медицинской помощью. Смертельный исход очень вероятен, и без своевременного лечения его частота достигает 70–90%. Лечение столбняка в палате интенсивной терапии заключается в нейтрализации столбнячного токсина, борьбой с судорогами, искусственная вентиляция лёгких при нарушении дыхания.
Последняя вспышка дифтерии в России произошла в 1990-е годы, поскольку процент неиммунных лиц сохранился, то риск заболеть есть. Если до 35 лет не были сделаны две прививки от кори, то нужно их сделать. Если человек находится в группе повышенного риска, срок вакцинации продлевается до 55 лет.
Прививку от гриппа лучше делать каждый год, так как вирус постоянно мутирует и видоизменяется. Вакцинироваться лучше в октябре, тогда антитела успеют выработаться к периоду распространения вируса. Грипп опасен своими осложнениями – пневмонией, дыхательной недостаточностью, длительной астенией.
С 1998 года трёхкратная вакцинация от гепатита B также введена в Национальный календарь прививок. Хроническая форма этого заболевания постепенно приводит к циррозу печени. Сейчас гепатитом B болеют не только социально неблагополучные лица, но и обычные люди, которые могут заразиться через контакт с кровью больного человека, плохо простерилизованные инструменты и так далее. Гепатит B – это социально значимая болезнь, поэтому до 55 лет прививку от него бесплатно обеспечивает государство.
Прививка против краснухи актуальна для беременных женщин. Это инфекционное заболевание может стать причиной выкидышей, преждевременных родов или патологий плода. Две дозы обеспечивают защиту до ста процентов. От краснухи девушки до 25 лет смогут вакцинироваться бесплатно. Если вы не знаете, была ли у вас прививка, то можно сдать анализ на напряжённость иммунитета, и это выяснить.
Кстати, чёрная оспа была полностью ликвидирована благодаря вакцинации.
– Кому нужна ежегодная прививка от гриппа?
– Беременным женщинам, детям от шести месяцев до пяти лет, пожилым людям старше 65 лет, работникам здравоохранения, образования транспортной сферы, коммунальных служб, студентам, военнослужащим. Все желающие могут прийти и бесплатно сделать прививку от гриппа.
– А какие необходимы прививки по эпидемиологическим показаниям?
– От гепатита А должны иметь прививки определенные группы лиц: медики, воспитатели в детских садах, повара, работники водоканала, путешественники и представители других профессий, с которыми связан больший риск заболеть и распространять инфекцию. Гепатит А – болезнь грязных рук. Она неприятна тем, что у человека может развиться желтуха и воспаление печени. Примечательно, что в США рекомендуют делать прививку от гепатита А при въезде в Россию.
Пневмококковая инфекция – прививку от неё делают бесплатно людям старше 65 лет. Она может проявляться в виде менингита, отита, сепсиса.
От менингококковой инфекции нужно делать прививку людям, находящимся в очагах инфекции, в эндемичных регионах (где превышен порог заболеваемости), призывникам. Подхватив вирус, взрослый человек может не заболеть менингитом, но заразит при этом своих детей. На одного заболевшего приходится до ста носителей.
В Воронежской области клещи не переносят вирус клещевого энцефалита. Но если вы поедете на Алтай, в Карелию или Сибирь, то вакцинация будет необходима.
– Какие существуют противопоказания к вакцинации?
– К временным противопоказаниям относят беременность (живые вакцины), обострения и рецидивы хронических заболеваний, ОРВИ. Среди абсолютных противопоказаний: сильная аллергия на предыдущее введение вакцины, тяжёлые иммунодефициты.
Источник
https://ria.ru/20210410/vaktsinatsiya-1727569411.html
Не опаснее гриппа? Развеиваем мифы и слухи о коронавирусе и вакцинах
Не опаснее гриппа? Развеиваем мифы и слухи о коронавирусе и вакцинах
Нельзя доверять быстро разработанным вакцинам, лучше переболеть, чем привиться, — об этом твердят по всему миру. В интернете развивают активность коронаскептики РИА Новости, 10.04.2021
2021-04-10T08:00
2021-04-10T08:00
2021-04-10T08:00
наука
вакцина “ковивак”
вакцина “эпиваккорона”
вакцина “спутник v”
коронавирус в россии
коронавирус covid-19
иммунитет
биология
здоровье
/html//[@name=’og:title’]/@content
/html//[@name=’og:description’]/@content
https://cdn25.img.ria.ru/images/07e5/04/09/1727584033_0:145:1650:1073_1920x0_80_0_0_4fab033ac6f8365b3858d617eec78c9b.jpg
МОСКВА, 10 апр — РИА Новости, Татьяна Пичугина. Нельзя доверять быстро разработанным вакцинам, лучше переболеть, чем привиться, — об этом твердят по всему миру. В интернете развивают активность коронаскептики и антиваксеры. К каким мнениям о ковиде стоит прислушаться, а к каким — нет — в материале РИА Новости.Миф: “COVID-19 не опаснее гриппа”Это мнение озвучивают разные люди с самого начала пандемии. Теперь его можно проверить, располагая оценками летальности болезней. Для этого нужно посчитать соотношение числа смертей от ковида с количеством инфицированных.”Получается около 1,8 процента. По сезонному гриппу аналогичные показатели — меньше одного процента. То есть летальность COVID-19 выше. Однако могут остаться сомнения в согласованности данных по времени и методике фиксации случаев”, — отмечает Александр Березняцкий, старший научный сотрудник лаборатории моделирования социально-экономических систем Научно-исследовательского объединения РЭУ им. Г. В. Плеханова.Другой способ сравнить летальность коронавирусной инфекции и гриппа — посмотреть, как изменилась смертность в конкретном месяце относительно предыдущего года. “За период с 2005-го всего два случая аномалий — значительного превышения границы стандартного отклонения интересующей нас величины. Первый — август 2010-го: рост смертности в России в период задымления от лесных и торфяных пожаров по всей стране, по всей видимости, из-за осложнений при заболеваниях дыхательных путей и сердечно-сосудистой системы. Второй случай — эпидемия COVID-19. Рассматриваемый период охватывает все сезоны гриппа, и можно сделать выводы о более высокой летальности COVID-19”, — говорит Березняцкий.Кстати, при гриппе, как и при COVID-19, риск тяжелых осложнений и смертность выше среди возрастного населения. В России больше десяти лет назад изменили тактику вакцинирования от гриппа. Раньше прививали здоровых работающих людей, молодых и среднего возраста. Сейчас в первую очередь — группы риска, куда входят и пожилые, и люди с хроническими соматическими заболеваниями. Опыт вакцинации этих категорий в нашей стране очень большой.Миф: “Вакцины от коронавируса разработали слишком быстро”Только на первый взгляд. На самом деле нынешнему прорыву предшествовали десятки лет работы над экспериментальными препаратами. Российские вакцины “Спутник V” и “ЭпиВакКорона” основаны на методах, проверенных во время вспышки лихорадки Эбола.Несмотря на то что вирус известен с 1976-го, все попытки создать вакцину проваливались еще до испытаний на человеке. В 1995 году ученые из “Вектора” вместе с немецкими коллегами открыли особенности биосинтеза главного гликопротеина Эболы — вирусного белка, на который вырабатывается иммунитет. Дело сдвинулось с мертвой точки. Но, когда в 2014-м в Конго вновь случилась вспышка этой смертельной болезни, ни одной вакцины не было.ВОЗ призвала к срочной разработке препарата. Многие научные группы выбрали инновационный подход на основе вирусного вектора, который дает более сильный иммунный ответ при двукратном или однократном введении. Геном безопасного для человека вируса модифицируют так, что он несет в себе ген гликопротеина Эболы и показывает его иммунной системе. В качестве носителя-вектора взяли аденовирусы — хорошо изученные благодаря использованию в генной терапии.Лучший эффект давала прививка двумя дозами. Но проблема в том, что в организме вырабатывался иммунитет на сам векторный носитель, поэтому вторая доза с ним могла не сработать. Вот почему появились комбинированные вакцины — в каждой дозе разные вирусные векторы. В Центре Гамалеи создали и испытали две такие вакцины: на основе аденовируса пятого серотипа и комбинированную с вирусом везикулярного стоматита.В “Векторе” пошли другим путем и разработали против Эболы пептидную вакцину. Вместо гликопротеина выбрали его небольшие участки (пептиды), самые иммуногенные. В качестве носителя взяли не целый вирус, как в векторной вакцине, а только один белок. Соединили все это вместе химическим путем и добавили адъюванты — вещества, усиливающие иммунный ответ.Когда в 2019-м в Конго началась новая вспышка Эболы, в мире было четыре зарегистрированные вакцины — две из них российские.”Очевидно, что полученный опыт используют в дальнейшем для своевременной разработки вакцин против других опасных вирусных инфекций, для которых отсутствуют профилактические средства (тяжелый острый респираторный синдром и ближневосточный респираторный синдром, вызываемый коронавирусами; болезнь, вызванная вирусом Зика, и другие)”, — отмечали авторы из Центра Гамалеи еще в 2017 году. Так оно и случилось. Разработки российских ученых против Эболы легли в основу вакцин против коронавирусной инфекции — “ГамКовидВак” и “ЭпиВакКорона”.Миф: “Пожилым лучше ждать вакцину без побочных эффектов”Вакцины с живым вирусом, такие как “Спутник V”, убитым или ослабленным, как “КовиВак” производства Центра Чумакова, вызывают минимальный инфекционный процесс: концентрация вируса в дозе невелика и он не может реплицироваться. Все же это, по сути, контролируемое заражение. Неудивительно, что у человека проявляются симптомы простуды, которые, впрочем, быстро проходят.Для сравнения: в мире вакцины от гриппа в основном инактивированные и живые. По данным ВОЗ, их эффективность — порядка 60 процентов. Для профилактики возрастного населения рекомендуют инактивированные препараты. Они снижают число госпитализаций, развития пневмоний и смертности (по разным данным, на 50-80 процентов).Организм пожилых не так активно реагирует на введение вакцины из-за ослабленного иммунитета. Часто у них меньше побочных эффектов, чем у молодых. Согласно опубликованным в The Lancet данным, по третьей фазе клинических испытаний вакцины от Гамалеи эффективность у людей старше 60 лет — 91,8 процента. Это выше, чем в среднем по всем участникам — 91,6. Пожилые хорошо переносили обе дозы. Несколько случаев серьезных осложнений не были связаны с вакцинацией.Многие врачи обращают внимание, что риск тяжелого течения ковида и смерти от него гораздо выше, чем риск от прививки. Вот что пишет главный врач ГКБ № 71 Москвы Александр Мясников в телеграм-канале: “Простая логика: в первую очередь защита нужна тем, кто в ней особенно нуждается! От ковида в 99,99 процента случаев умирают пожилые люди с хроническими болезнями. Им ли бояться боли в месте укола и незначительного повышения температуры?! У них ставки совсем другие! Они могут следующую волну просто не пережить! Поймите, обострения хронических болезней вакцинация не вызывает!”Факт: вакцинированным нельзя алкогольС началом профилактической кампании вице-премьер Татьяна Голикова заявляла, что при вакцинации от коронавирусной инфекции необходимо ограничить потребление алкоголя, поскольку он угнетает иммунитет. Из-за этого препарат может не так хорошо сработать. Та же информация встречается в СМИ со ссылками на главу Центра Гамалеи академика Гинцбурга.Научных исследований на этот счет не так много. Недавно их обзор сделали ученые из Медицинского колледжа Университета штата Огайо в США. “Люди, живущие в стрессе, часто подвержены вредным привычкам. Курят, плохо питаются, недосыпают, ведут сидячий образ жизни, выпивают. Нездоровое поведение может напрямую влиять на ответ организма на вакцину или опосредованно его менять”, — пишут авторы статьи. Они приводят данные экспериментов на приматах, у которых небольшие количества алкоголя несколько улучшали образование антител после прививки. А вот у злоупотребляющих спиртным участников вакцинации против гепатита В антительный ответ не сформировался.Факт: прививка не гарантирует полную защиту от коронавирусаНи одна из разрешенных к использованию вакцин в мире не защищает от инфекции на сто процентов. Всегда есть небольшое число людей, которые заразились COVID-19 после прививки. Играет роль сочетание множества факторов, в том числе случайных. Так, из 21 тысячи участников испытаний “Спутник V” 97 случаев заражения произошло в течение 21 дня после первой дозы. При этом в группе вакцинированных не было ни одного среднего и тяжелого течения болезни, что говорит о высокой защите.Минздрав России рекомендует после вакцинации соблюдать все правила профилактики, в том числе носить маски и сохранять социальную дистанцию.Эксперты Центров по контролю и профилактике заболеваний США оценивают риск заболеть COVID-19 и заразить других у тех, кто получил обе дозы, как низкий, но не нулевой. Привитым необходимо соблюдать масочный режим и дистанцирование — в разумных пределах.
https://ria.ru/20210407/vaktsinatsiya-1604433285.html
https://ria.ru/20210320/vaktsinatsiya-1602053634.html
РИА Новости
internet-group@rian.ru
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
2021
РИА Новости
internet-group@rian.ru
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
Новости
ru-RU
https://ria.ru/docs//copyright.html
https://xn--c1acbl2abdlkab1og.xn--p1ai/
РИА Новости
internet-group@rian.ru
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
https://cdn22.img.ria.ru/images/07e5/04/09/1727584033_95:67:1530:1143_1920x0_80_0_0_41f4bddbe3df03feedd33e9f64d43261.jpg
РИА Новости
internet-group@rian.ru
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
РИА Новости
internet-group@rian.ru
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
вакцина “ковивак”, вакцина “эпиваккорона”, вакцина “спутник v”, коронавирус в россии, коронавирус covid-19, иммунитет, биология, здоровье
МОСКВА, 10 апр — РИА Новости, Татьяна Пичугина. Нельзя доверять быстро разработанным вакцинам, лучше переболеть, чем привиться, — об этом твердят по всему миру. В интернете развивают активность коронаскептики и антиваксеры. К каким мнениям о ковиде стоит прислушаться, а к каким — нет — в материале РИА Новости.
Миф: “COVID-19 не опаснее гриппа”
Это мнение озвучивают разные люди с самого начала пандемии. Теперь его можно проверить, располагая оценками летальности болезней. Для этого нужно посчитать соотношение числа смертей от ковида с количеством инфицированных.
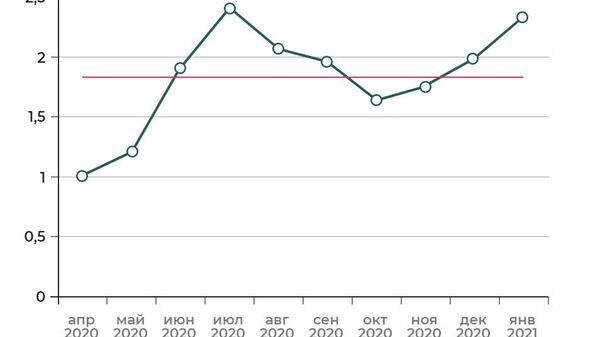
“Получается около 1,8 процента. По сезонному гриппу аналогичные показатели — меньше одного процента. То есть летальность COVID-19 выше. Однако могут остаться сомнения в согласованности данных по времени и методике фиксации случаев”, — отмечает Александр Березняцкий, старший научный сотрудник лаборатории моделирования социально-экономических систем Научно-исследовательского объединения РЭУ им. Г. В. Плеханова.
Другой способ сравнить летальность коронавирусной инфекции и гриппа — посмотреть, как изменилась смертность в конкретном месяце относительно предыдущего года. “За период с 2005-го всего два случая аномалий — значительного превышения границы стандартного отклонения интересующей нас величины. Первый — август 2010-го: рост смертности в России в период задымления от лесных и торфяных пожаров по всей стране, по всей видимости, из-за осложнений при заболеваниях дыхательных путей и сердечно-сосудистой системы. Второй случай — эпидемия COVID-19. Рассматриваемый период охватывает все сезоны гриппа, и можно сделать выводы о более высокой летальности COVID-19”, — говорит Березняцкий.
Кстати, при гриппе, как и при COVID-19, риск тяжелых осложнений и смертность выше среди возрастного населения. В России больше десяти лет назад
изменили
тактику вакцинирования от гриппа. Раньше прививали здоровых работающих людей, молодых и среднего возраста. Сейчас в первую очередь — группы риска, куда входят и пожилые, и люди с хроническими соматическими заболеваниями. Опыт вакцинации этих категорий в нашей стране очень большой.
© Научно-исследовательское объединение “РЭУ им. Г.В. Плеханова”
Синий график — летальность COVID-19 в процентах. Красная линия — среднее значение летальности.

1 из 2
Синий график — летальность COVID-19 в процентах. Красная линия — среднее значение летальности.
© Научно-исследовательское объединение “РЭУ им. Г.В. Плеханова”
Прирост общего количества умерших (тысяч человек) относительно соответствующего периода предыдущего года. Красный пунктир — стандартное отклонение прироста общего количества умерших.
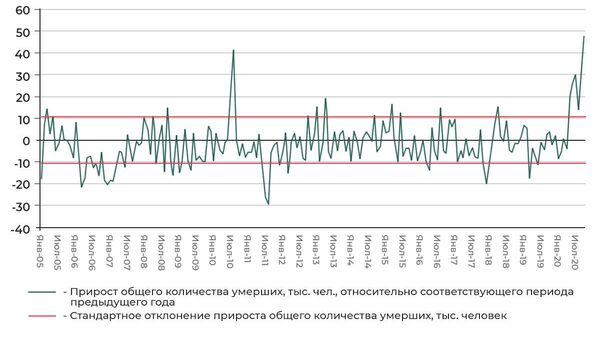
2 из 2
Прирост общего количества умерших (тысяч человек) относительно соответствующего периода предыдущего года. Красный пунктир — стандартное отклонение прироста общего количества умерших.
1 из 2
Синий график — летальность COVID-19 в процентах. Красная линия — среднее значение летальности.
2 из 2
Прирост общего количества умерших (тысяч человек) относительно соответствующего периода предыдущего года. Красный пунктир — стандартное отклонение прироста общего количества умерших.
Миф: “Вакцины от коронавируса разработали слишком быстро”
Только на первый взгляд. На самом деле нынешнему прорыву предшествовали десятки лет работы над экспериментальными препаратами. Российские вакцины “Спутник V” и “ЭпиВакКорона” основаны на методах, проверенных во время вспышки лихорадки Эбола.
Несмотря на то что вирус известен с 1976-го, все попытки создать вакцину проваливались еще до испытаний на человеке. В 1995 году ученые из “Вектора” вместе с немецкими коллегами открыли особенности биосинтеза главного гликопротеина Эболы — вирусного белка, на который вырабатывается иммунитет. Дело сдвинулось с мертвой точки. Но, когда в 2014-м в Конго вновь случилась вспышка этой смертельной болезни, ни одной вакцины не было.
ВОЗ призвала к срочной разработке препарата. Многие научные группы выбрали инновационный подход на основе вирусного вектора, который дает более сильный иммунный ответ при двукратном или однократном введении. Геном безопасного для человека вируса модифицируют так, что он несет в себе ген гликопротеина Эболы и показывает его иммунной системе. В качестве носителя-вектора взяли аденовирусы — хорошо изученные благодаря использованию в генной терапии.
Лучший эффект давала прививка двумя дозами. Но проблема в том, что в организме вырабатывался иммунитет на сам векторный носитель, поэтому вторая доза с ним могла не сработать. Вот почему появились комбинированные вакцины — в каждой дозе разные вирусные векторы. В Центре Гамалеи создали и испытали две такие вакцины: на основе аденовируса пятого серотипа и комбинированную с вирусом везикулярного стоматита.
В “Векторе” пошли другим путем и разработали против Эболы пептидную вакцину. Вместо гликопротеина выбрали его небольшие участки (пептиды), самые иммуногенные. В качестве носителя взяли не целый вирус, как в векторной вакцине, а только один белок. Соединили все это вместе химическим путем и добавили адъюванты — вещества, усиливающие иммунный ответ.
Когда в 2019-м в Конго началась новая вспышка Эболы, в мире было четыре зарегистрированные вакцины — две из них российские.
“Очевидно, что полученный опыт используют в дальнейшем для своевременной разработки вакцин против других опасных вирусных инфекций, для которых отсутствуют профилактические средства (тяжелый острый респираторный синдром и ближневосточный респираторный синдром, вызываемый коронавирусами; болезнь, вызванная вирусом Зика, и другие)”, —
отмечали
авторы из Центра Гамалеи еще в 2017 году. Так оно и случилось. Разработки российских ученых против Эболы легли в основу вакцин против коронавирусной инфекции — “ГамКовидВак” и “ЭпиВакКорона”.
Миф: “Пожилым лучше ждать вакцину без побочных эффектов”
Вакцины с живым вирусом, такие как “Спутник V”, убитым или ослабленным, как “КовиВак” производства Центра Чумакова, вызывают минимальный инфекционный процесс: концентрация вируса в дозе невелика и он не может реплицироваться. Все же это, по сути, контролируемое заражение. Неудивительно, что у человека проявляются симптомы простуды, которые, впрочем, быстро проходят.
Для сравнения: в мире вакцины от гриппа в основном инактивированные и живые. По данным ВОЗ, их эффективность — порядка 60 процентов. Для профилактики возрастного населения рекомендуют инактивированные препараты. Они снижают число госпитализаций, развития пневмоний и смертности (по разным данным, на 50-80 процентов).
Организм пожилых не так активно реагирует на введение вакцины из-за ослабленного иммунитета. Часто у них меньше побочных эффектов, чем у молодых. Согласно опубликованным в The Lancet
данным,
по третьей фазе клинических испытаний вакцины от Гамалеи эффективность у людей старше 60 лет — 91,8 процента. Это выше, чем в среднем по всем участникам — 91,6. Пожилые хорошо переносили обе дозы. Нес?
