Какую прививку делают в 1 месяц в ножку в ляшечку

Гришина Александра Николаевна,
Врач-терапевт
Дата публикации: 26.08.2020
От чего прививка АКДС
АКДС – прививка, которая защищает сразу от трех опасных инфекционных заболеваний. Она считается основной для детей грудного возраста, однако переносится не очень легко. Родители могут сами выбирать какую вакцину колоть – российского или зарубежного производства, но в чем между ними разница и какая лучше, наверняка не знают.
АКДС расшифровывается как адсорбированная коклюшно-дифтерийно-столбнячная вакцина. Из расшифровки становится понятно, от чего она защищает.
Вакцина способствует формированию иммунитета от трех инфекционных болезней, которые встречаются как у взрослых, так и у детей – от столбняка, коклюша и дифтерии.
Почему так важно колоть АКДС? Болезни, от которых защищает прививка, приводят к тяжелым последствиям, высока вероятность летального исхода. Например, до введения обязательной вакцинации смертность от столбняка составляла 90%, от дифтерии – 25%. Хоть от коклюша дети умирают редко, однако болезнь имеет тяжелое течение, нередко приводит к осложнениям в виде бронхита, пневмонии, плеврита.

В каком возрасте делают прививку
Коклюш и дифтерия по праву считаются детскими заболеваниями, хотя иногда ими болеют и взрослые. Но именно дети младшего возраста тяжелее всего переносят болезнь, поэтому прививка АКДС делается грудничкам. Чем раньше будет завершен курс иммунизации, тем меньший риск заражения.
Ребенку делают 3 прививки АКДС, каждую последующую дозу вводят не ранее, чем через 1,5 месяца. Детям до 4-х лет укол делают в переднюю часть бедра, старше 4-х лет – в дельтовидную мышцу плеча.
Вам может быть интересно: Почему рождение ребенка не всегда в радость?

Необходимо строго придерживаться графика вакцинации, иначе не сформируется стойкий иммунитет.
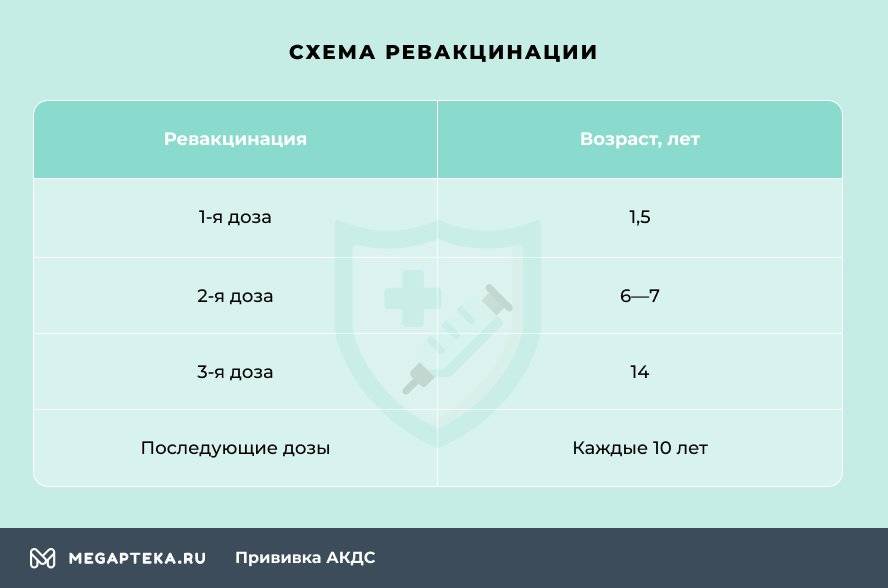
Через год после введения третьей дозы проводится первая ревакцинация, в 6-7 лет – вторая, в 14 лет – третья. Взрослым необходимо проходить ревакцинацию АКДС каждые 10 лет, поскольку введенная вакцина защищает от болезней на 5-7 лет.
Вакцинация проводится АКДС вакциной, ревакцинация для детей в возрасте 4-6 лет – АДС-анатоксином, для детей старше 6 лет – АДС-М-анатоксином.
Препараты для ревакцинации не содержат коклюшного компонента, поэтому легче переносятся.
Какие реакции возможны на АКДС
Вакцинация – это стресс для организма, удар по иммунной системе, поэтому не исключены негативные реакции на АКДС. Чтобы избежать излишних волнений, необходимо знать, какие возможны побочные действия.
Бесклеточные вакцины оказывают более мягкое воздействие, поэтому не вызывают бурных реакций.
Наиболее частым осложнением вакцинации является повышение температуры тела. Чаще речь идет о субфебрилитете, реже температурные показатели достигают 38-39 ˚С. Температура на фоне введения АКДС держится не более трех суток, с легкостью сбивается жаропонижающими.
Легче всего переносится первая прививка, сделанная в 3 месяца. Каждая последующая АКДС переносится тяжелее. Самые выраженные реакции могут быть на третью прививку.
Помимо высокой температуры, возникают такие побочные эффекты:
- ухудшение аппетита
- слабость, сонливость
- болезненность в месте укола, тянущая боль, распространяющаяся на всю ногу
- фебрильные судороги
- образование шишки в месте инъекции (уплотнение исчезает самостоятельно в течение 1-2 месяцев)
- аллергические реакции в виде крапивницы, отека Квинке
Если высокая температура после прививки держится больше двух дней, необходимо обращаться в больницу. При судорогах или развитии тяжелой аллергической реакции необходимо срочно вызывать скорую помощь.
В 1% случаев использования цельноклеточной АКДС возникают осложнения:
- тяжелые аллергические реакции (анафилактический шок, отек Квинке)
- энцефалит, менингит
- синдром острой дыхательной недостаточности
- нарушение сердечного ритма
- снижение или повышение артериального давления
- судороги, парез
Появление поствакцинальных осложнений может быть связано не только с реакцией иммунной системы, но и с наличием противопоказаний к введению вакцины.
Подписывайтесь на Мегасоветы
и читайте полезные статьи о здоровье каждую неделю
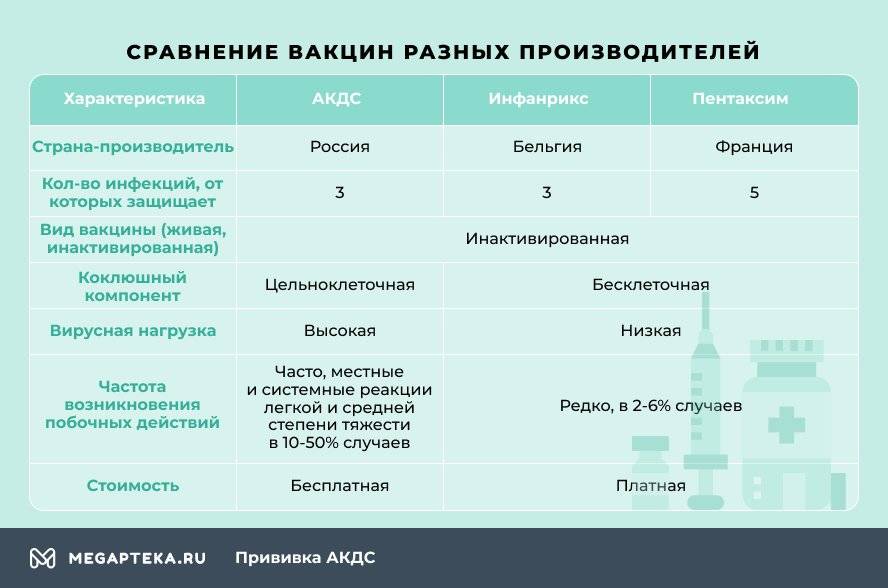
Какие вакцины АКДС бывают
Прививаться нужно обязательно, а вот какую вакцину выбрать? Основных три:
- АКДС. Это вакцина российского производства.
- Пентаксим. Комбинированная вакцина французского производства защищает сразу от пяти инфекционных заболеваний – столбняк, коклюш, дифтерия, полиомиелит и гемофильная инфекция (ХИБ).
- Инфанрикс. Это комбинированная вакцина от коклюша, столбняка и дифтерии бельгийского производства.
Отличаются эти вакцины не только страной-производителем и, конечно же, ценой, но и вирусной нагрузкой. Это и есть основной фактор, влияющий на выбор.
Сравнительный анализ вакцин
Чем Пентаксим отличается от АКДС? В отличие от российской, зарубежные вакцины бесклеточные, они содержат только белок коклюшного микроорганизма. Благодаря этому они легче переносятся детьми, реже вызывают негативные реакции. Даже если взять Пентаксим, который одновременно защищает от 5, а не от 3 инфекционных болезней, то он оказывает более мягкое воздействие на организм, нежели АКДС.
Российская вакцина цельноклеточная, содержит мертвые клетки коклюшного компонента, который становится причиной поствакцинальных осложнений.

Какую вакцину лучше выбрать
При вакцинации зарубежными препаратами снижается вирусная нагрузка. У Инфанрикса она минимальная, всего 7 антигенов, у Пентаксима 26, а у АКДС – 3002.
Подсчет проводился исходя из следующего:
- цельноклеточный коклюшный компонент – 3 тыс. антигенов
- антигены коклюша в бесклеточной вакцине – 1-5 шт.
- полиомиелите – 15 шт.
- ХИБ – 2 шт.
- столбняка – 1 шт.
- дифтерии – 1 шт.
Вместе с антигенной нагрузкой снижается риск поствакцинальных осложнений. Но не уменьшается ли эффективность вакцинации?
С точки зрения формирования иммунитета к инфекционным болезням предпочтение отдают цельноклеточным вакцинам. Их эффективность достигает 100%, они обеспечивают более продолжительную защиту – до 5-7 лет. Однако вводимые антигены вызывают сильную реакцию организма, из-за этого количество противопоказаний и побочных действий больше.
Часто болеющим детям, малышам, в анамнезе которых есть аллергические заболевания, иммунодефицитные состояния, хронические болезни, рекомендуется введение бесклеточных вакцин. Они более безопасные, редко вызывают негативные реакции, формируют защиту на 4-6 лет, а иммуногенность (эффективность) составляет 83-100%.
Единственный недостаток зарубежных вакцин – их нужно покупать самостоятельно. Согласно Национальному календарю прививок бесплатно можно проходить вакцинацию только отечественной АКДС.
Приложение Мегаптека.ру знает, в какой аптеке есть ваше лекарство
Отправить смс со ссылкой на установку?
Что делать после прививки
Если ребенок подвержен аллергическим реакциям, то первые 30 минут необходимо находиться под медицинским наблюдением. Придя домой, лучше принять противоаллергическое средство и дать препарат из группы НПВС, например, Нурофен. Лекарство будет действовать не только как жаропонижающее, но и обезболивающее, поскольку первые сутки может сильно болеть нога. Первые 2-3 дня необходимо регулярно измерять температуру тела. Сбивать ее по необходимости.
При температуре выше 38˚С у грудничка нужно давать жаропонижающее, поскольку есть риск фебрильных судорог.
Что еще необходимо делать после АКДС? Важно придерживаться гипоаллергенного питания, употреблять больше жидкости.
Гулять на улице после АКДС можно, но только в тех местах, где нет людей. На фоне вакцинации снижается иммунитет, поэтому повышается вероятность респираторных заболеваний.
Если в месте инъекции появилась большая шишка, которая самостоятельно не уменьшается в течение 2-3 недель, можно делать компрессы с магнезией. Это ускорит рассасывание.
Чего нельзя делать после прививки АКДС
После вакцинации нельзя делать следующее:
- мочить место укола в первый день
- париться, принимать горячую ванну в первые 2-3 суток (лучше мыться под душем)
- перегреваться или переохлаждаться
- перекармливать ребенка
- вводить в рацион новую пищу
- употреблять продукты-аллергены
- гулять в местах большого скопления людей
Из-за поствакцинальных осложнений АКДС вызывает страх. Однако нужно включить здравый рассудок и понимать, что негативные реакции после введения вакцины можно предотвратить, а вот защититься от смертельно-опасных болезней иным способом нельзя!
Установите бесплатное мобильное приложение Megapteka.ru
Мы отправим на ваш номер sms со ссылкой на установку
Источник
От каких инфекций прививают детей до года?
После рождения младенец сталкивается с бактериями и вирусами, которые могут проникнуть в организм при дыхании, питании, познании окружающего мира и даже в момент родов. Некоторые болезнетворные микроорганизмы способны вызвать тяжелые заболевания с высокими рисками инвалидности и смерти. Поэтому уже на первом году жизни в большинстве стран мира дети получают защиту от опасных инфекций с помощью вакцин.
В России, согласно Национальному календарю профилактических прививок, на первом году жизни ребенок получает вакцины от таких инфекций:
- Гепатит B. Это вирусное заболевание, которое поражает печень. У детей до года гепатит B в 80-90% случаев переходит в хроническую форму и в последующем приводит к циррозу печени и раку. Передача вируса ребенку возможна через плаценту и в родах через кровь, а также с грудным молоком, при повреждении кожи и слизистых, медицинских вмешательствах, переливании крови. Противники вакцинации могут утверждать, что эта прививка детям до года не нужна, ведь большинство беременных проходит обследование на гепатит В и при отсутствии инфицирования матери передача вируса новорожденному невозможна. На самом деле будущая мама может заразиться гепатитом B незадолго до родов (например, половым путем, после посещения стоматолога, гинеколога). Прививают новорожденных от гепатита B в первые сутки после рождения, затем в 1 и 6 месяцев. Вакцинацию проводят внутримышечно в верхнюю треть бедра. Детей из групп риска по гепатиту прививают 4 раза, последний раз – в год.
- Туберкулез. Эта инфекция продолжает входить в первые 10 причин смерти в мире. Ежегодно возрастает число форм с множественной лекарственной устойчивостью. Первую профилактику туберкулеза проводят в роддоме на 3-5 день жизни вакциной БЦЖ (от первых латинских букв названия бациллы Кальметта-Герена), ревакцинация в 6-7 лет. БЦЖ не дает 100% защиты от инфицирования туберкулезной палочкой в будущем, но значительно снижает риски возникновения тяжелых форм заболевания. Прививку проводят внутрикожно, между верхней и средней третями левого плеча.
- Полиомиелит. Причина заболевания – энтеровирус, который способен поражать двигательные нейроны спинного и головного мозга с последующими параличами конечностей. При поражении мышц, которые участвуют в дыхании и глотании, возможен летальный исход. Вакцинацию проводят трижды: в 3 месяца, 4,5 и 6 месяцев. Первые две иммунизации выполняют инактивированной вакциной (ИПВ), третью – оральной полиомиелитной вакциной (ОПВ), которая содержит живые штаммы вируса. При желании родителей ОПВ могут заменить на ИПВ. Ревакцинация против полиомиелита включает три дозы ОПВ: в 18, 20 месяцев и в 14 лет.
Важно! В состав оральной полиовакцины входят ослабленные живые вирусы полиомиелита. В очень редких случаях (3-4 случая на 1 млн впервые привитых детей) эти вирусы вызывают вакцино-ассоциированный полиомиелит. Происходит это, когда оральную вакцину дают детям в качестве первой дозы. Аккуратнее следует быть также родителям, дети которых вообще не привиты. Если такие малыши контактируют с детьми, получившими оральную вакцину, ослабленный вирус может передаться им и вызвать болезнь. Пусть это происходит крайне редко, лучше изолировать непривитых детей от привитых минимум на 90 дней после получения последними живой вакцины.
4. Коклюш – бактериальная инфекция с воздушно-капельным путем передачи. Основной ее симптом – длительный приступообразный кашель с «репризой»: свистящим вдохом. Особенно неблагоприятно коклюш протекает у детей первых трех лет жизни. Кашель при коклюше часто бывает изнурительным, вплоть до рвоты, кровоизлияний в головной мозг, временной остановки дыхания (апноэ). Нередки осложнения коклюша в виде бронхитов, пневмоний, судорожного синдрома. Вакцинация от коклюша дает возможность не допустить развития заболевания или предупредить его тяжелое течение. Прививку проводят трижды с трехмесячного возраста с интервалом в 1,5 месяца (ревакцинация – в 18 месяцев). При этом применяют комбинированную вакцину – АКДС, которая формирует у грудничка иммунитет не только к коклюшу, но и к дифтерии и столбняку. АКДС включает целые убитые клетки коклюша, а потому не всегда легко переносится. Альтернатива АКДС – бесклеточные вакцины: Инфанрикс, Инфанрикс Гекса, Пентаксим и Тетраксим.
5. Дифтерия – инфекция, опасная воздействием дифтерийного токсина на нервную ткань и сердечную мышцу. Он способен вызвать параличи глотания, дыхательной мускулатуры, поражение сердечной мышцы с возникновением сердечной недостаточности и летальным исходом. Источник дифтерийного токсина – плотные бактериальные пленки на слизистых верхних дыхательных путей. Дифтерийные пленки способствуют развитию отека и сужению просвета гортани с последующим удушьем – «истинный круп». Для защиты от дифтерии используют адсорбированную коклюшно-дифтерийно-столбнячную вакцину (АКДС). Если у ребенка есть противопоказание к АКДС, его можно привить отдельно дифтерийным анатоксином. Ревакцинацию проводят в 18 месяцев, 6-7 и 14 лет, затем от дифтерии прививают каждые 10 лет.
6. Столбняк – инфекция, которая вызвана столбнячной палочкой (клостридией). Смертельно опасен тетаноспазмин – нейротоксин возбудителя. Он вызывает спазм мышц вплоть до остановки дыхания. Заражение происходит при получении ран, ожогов, попадании инородных предметов в тело. Прививку проводят комбинированной вакциной, которая помогает защитить организм сразу от трех инфекций: коклюша, дифтерии и столбняка (АКДС). При невозможности привиться АКДС можно получить анатоксин столбняка отдельно. Ревакцинацию проводят в 18 месяцев, 6-7 и 14 лет, затем от столбняка прививают каждые 10 лет.
7. Гемофильная инфекция (ХИБ-инфекция). Вызывается гемофильной палочкой («палочкой инфлюэнцы») с воздушно-капельным путем передачи. Она становится причиной гнойных заболеваний ЛОР-органов и дыхания, нервной системы (менингит), подкожной клетчатки, при генерализации инфекции возможен сепсис. Вакцинацию от ХИБ-инфекции рекомендуют только детям из группы риска, куда входят малыши с иммунодефицитными состояниями. Детей до года прививают трижды: в 3, 4,5 и 6 месяцев. Ревакцинация – в 18 месяцев.
8. Пневмококковая инфекция. Самая распространенное бактериальное ОРЗ у детей, в 80% случаев – этиологический фактор пневмонии. Наиболее уязвимы к пневмококкам маленькие дети, поэтому вакцинацию начинают с двух месяцев: две дозы вакцины в 2 и 4,5 месяца, ревакцинация – в 15 месяцев.
9. Корь, краснуха, паротит («свинка»). Вакцинацию от этих вирусных инфекций обычно проводят в 12 месяцев (ревакцинация – в 6 лет). Корь («детская чума») дает самый высокий риск осложнений (слепота, энцефалит, пневмония) с возможностью летального исхода. В России зарегистрированы комбинированные препараты «Приорикс» и «ММР – II», содержащие белки сразу трех вирусов. Возможно применение монокомпонентных вакцин от кори и краснухи («Рудивакс», «Эрвевакс»), а также двухкомпонентных вакцин от паротита и кори.
10. Грипп. Отличается непредсказуемым прогнозом для детей до 5 лет, так как они подвержены осложнениям и тяжелому течению заболевания. Вакцинация детей от гриппа возможна с 6-месячного возраста.
Вакцинация до и во время беременности
Через плаценту будущей мамы в организм ребенка поступают иммуноглобулины, которые на некоторый срок защищают малыша от определенных инфекций. Это не относится к коклюшу, так как уровень антител матери недостаточен для защиты новорожденного, а в возрасте до трех месяцев ребенок восприимчив к этой инфекции. Поэтому в некоторых странах (Англии, Австралии, США, Бельгии, Израиле) проводят вакцинацию беременных коклюшной вакциной в третьем триместре. В России такой практики пока нет.
При планировании беременности женщина должна быть на 100% уверена, что она не заболеет краснухой и корью, которые могут привести к выкидышу или вызвать серьезные отклонения в развитии плода. Чтобы избежать неприятностей, таким женщинам целесообразно обследоваться на антитела к краснухе и кори, пройти при необходимости вакцинацию до беременности.
Календарь прививок детям до года
Календарь прививок детям до года – это утвержденный Минздравом России срок проведения обязательных вакцин (табл. 1).
Таблица 1. График вакцинации детей до 1 года, согласно Национальному календарю профилактических прививок.
| Инфекция | Возраст ребенка | ||||||||
| Первые 24 часа | 3-5 дни | 1 мес. | 2 мес. | 3 мес. | 4,5 мес. | 6 мес. | 9 мес. | 12 мес. | |
| Вирусный гепатит В | B1 | B2 | B3 | ||||||
| B1 | B2 | B3 | B4 | ||||||
| Туберкулез | B | ||||||||
| Коклюш | B1* | B2* | B3* | ||||||
| Дифтерия | |||||||||
| Столбняк | |||||||||
| Полиомиелит | B1* ИПВ | B2*ИПВ | B3*ИПВ | ||||||
| Гемофильная инфекция | B1* | B2* | B3* | ||||||
| Корь | B1* | ||||||||
| Краснуха | |||||||||
| Эпидемический паротит | |||||||||
| Пневмококковая инфекция | B1 | B2 | |||||||
| Грипп | B | ||||||||
Условные обозначения:
- B1, B2, B3, B4, – порядковый номер вакцинации;
- В – все дети данной возрастной группы;
- В – дети из групп риска, по показаниям;
- * – преимущественно в составе комбинированных вакцин;
- ИПВ – инактивированная полиомиелитная вакцина;
- ОПВ – оральная полиомиелитная вакцина.
В ряде стран в национальный календарь детям до года включены прививки от ротавирусной инфекции и менингококка, а после года – от ветряной оспы, гепатита А, клещевого энцефалита, ВПЧ (вируса папилломы человека). В России указанные инфекции пока не подлежат обязательной иммунопрофилактике, хотя Союз педиатров России рекомендует их делать.
Национальный календарь прививок до года включает минимальное количество вакцинаций, необходимых для защиты от опасных инфекций. При наличии определенных состояний у детей и желании родителей можно сделать дополнительные прививки.
Изменение графика прививок
Существуют ситуации, когда прививки невозможно сделать из-за противопоказаний, пандемии, карантинных мер, поездок. Как правило, они носят временный характер. В этом случае нужно идти к врачу, который поможет составить индивидуальный график прививок. В России пока каждый педиатр корректирует графики догоняющей вакцинации, исходя из собственного опыта и каждой конкретной ситуации (сколько прививок ребенок уже получил, в скольких еще нуждается). Однако в 2020 году в нашей стране появился первый документ, разработанный Федеральным медико-биологическим агентством (ФМБА России) и включающий рекомендации по догоняющей иммунизации детей.
Обязательно ли делать прививку?
Многие родители необоснованно отказываются от вакцинации своих детей по разным мотивам. Это религиозные убеждения, наличие осложнений после прививок, ложные медотводы, мнение о нецелесообразности вакцинации, теории заговора («прививки нужны для прибыли фармкомпаний») и другие.
Однако, кроме того, что вакцины защищают отдельных детей от тяжелых и смертельно опасных инфекций, они нужны для защиты всего общества от болезней. Если большинство мам и пап откажется от необходимых прививок для своих малышей, в детском коллективе и в обществе не будет сформирован коллективный иммунитет, который нужен для сдерживания развития эпидемий (рис. 1). Так, например, в 2017 году из-за недостаточного охвата вакцинацией против кори, по оценкам ВОЗ, в мире произошло 110 000 случаев смерти, связанных с этой болезнью.
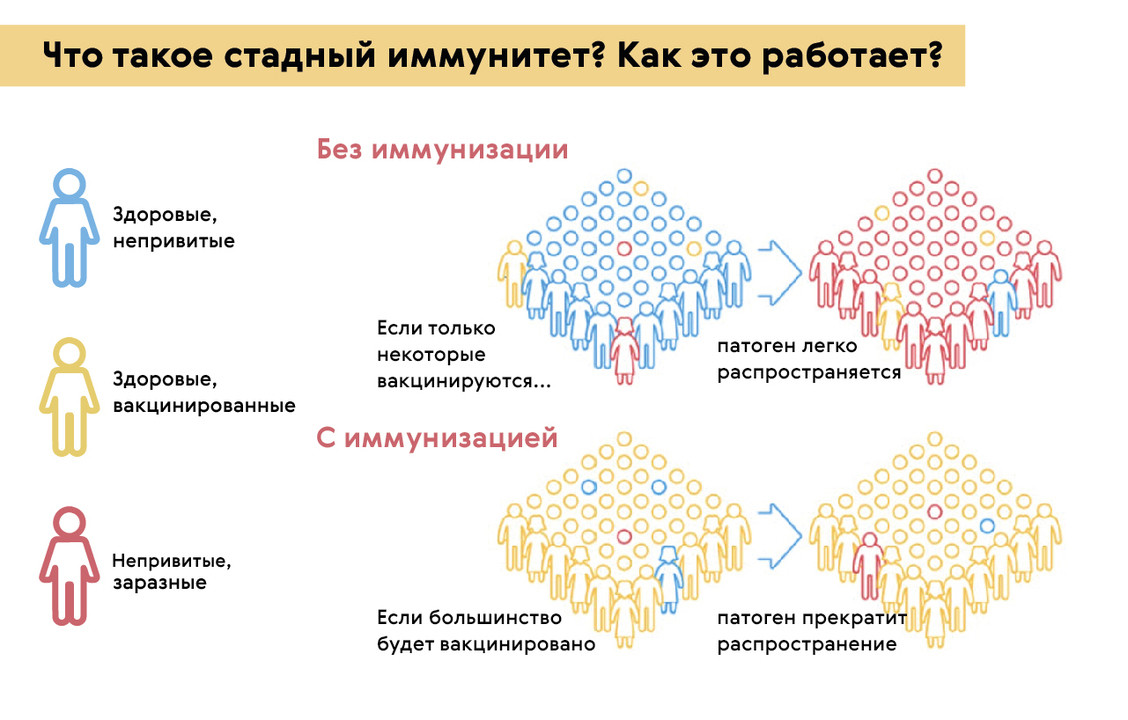 Рисунок 1. Как работает коллективный или стадный иммунитет. Источник: МедПортал
Рисунок 1. Как работает коллективный или стадный иммунитет. Источник: МедПортал
В некоторых странах Европы и США ввели штрафные санкции для родителей, необоснованно отказывающихся от вакцинации своих детей. Также существует практика недопущения непривитых детей в организованные коллективы, закрепленная на законодательном уровне. В России таких строгих мер не предусмотрено. Вакцинацию проводят по желанию родителей и с их согласия. Однако при угрозе вспышки инфекции непривитых детей могут временно не допустить к посещению детского сада или школы (согласно Федеральному закону «Об иммунопрофилактике инфекционных болезней»).
Подготовка малыша к прививкам
Вакцинацию детей до года проводит в условиях лечебного учреждения специально обученный персонал. Перед прививкой обязателен объективный осмотр врачом с измерением температуры. Доктор оценит состояние кожи, зева, лимфатических узлов, дыхательной и сердечно-сосудистой систем, органов брюшной полости. Важны и данные анамнеза о наличии реакций на предшествующие прививки, аллергии, перенесенных инфекций.
За 2-3 дня до планируемой вакцинации родителям не следует вводить в пищу ребенка новый прикорм, нужно исключить прием частых пищевых аллергенов (цитрусовых, меда, клубники), по возможности не посещать места массового скопления детей и взрослых, избегать переохлаждения или перегревания малыша.
Нередко не только родители, но и врачи не допускают к прививкам детей с недоношенностью и аллергией в анамнезе, нетяжелой анемией, патологией нервной системы, врожденными пороками, желтухой новорожденных, увеличением вилочковой железы. Эти состояния не считаются противопоказаниями для вакцинации и являются ложными отводами. Более того, у детей из указанных групп может быть большая восприимчивость к инфекциям и риск их тяжелого течения.
Противопоказания к прививкам у детей
Временные противопоказания – острые заболевания и состояния, при которых нужна отсрочка на проведение прививки. Временными противопоказаниями для вакцинации могут выступать:
- острые респираторные инфекции;
- распространенная аллергическая сыпь или проявления атопического дерматита в период обострения;
- признаки внутриутробной инфекции;
- родовая травма с неврологическими симптомами;
- кишечная инфекция;
- гемолитическая болезнь новорожденных средней или тяжелой степени (в виде желтухи и отечного синдрома).
Абсолютные противопоказания к определенным препаратам иммунопрофилактики – сильные реакции или осложнения на предшествующие введения тех же вакцин. К ним относятся:
- повышение температуры более 40°С и покраснение в месте инъекции площадью более 8 см;
- анафилактический шок и тяжелые аллергические состояния (отек Квинке, генерализованная сыпь с пузырями);
- появление судорог и признаков поражения нервной системы после предыдущей аналогичной прививки;
- поражение кожи и подкожной клетчатки, увеличение лимфоузлов и формирование келоидных рубцов более 10 мм в диаметре при БЦЖ-вакцинации.
Иммунодефицитные состояния – относительные противопоказания для вакцинации. В каждом конкретном случае только опытный педиатр может принимать решение о необходимости специфической профилактики той или иной инфекции.
Детям, рожденным от ВИЧ-позитивных матерей, прививки живыми вакцинами (БЦЖ, ОПВ) проводят после исключения диагноза ВИЧ-инфекции.
Для получения БЦЖ временными медотводами выступают:
- недоношенность с массой тела при рождении менее 2000 г;
- иммунодефицитные состояния у ребенка;
- наличие генерализованной туберкулезной инфекции у других детей в семье.
Индивидуальные противопоказания для прививок от кори, краснухи и паротита – тяжелая аллергия на аминогликозиды и яичный белок, которые входят в состав этих вакцин. Иммунопрофилактика гриппа при непереносимости яичного белка тоже не показана.
Введение иммуноглобулинов и препаратов крови с лечебной целью, оперативное вмешательство незадолго до прививки – тоже повод отложить вакцинацию.
Важно! Чтобы избежать ложного медотвода, можно самостоятельно ознакомиться с противопоказаниями для вакцинации на сайте Роспотребнадзора.
Заключение
С трехмесячного возраста ребенок становится максимально восприимчивым к инфекциям, так как прекращают действовать материнские антитела. С этого времени его подстерегает много опасностей в виде бактерий и вирусов, которые провоцируют тяжелые болезни.
Вакцинация детей первого года жизни, проверенная временем и историей, защищает от опасных инфекций, предотвращает серьезные осложнения и летальные исходы заразных заболеваний. Поэтому родители должны задуматься, насколько обоснованы их отказы от вакцинации детей. Доля истинных противопоказаний для вакцинации не превышает 1%.
Источники
- Туберкулез. Официальный сайт ВОЗ.
- Вакцинация перед школой: гайд для родителей. Артем Кабанов. Биомолекула.
Источник
