Возможные осложнения на профилактические прививки
Поствакцинальные осложнения – различные стойкие или тяжелые нарушения здоровья, развившиеся вследствие проведения профилактической вакцинации. Поствакцинальные осложнения могут быть местными (абсцесс в месте инъекции, гнойный лимфаденит, келоидный рубец и др.) или общими (анафилактический шок, БЦЖ-инфекция, энцефалит, менингит, сепсис, вакцино-ассоциированный полиомиелит и др.). Диагностика поствакцинальных осложнений основана на анализе клинических данных и их связи с недавно проведенной прививкой. Лечение поствакцинальных осложнений должно включать этиотропную, патогенетическую и симптоматическую общую и местную терапию.
Общие сведения
Поствакцинальные осложнения – патологические состояния, имеющие причинную связь с профилактической прививкой, нарушающие состояние здоровья и развитие ребенка. Проведение профилактической вакцинации в педиатрии направлено на формирование протективного иммунитета, не позволяющего развиться инфекционному процессу при повторном контакте ребенка с патогенном. Кроме индивидуального типоспецифического иммунитета, массовая вакцинация детей преследует цель создания коллективного (популяционного) иммунитета, призванного прекратить циркуляцию возбудителя и развитие эпидемий в обществе. С этой целью в России принят Национальный календарь профилактических прививок, регламентирующий перечень, сроки и порядок проведения обязательной и дополнительной вакцинации детей от рождения и до совершеннолетия.
В некоторых случаях у ребенка возникает неожидаемый, патологический ответ организма на вакцинацию, который расценивается как поствакцинальное осложнение. Частота поствакцинальных осложнений сильно варьируется в зависимости от вида прививки, используемых вакцин и их реактогенности. Согласно имеющимся в литературе данным, «лидером» по развитию поствакцинальных осложнений является прививка против коклюша, дифтерии и столбняка – частота осложнений составляет 0,2-0,6 случаев на 100 тыс. привитых. При вакцинации против полиомиелита, против кори, против паротита нежелательные последствия наступают в 1 и менее случае на 1 млн. вакцинированных.

Поствакцинальные осложнения
Причины поствакцинальных осложнений
Возникновение поствакцинальных осложнений может быть связано с реактогенностью препарата, индивидуальными особенностями организма ребенка, ятрогенными факторами (техническими погрешностями и ошибками при проведении иммунизации).
Реактогенные свойства той или иной вакцины, т. е способность при введении в организм вызывать поствакцинальные реакции и осложнения, зависят от ее компонентов (бактериальных токсинов, консервантов, стабилизаторов, растворителей, адъювантов, антибиотиков и др.); иммунологической активности препарата; тропности вакцинных штаммов к тканям организма; возможного изменения (реверсии) свойств вакцинного штамма; контаминации (загрязнения) вакцины посторонними веществами. Различные вакцины значительно отличаются по количеству и тяжести побочных реакций; наиболее ректогенными из них считаются БЦЖ и АКДС-вакцины, наименее «тяжелыми» – препараты для прививок против полиомиелита, против гепатита В, против паротита, против краснухи и др.
Индивидуальные особенности организма ребенка, обусловливающие частоту и тяжесть поствакцинальных осложнений, могут включать фоновую патологию, обостряющуюся в постпрививочном периоде; сенсибилизацию и изменение иммунной реактивности; генетическую предрасположенность к аллергическим реакциям, аутоиммунной патологии, судорожному синдрому и пр.
Как показывает практика, частой причиной поствакцинальных осложнений выступают ошибки медицинского персонала, нарушающего технику прививки. К их числу может относиться подкожное (вместо внутрикожного) введение вакцины и наоборот, неправильное разведение и дозировка препарата, нарушение асептики и антисептики при проведении инъекции, ошибочное использование в качестве растворителей других лекарственных веществ и т. д.
Классификация поствакцинальных осложнений
К числу патологических состояний, сопровождающих вакцинальный процесс, относятся:
- интеркуррентные инфекции или хронические заболевания, присоединившиеся либо обострившиеся в поствакцинальном периоде;
- вакцинальные реакции;
- поствакцинальные осложнения.
Повышенная инфекционная заболеваемость в поствакцинальном периоде может быть обусловлена совпадением болезни и прививки во времени либо транзиторным иммунодефицитом, развивающимся после вакцинации. В этот период у ребенка может возникать ОРВИ, обструктивный бронхит, пневмония, инфекции мочевыводящих путей и др.
К вакцинальным реакциям относятся различные нестойкие расстройства, возникающие после прививки, сохраняющиеся кратковременно и не нарушающие жизнедеятельность организма. Поствакцинальные реакции однотипны по клиническим проявлениям, обычно не нарушают общего состояния ребенка и проходят самостоятельно.
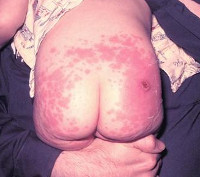
Местные вакцинальные реакции могут включать гиперемию, отек, инфильтрат в месте инъекции и пр. Общие вакцинальные реакции могут сопровождаться повышением температуры, миалгией, катаральными симптомами, кореподобной сыпью (после вакцинации против кори), увеличением слюнных желез (после вакцинации против паротита), лимфаденитом (после вакцинации против краснухи).
Поствакцинальные осложнения делятся на специфические (вакциноассоциированные заболевания) и неспецифические (чрезмерно сильные токсические, аллергические, аутоиммунные, иммунокомплексные). По выраженности патологического процесса поствакцинальные осложнения бывают местными и общими.
Характеристика поствакцинальных осложнений
Чрезмерные по силе токсические реакции расцениваются как поствакцинальные осложнения, если развиваются в первые трое суток после вакцинации, характеризуются выраженным нарушением состояния ребенка (подъемом температуры выше 39,5°С, ознобами, вялостью, нарушением сна, анорексией, возможно – рвотой, носовыми кровотечениями и др.) и сохраняются в течение 1-3 суток. Обычно такие поствакцинальные осложнения развиваются после введения АКДС, Тетракока, живой коревой вакцины, противогриппозных сплит-вакцин и др. В отдельных случаях гипертермия может сопровождаться кратковременными фебрильными судорогами и галлюцинаторным синдромом.
Поствакцинальные осложнения, протекающие в форме аллергических реакций, делятся на местные и общие. Критериями локального поствакцинального осложнения выступает гиперемия и отек тканей, которые распространяются за область ближайшего сустава либо на площадь более 1/2 анатомической зоны в месте введения вакцины, а также гиперемия, отек и болезненность, сохраняющиеся свыше 3-х дней не зависимо от размеров. Наиболее часто местные аллергические реакции развиваются после введения вакцин, содержащих сорбент гидроксид алюминия (АКДС, Тетракок, анатокисны).
Среди поствакцинальных осложнений также встречаются общие аллергические реакции: анафилактический шок, крапивница, отек Квинке, синдром Лайелла, синдром Стивенса-Джонсона, многоморфная экссудативная эритема, манифестация и обострение бронхиальной астмы и атопического дерматита у детей. Иммунизация может вызвать инициацию иммунокомплексных поствакцинальных осложнений – сывороточной болезни, геморрагического васкулита, узелкового периартериита, гломерулонефрита, тромбоцитопенической пурпуры и др.
К поствакцинальным осложнениям с аутоиммунным механизмом развития относятся поражения центральной и периферической нервной системы (поствакцинальный энцефалит, энцефаломиелит, полиневрит, синдром Гийена-Барре), миокардит, ювенильный ревматоидный артрит, аутоиммунная гемолитическая анемия, системная красная волчанка, дерматомиозит, склеродермия и др.
Своеобразным посвакцинальным осложнением у детей первого полугодия жизни является пронзительный крик, имеющий упорный (от 3 до 5 часов) и монотонный характер. Обычно пронзительный крик развивается после введения коклюшной вакцины и обусловлен связанным с этим изменением микроциркуляции в головном мозге и острым приступом внутричерепной гипертензии.
Наиболее тяжелые по своему течению и последствиям поствакцинальные осложнения представляют так называемые вакциноассоциированные заболевания – паралитический полиомиелит, менингит, энцефалит, клиническая симптоматика которых не отличается от таковых заболеваний с другим механизмом возникновения. Вакциноассоциированные энцефалиты могут развиваться после вакцинации против кори, против краснухи, АКДС. Доказана вероятность заболевания вакциноассоциированным менингитом после получения прививки против эпидемического паротита.
Поствакцинальные осложнения после введения вакцины БЦЖ включают локальные поражения, персистирующую и диссеминированную БЦЖ-инфекцию. В числе локальных осложнений наиболее часто встречаются подмышечный и шейный лимфадениты, поверхностные или глубокие язвы, холодные абсцессы, келоидные рубцы. Среди диссеминированных форм БЦЖ-инфекции описаны остеиты (оститы, остеомиелиты), фликтенулезные конъюнктивиты, иридоциклиты, кератиты. Тяжелые генерализованные поствакцинальные осложнения обычно возникают у детей с иммунодефицитом и нередко заканчиваются летальным исходом.
Диагностика поствакцинальных осложнений
Поствакцинальное осложнение может быть заподозрено педиатром на основании появления в разгар вакцинального процесса тех или иных типичных клинических признаков.
Обязательным для дифференциальной диагностики поствакцинальных осложнений и осложненного течения вакцинального периода является лабораторное обследование ребенка: общий анализ мочи и крови, вирусологические и бактериологические исследования крови, мочи, кала. Для исключения внутриутробных инфекций (цитомегалии, герпеса, хламидиоза, токсоплазмоза, микоплазмоза, краснухи и др.) у детей первого года жизни используются методы ИФА, ПЦР, РНГА, РСК и др. Биохимический анализ крови позволяет исключить судорожные состояния, обусловленные снижением уровня кальция при рахите и спазмофилии; гипогликемией при сахарном диабете.
По показаниям (при признаках поражения ЦНС) назначается люмбальная пункция с исследованием ликвора, проводится электроэнцефалография и электромиография, нейросонография, МРТ головного мозга. Дифференциальная диагностика поствакцинальных осложнений в этих случаях осуществляется с эпилепсией, гидроцефалией, опухолями мозга и пр.
Диагноз поствакцинального осложнения устанавливается только после того, как исключаются все другие возможные причины нарушения состояния ребенка.
Лечение поствакцинальных осложнений
В рамках комплексной терапии поствакцинальных осложнений проводится этиотропное и патогенетическое лечение; организуется щадящий режим, тщательный уход и рациональная диета. С целью лечения локальных инфильтратов назначаются местные мазевые повязки и физиотерапия (УВЧ, ультразвуковая терапия).
При выраженной гипертермии показано обильное питье, физическое охлаждение (обтирания, лед на голову), жаропонижающие препараты (ибупрофен, парацематол), парентеральное введение глюкозо-солевых растворов. При аллергических поствакцинальных осложнениях объем помощи диктуется тяжестью аллергической реакции (введение антигистаминных препаратов, кортикостероидов, адреномиметиков, сердечных гликозидов и пр.).
В случае поствакцинальных осложнений со стороны нервной системы назначается посиндромная терапия (противосудорожная, дегидратационная, противовоспалительная и т. п.). Лечение поствакцинальных БЦЖ-осложнений проводится с участием детского фтизиатра.
Профилактика поствакцинальных осложнений
Профилактика поствакцинальных осложнений предусматривает комплекс мероприятий, среди которых первое место занимает правильный отбор детей, подлежащих вакцинации, и выявление противопоказаний. С этой целью проводится предвакцинальный осмотр ребенка педиатром, при необходимости – консультации детских специалистов, наблюдающих ребенка по основному заболеванию (детского аллерголога-иммунолога, детского невролога, детского кардиолога, детского нефролога, детского пульмонолога и др.). В поствакцинальном периоде за привитыми детьми должно быть организовано наблюдение. Важное значение имеет соблюдение техники иммунизации: к проведению вакцинации детей должен допускаться только опытный, специально обученный медперсонал.
Детям, перенесшим поствакцинальное осложнение, вакцина, вызвавшая реакцию, больше не вводится, однако в целом плановая и экстренная иммунизация не противопоказаны.
Источник
В Российской Федерации в последние годы отмечается ухудшение эпидемической
обстановки в отношении инфекционных заболеваний, против которых имеются эффективные
средства профилактики – вакцины. Так заболеваемость дифтерией за период с 1980
по 1992 годы возросла в 13 раз. В 1993 году в России и других странах СНГ было
зарегистрировано около 400 смертельных исходов от этой инфекции. Ежегодно регистрируется
25-30 тыс. больных корью, не снижается число больных эпидемическим паротитом,
коклюшем, краснухой. Сложившаяся в России эпидемическая обстановка является
следствием серьезных недостатков в системе вакцинопрофилактики, в преодолении
которых и состоит один из основных путей снижения инфекционной заболеваемости,
особенно у детей.
Для создания коллективной (в школе, в закрытых воинских коллективах) невосприимчивости
необходима вакцинация от 85% (коклюш) до 97% (корь) от общей численности наблюдаемого
контингента. В нашей стране в 1993 г во время эпидеми дифтерии охват детей прививками
АКДС составил лишь 45%.
Этому в значительной степени способствовала слабо поставленная просветительная
работа с населением, неоправданно расширенное число противопоказаний для вакцинации.
Отмечено, что формирование специфического противоинфекционного иммунитета к
одной инфекции сопровождается повышением резистентности (сопротивляемости) детей
и к другим инфекционным заболеваниям. Существенно уменьшается также заболеваемость
острыми респираторными вирусными инфекциями.
Сроки, последовательность и разновидность проведения плановой вакцинации детей
против различных инфекций определяются возрастными особенностями иммунной системы
ребенка, уровнем инфекционной заболеваемости, а также наличием профилактических
препаратов. С учетом этих факторов разрабатывается календарь профилактических
прививок. Особенностью российского календаря является проведение вакцинации
против туберкулеза всем новорожденным детям (в связи с высокой заболеваемостью
туберкулезом) и отсутствие прививок против гемофильной инфекции и краснухи (отечественные
вакцины находятся в стадии разработки).
Календарь профилактических прививок (из приказа №375 МЗ РФ
18.12.97)
Сроки начала проведения вакцинации | Наименование вакцины |
4-7 дней | БЦЖ или БЦЖ-М |
3 месяца | АКДС, оральная полиомиелитная вакцина (ОПВ) |
4 месяца | АКДС, оральная полиомиелитная вакцина (ОПВ) |
5 месяцев | АКДС, оральная полиомиелитная вакцина (ОПВ) |
12-15 месяцев | Вакцина против кори, эпидемического паротита и краснухи* |
18 месяцев | АКДС, оральная полиомиелитная вакцина (ОПВ) – однократно |
24 месяца | Оральная полиомиелитная вакцина (ОПВ) – однократно |
6 лет | АДСМ, оральная полиомиелитная вакцина (ОПВ), вакцина |
7 лет | БЦЖ** |
11 лет | АД-М |
14 лет | БЦЖ*** |
16-17 лет | АДС-М |
Взрослые однократно каждые 10 лет | АДС-М (АД-М) |
Примечания:
* – вакцинация против кори, эпидемического паротита и краснухи проводится моновакцинами
или тривакциной (корь, краснуха и эпидемический паротит) при условии осуществления
производства отечественных препаратов или закупок зарубежных вакцин, зарегистрированных
в установленном порядке;
** – ревакцинация проводится детям, неинфицированным туберкулезом;
*** – ревакцинация проводится детям, неинфицированным туберкулезом и не получивших
прививку в 7 лет
Календарь прививок против вирусного гепатита В (из приказа №375 МЗ РФ 18.12.97)
Сроки вакцинации | ||
1-я схема | 2-я схема | |
Первая вакцинация | Новорожденные в первые 24 часа жизни (перед прививкой БЦЖ) | –4 – 5-й месяц жизни ребенка |
Вторая вакцинация | 1-й месяц жизни ребенка | –5 – 6-й месяц жизни ребенка |
Третья вакцинация | 5 – 6-й месяц жизни ребенка | –12 – 13-й месяц жизни ребенка |
Учитывая эпидемиологические особенности гепатита В, вакцинации в первую очередь
подлежат дети раннего возраста и взрослые, относящиеся к группам высокого риска
заражения
Реакции и осложнения после прививок
Различают общие и местные послепрививочные реакции. Общие реакции выражаются
умеренным повышением температуры тела, легким недомоганием. При введении вакцины
подкожно появляется болезненность, реже припухлость в месте иньекции (местная
реакция). Как общая, так и местная реакции после прививок переносятся легко
и продолжаются не более 3-х дней.
Тяжелая общая интоксикация, припухлость, нагноение в месте введения вакцины
расцениваются как поствакцинальное осложнение. Необходимо учитывать сроки и
характер возможных осложнений после прививок:
- общие тяжелые реакции с повышением температуры, иногда судорожные подергивания
мышц возникают не позже 48 ч после прививок АКДС, АДС и АДС-м и не раньше 4-5
дней на вакцины против кори и эпидемического паротита (свинки); - появление признаков менингита возможно на 3-4 неделе после введения вакцины
против эпидемического паротита; - аллергические реакции на коже могут появляться не позже 24 ч после введения
любой вакцины; - катар дыхательных путей после введения вакцины против кори возможен на второй
неделе после прививки.
Отводы от прививок
Нередко принимаются решения о невозможности вакцинации детей с ослабленным
здоровьем. Однако по рекомендации Всемирной Организации Здравоохранения именно
ослабленные дети должны прививаться в первую очередь, так как они наиболее
тяжело болеют инфекциями. В последнее время перечень заболеваний, считавшихся
противопоказаниями для вакцинации, существенно сужен.
Абсолютными противопоказаниями для прививки являются: тяжелая реакция на
предшествующее введение данного препарата, злокачественное заболевание, СПИД.
Временными противопоказаниями для прививок всеми вакцинами служат острые
лихорадочные заболевания в периоде разгара или обострение хронических болезней.
Минимальные сроки медицинских отводов после острых и обострения хронических
заболеваний у детей апробированы в Научно-исследовательском институте детских
инфекций и представлены в таблице.
Сроки медотводов от прививок после обострения заболеваний, мес.
Заболевания | Сроки медотводов при применении | ||||
АКДС | АДС | Полиомиелитная | Коревая | Паротитная | |
Аллергодерматозы | 1 | 1 | 1 | 1 | 1 |
Анафилактический шок | *** | 3 | 1 | 3 | 6 |
Бронхиальная астма | *** | 1 | 1 | 1 | 6 |
Фебрильные судороги | *** | 1 | 1 | 1 | 1 |
Афебрильные судороги | *** | 3 | 1 | 3 | 6 |
Гидроцефалия | *** | 1 | 1 | 1 | 1 |
Нейроинфекции | *** | 6 | 1 | 6 | 12 |
Травмы мозга | *** | 1 | 1 | 1 | 1-3 |
Острые инфекции | 1 | 1 | 1 | 1 | 1 |
Обострение хронических заболеваний | 1 | 1 | 1 | 1 | 1 |
Системные болезни | *** | 1 | 1 | 12 | 12 |
Тромбоцитопения | *** | 1 | 1 | 6 | 6 |
Сахарный диабет | *** | 1 | 1 | 1 | 6 |
Туберкулез | *** | 1 | 1 | 1 | 6 |
Хронический гепатит | *** | 1 | 1 | 1 | 6 |
*** – постоянный медотвод.
Известно, что риск нежелательных реакций на современные вакцины несоизмеримо
ниже, чем риск возникновения осложнений и смертельных исходов при заражении
инфекционными заболеваниями.
Ложные (относительные) противопоказания к проведению профилактических
прививок
Состояния | В анамнезе |
Перинатальная энцефалопатия | Недоношенность |
Стабильные неврологические состояния | Сепсис, болезнь гиалиновых мембран |
Увеличение тени тимуса | Гемолитическая болезнь новорожденных |
Аллергия, астма, экзема | |
Врожденные пороки | Осложнения после вакцинации в семье |
Дисбактериоз | Аллергия в семье |
Поддерживающая терапия | Эпилепсия |
Стероиды местно применяющиеся | Внезапная смерть в семье |
Смотрите также:
У нас также читают:
Источник
